Вирусная инфекция виды причины симптомы лечение у детей
Что надо знать о гриппе и орви
Грипп у детей
Грипп – это острая вирусная инфекция дыхательных путей, характеризующаяся поражением слизистых оболочек верхних дыхательных путей, лихорадкой, интоксикацией, а также нарушением деятельности сердечно — сосудистой и нервной систем.
Грипп — одно из самых тяжелых и распространенных вирусных заболеваний зимнего сезона.
Дети особенно уязвимы к гриппу. Причина — недостаточно сформированный иммунитет. Дети с большей вероятностью рискуют получить осложнения инфекции. Грипп у детей может иметь тяжелое течение. Вызывает инфекцию вирус гриппа. Различают три серологических типа вируса гриппа — А, В и С.
Распространение вируса в организованных коллективах происходит стремительно.
Вирус гриппа часто передается от ребенка к ребенку при чихании или кашле.
Существует вероятность контактной передачи вируса через предметы обихода, детские игрушки, посуду, белье. Вирус способен выживать в течение 2 часов на столешницах, столах, дверных ручках, а также ручках и карандашах. Дети часто касаются поверхностей, а затем рта, носа или глаз.
Заболевший гриппом наиболее заразен за 24 часа до появления симптомов и в первые дни заболевания.
Ребенок с большей вероятностью рискует заразиться, если:
- он находится среди людей, зараженных гриппом;
- не была проведена вакцинация против гриппа;
- пренебрегает правилами личной гигиены, в частности мытьем рук.
Каковы симптомы гриппа у детей?
Симптомы гриппа у детей не отличаются от симптомов заболевания у взрослых, но дети младшего возраста особенно подвержены раннему молниеносному развитию осложнений инфекции. Наиболее часто у них диагностируют пневмонию, которая может развиться в первые дни болезни.
Острейшее начало: заболевание начинается остро с лихорадки, которая может достигать 40,5°C. Также среди симптомов:
- ломота в теле;
- головная боль;
- боль в горле;
- выраженный синдром интоксикации (вялость, слабость, недомогание и др.);
- заложенность носа, сухость слизистых оболочек, незначительный ринит, сухой кашель, покраснение глаз, боль в глазах.
В некоторых случаях у ребенка могут быть такие симптомы, как тошнота, рвота, диарея.
Во время гриппа возможно обострение сопутствующих заболеваний.
Среди осложнений гриппа наиболее часто встречается пневмония, нередко приводящая к летальному исходу.
Лечение гриппа у детей проводится под контролем педиатра, возможно потребуется госпитализация.
Госпитализация в обязательном порядке проводится в случае тяжелого течения гриппа, среднетяжелого течения с развитием осложнений, а также, если заболевший – новорожденный.
В каком случае необходимо вызвать скорую?
- нарастающая одышка;
- синюшность кожных покровов;
- спутанность сознания или возбуждение, судороги;
- повторная рвота;
- уменьшение мочеотделения;
- сохранение или увеличение цифр лихорадки более 5 дней.
Как уберечь ребенка от заражения гриппом?
Лучший способ предотвратить грипп — это ежегодно делать прививку от гриппа. Вакцинация против гриппа проводится в предэпидемический период – до подъема уровня заболеваемости.
В организованных коллективах – детских садах и школах в период подъема заболеваемости проводится утренний фильтр, врач или медицинская сестра проводит осмотр детей с целью выявления заболевших.
Меры профилактики гриппа в разгар эпидемии:
- после каждой поездки в общественном транспорте необходимо тщательно вымыть руки. Если возможности вымыть руки нет – рекомендуется иметь при себе антибактериальные влажные салфетки или антибактериальный гель;
- не следует прикасаться грязными руками к лицу, слизистым оболочкам рта, носа;
- избегайте мест скопления людей;
- если ребенок заболел, во время ухода за ним используйте медицинскую маску;
- если Ваш ребенок заболел, оставьте его дома. Это не только снизит риск распространения инфекции, но и уменьшит вероятность развития осложнений, в том числе опасных для жизни.
ОРЗ — симптомы, причины и профилактика

Что такое ОРЗ?
ОРЗ (острое респираторное заболевание) – группа заболеваний инфекционного характера, характерной особенностью которых является заражение человека воздушно-капельным путем.
Причиной ОРЗ является попадание в организм различных вирусов, бактерий, микоплазмы и других видов инфекции, под прицел которых попадают все органы дыхания – от носоглотки до легких.
В группу риска входят дети, люди преклонного возраста, а также люди, которые работают в больших коллективах – офисные сотрудники, воспитатели, учителя.
Острые респираторные заболевания имеют сезонность – осень-зима-весна. Это связано с недостаточным количеством поступления в организм витаминов с микроэлементами и его подверганием переохлаждению. Мокрые ноги в холодную погоду, а также прогулки на холоде в легкой одежде во многих случаях заканчиваются именно ОРЗ.
Очень важно при ОРЗ не терять время и предпринять эффективное лечение, т.к. если упустить время то, например, к вирусной инфекции может присоединиться бактериальная, а к ним еще и простейшие. В результате совокупности воздействия на организм этих микроорганизмов, часто развиваются осложнения, после которых человек получает серьезные последствия.
Важно отметить, что диагноз ОРЗ часто ставится и в том случае, если у человека или группы людей не определена точная природа заболевания дыхательной системы, или в качестве обобщения, когда речь идет о схожести клинической картины респираторных заболеваний в том или ином населенном пункте.
Таким образом, после тщательной диагностики в медицинском учреждении, вместо ОРЗ, человеку могут переопределить диагноз на ОРВИ, причиной которого является вирусная инфекция. Это уточнение помогает врачу расписать более целенаправленное лечение.
Причины ОРЗ
 Причин развития ОРЗ не так уж и мало, но механизм примерно один и тот же и заключается он вот в чем: нас на постоянной основе окружают различные патологические микроорганизмы, которые несут в себе различные заболевания. Но преградой на их пути, а также неконтролируемого развития является иммунитет, который выполняет защитные функции организма от агрессивной внешней среды и ее «обитателей». Когда иммунная система ослабляется, инфекция, попадая в организм человека, начинает бесконтрольно размножаться и выделять продукты своей жизнедеятельности, которые по факту являются токсинами, а значит – отравляющим веществом для внутренних органов человека.
Причин развития ОРЗ не так уж и мало, но механизм примерно один и тот же и заключается он вот в чем: нас на постоянной основе окружают различные патологические микроорганизмы, которые несут в себе различные заболевания. Но преградой на их пути, а также неконтролируемого развития является иммунитет, который выполняет защитные функции организма от агрессивной внешней среды и ее «обитателей». Когда иммунная система ослабляется, инфекция, попадая в организм человека, начинает бесконтрольно размножаться и выделять продукты своей жизнедеятельности, которые по факту являются токсинами, а значит – отравляющим веществом для внутренних органов человека.
Давайте рассмотрим основные факторы, которые приводят к ослаблению иммунитета:
- переохлаждение организма;
- недостаток в организме необходимого для его нормального функционирования витаминов и микроэлементов, особенно витамина С (аскорбиновой кислоты);
- стрессы, умственное перенапряжение;
- неблагоприятная экологическая обстановка в местах частого пребывания человека – загазованность, запыленность, грибки на стенах и т.д.;
- наличие в организме не долеченных хронических болезней.
Теперь вы понимаете, какая существует взаимосвязь между сезонностью и острыми респираторными заболеваниями. Во многих случаях, если данную информацию применить в качестве профилактических мер, заболеваемость ОРЗ серьезно минимизируется. Все профилактические меры мы изложим в конце статьи, а сейчас продолжим рассматривать другие причины ОРЗ.
Среди самих же возбудителей ОРЗ, наиболее часто можно встретить:
Вирусы: аденовирусы, вирусы гриппа и парагриппа, коронавирусы, респираторно-синцитиальный вирус (РСВ), риновирусы, энтеровирусы и др.;
Бактерии: гемофильная палочка, легионеллы, менингококки, микоплазмы, пневмококки, синегнойная палочка, стафиллококки, стрептококки, хламидии.
Второстепенными факторами, которые повышают риск развития ОРЗ, являются:
- аллергены;
- пересушенный воздух в жилом помещении;
- пренебрежение правилами личной гигиены.
Симптомы ОРЗ
После попадания инфекции в дыхательные пути человека, а также отсутствие адекватного ответа на заражение организма иммунной системы, у человека появляются первые признаки ОРЗ. Следует отметить, что инкубационный период (от момента заражения до первых симптомов болезни) составляет 1-3 дня, хотя существуют некоторые штаммы гриппа, при которых человек заболевает буквально через несколько часов. В основном же, начало ОРЗ сопровождается дискомфортом в носу (чихание, заложенность носа, прозрачные слизистые выделения из носовой полости) и горле (кашель, боль в горле). Через некоторое время выделения из носа становятся более вязкими и приобретают желтовато-зеленоватый оттенок. При небольшом заражении температура при ОРЗ может отсутствовать, в иных случаях она поднимается, вплоть до 39 °С и выше, начинается лихорадка, головная боль.
Чем раньше Вы предпримите необходимые меры по лечению ОРЗ, тем меньше вероятности того, что данное заболевание перейдет в фазу осложнения, провоцируя развитие более серьезных заболеваний, таких как – бронхит, трахеит, неврит и другие.
Профилактика ОРЗ
Профилактика ОРЗ включает в себя ряд следующих рекомендаций:
— не допускайте переохлаждения организма;
— не оставляйте не долеченными хронические заболевания;
— ведите активный образ жизни;
— избегайте стрессовых ситуаций, т.к. эмоциональные перенапряжения ослабляют иммунитет;
— старайтесь питаться пищей, обогащенной витаминами и микроэлементами, а также продуктами, которые обладают антибактериальными свойствами (лук, чеснок);
— в осенне-зимне-весенний период дополнительно принимайте витаминные комплексы;
— при оглашении эпидемии ОРЗ старайтесь носить защитную маску, а также избегайте мест большого скопления людей;
— соблюдайте правила личной гигиены;
— если в доме живет больной ОРЗ, отделите для его личного пользования столовые предметы (тарелка, чашка, ложка), а также постельное белье и полотенца;
— откажитесь от курения;
— после пребывания на улице, промывайте носовую полость, полощите горло.
Ваше здоровье – в Ваших руках, а раннее обращение к специалисту – залог успеха его сохранить!
Вирусные заболевания глаз
Они постоянно подвергаются атакам всевозможных микроорганизмов, поэтому количество глазных болезней весьма велико, но уже некоторое время распространенным стало именно вирусное заболевание глаз. Насчитывается порядка 150 вирусов, способных заражать слизистые органов зрения, но наиболее часто встречается несколько диагнозов.
Вирусный конъюнктивит
Крайне заразное заболевание, которое, в свою очередь, разделяется на следующие типы:
- Аденовирусный конъюнктивит – отличается краснотой оболочек глаз, отеком век, прозрачными отделениями из глаз и повышением общей температуры тела. В случае катарального вида внешние признаки недуга выражены несущественно, в случае пленчатого вида на слизистой образуется тонкая пленка, а фолликулярный вид конъюнктивита характерен появлением на слизистой глаз мелких пузырей.
- Герпетический конъюнктивит – как правило, вирусом поражается лишь один глаз. Течение заболевания вялое и длительное, при катаральное форме покраснения не слишком выражены, а при фолликулярной также появляются пузырьки на глазах.
- Эпидемический кератоконъюнктивит – поражает сразу большое количество людей, сначала задевая один глаз, а потом вовлекая в болезнь и второй. Отмечается как краснота оболочек глаз, так и обильное слезотечение. Плюс есть ощущение, словно глаза засорены, явная светобоязнь и стойкое повышение температуры тела.
Конъюнктивиты таких типов одинаково встречаются как у взрослых людей, так и у детей.
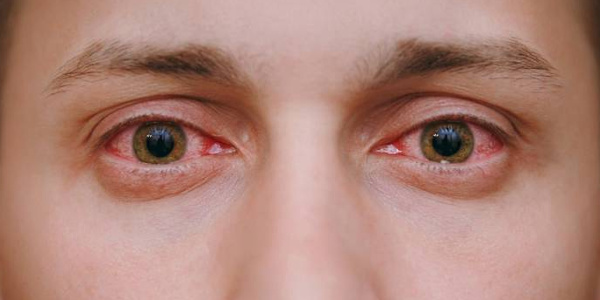
Вирусный конъюнктивит
Вирусный кератит
Представляет из себя воспаление роговицы, которому больше всего подвержены пожилые люди и самые маленькие дети. Оно может быть и поверхностным и глубоким, а вызвать его могут аденовирусы, герпетическая инфекция, вирусы оспы, корь и др. Спровоцировать вирусный кератит может сильное переохлаждение, слабый иммунитет и частые стрессы.
Основными симптомами данной патологии является краснота и отечность глаз, а также речь идет о высыпаниях пузырьков на их слизистых оболочках и замутнении роговицы. Дополнительно отмечается понижение остроты зрения и боли невралгического характера. Вместе с антивирусными препаратами в этом случае выписывают также антибиотики.
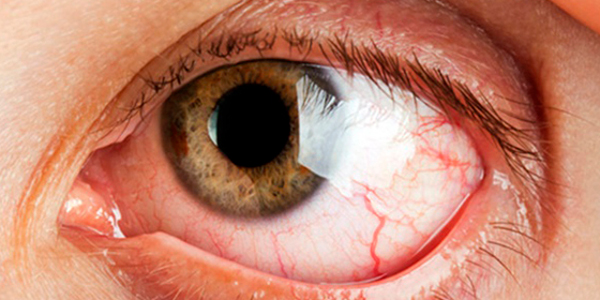
Вирусный кератит
Вирусный увеит
Под этим понятием скрывается воспаление разных участков сосудистой оболочки глаз. В почти половине случаев воспалительных заболеваний глаз ставится именно этот диагноз, потому что привести к болезни может очень много факторов. Чаще всего ее поводом становится вирус обычного герпеса, но иногда это может быть и лишай (опоясывающий).
При вирусном увеите глаза краснеют, становятся болезненными, появляется слезотечение и светочувствительность, а зрение теряет свою четкость. Зачастую, для лечения данной патологии достаточно противовоспалительных и некоторых симптоматических средств.
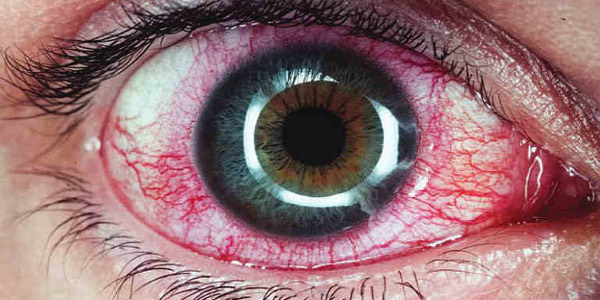
Вирусный увеит
Офтальмогерпес
В некоторых случаях заражение глаз вирусом герпеса приводит именно к этой болезни, и крайне важно, чтобы первые же симптомы заболевания глаз стали поводом обратиться к врачу, потому что этот диагноз может привести даже к полной утрате зрения. В основном офтальмогерпес вызывается вирусом простого герпеса 1 типа или вирусом ветряной оспы, но в последние дни стали все чаще встречаться случаи заражения герпесом уже 2 типа.
Заподозрить вирусное заболевание можно по покраснению не только самих глаз, но и век, а также по боли при движении глазным яблоком и ощущению постороннего тела внутри. Также отмечается снижение остроты зрения и его затуманенность, могут быть двоение и искры перед глазами и в целом искаженность восприятия предметов. Более того, при офтальмогермесе ухудшается общее самочувствие: поднятие температуры, тошнота и др.
Как правило, терапия в данном случае не ограничивается антивирусными препаратами и подразумевает неспецифическую и специфическую иммунотерапию. Это связано с тем, что самой встречающейся причиной офтальмогерпеса является понижение иммунитета.
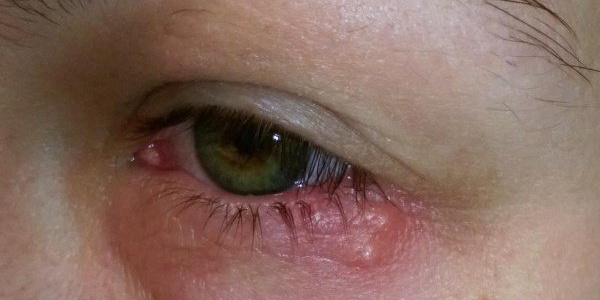
Офтальмогерпес
Вирусный блефарит
Это заболевание глаз характеризуется ощущением попавшей внутрь песчинки, от которой очень хочется избавиться, в результате чего человек начинает часто моргать и тереть свои глаза. Параллельно развивается воспаление краев век и отмечается быстрая утомляемость глаз. При тяжелых формах блефарита, которые часто поражают детей и молодых людей, зуд очень выраженный, а работа при искусственном свете становится почти невозможной.
Лечение вирусного блефарита начинается с назначения антивирусных препаратов, и далее подключается специальная диета, направленная на поднятие иммунитета. Назначаются и специальные витаминно-минеральные комплексы и курсы из необходимых аминокислот.
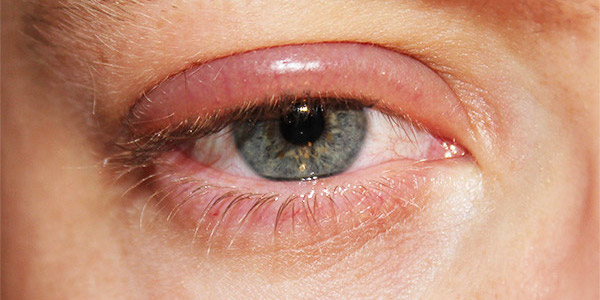
Вирусный блефарит
Профилактические меры
Любые инфекционные и вирусные заболевания глаз можно предотвратить. В большинстве своем для этого достаточно соблюдать правила личной гигиены. В частности, речь идет о:
- Периодическом обследовании у офтальмолога (минимум 2 раза в год);
- Использовании только чистых и проглаженных носовых платков (либо разовых);
- Умывании теплой водой перед сном и тщательном смывании косметики;
- Отказе от использования чужих средств гигиены;
- Аккуратном ношении, снятии и надевании контактных линз.
Большое внимание профилактике должны уделять люди, которые уже носят очки и линзы, а также перенесли хирургическое вмешательство на глаза, потому что они входят в зону повышенного риска. Но эти меры способны сохранить здоровье глаз в течение долгих лет.
Если становится ясно, что глаза поражены вирусной инфекцией (краснота и какие-то неприятные ощущения), самолечение недопустимо. В процессе диагностики офтальмолог определит тип вируса путем взятия мазка, проведет внешний осмотр, назначит анализы и только после этого определит схему необходимой именно в конкретной ситуации терапии. В противном случае болезнь может перейти в тяжелую форму и привести к осложнениям.
Энтеровирусная инфекция у детей: симптомы и лечение (памятка для родителей)
 Энтеровирусные инфекции — это множественная группа острых инфекционных заболеваний, которые могут поражать детей и взрослых при заражении вирусами рода Enterovirus. Эти кишечные вирусы в последние годы стали вызывать вспышки массовых заболеваний во всем мире. Коварство возбудителей энтеровирусной инфекции в том, что они могут вызывать различные формы клинических проявлений, от легкого недомогания, до серьезного поражения центральной нервной системы. При развитии энтеровирусной инфекции, симптомы характеризуются лихорадочным состоянием и большим многообразием прочих признаков, обусловленных поражением дыхательной системы, желудочно-кишечного тракта, почек, центральной-нервной системы и других органов. После перенесенной энтеровирусной инфекции образуется стойкий пожизненный иммунитет, однако, он сероспецифичен. Это значит, что иммунитет образуется только к тому серологическому типу вируса, которым переболел ребенок и не защищает его от других разновидностей этих вирусов. Поэтому энтеровирусной инфекцией ребенок может болеть несколько раз за свою жизнь. Так же эта особенность не позволяет разработать вакцину, чтобы защитить наших детей от данного заболевания. Заболевание имеет сезонность: вспышки заболевания чаще всего наблюдаются в летне-осенний период.
Энтеровирусные инфекции — это множественная группа острых инфекционных заболеваний, которые могут поражать детей и взрослых при заражении вирусами рода Enterovirus. Эти кишечные вирусы в последние годы стали вызывать вспышки массовых заболеваний во всем мире. Коварство возбудителей энтеровирусной инфекции в том, что они могут вызывать различные формы клинических проявлений, от легкого недомогания, до серьезного поражения центральной нервной системы. При развитии энтеровирусной инфекции, симптомы характеризуются лихорадочным состоянием и большим многообразием прочих признаков, обусловленных поражением дыхательной системы, желудочно-кишечного тракта, почек, центральной-нервной системы и других органов. После перенесенной энтеровирусной инфекции образуется стойкий пожизненный иммунитет, однако, он сероспецифичен. Это значит, что иммунитет образуется только к тому серологическому типу вируса, которым переболел ребенок и не защищает его от других разновидностей этих вирусов. Поэтому энтеровирусной инфекцией ребенок может болеть несколько раз за свою жизнь. Так же эта особенность не позволяет разработать вакцину, чтобы защитить наших детей от данного заболевания. Заболевание имеет сезонность: вспышки заболевания чаще всего наблюдаются в летне-осенний период.
Причины заражения энтеровирусной инфекцией.
Заражение происходит несколькими путями. Вирусы в окружающую среду могут попадать от больного ребенка или от ребенка, который является вирусоносителем. У вирусоносителей нет никаких проявлений заболеваний, однако вирусы находятся в кишечнике и выделяются в окружающую среду с калом. Такое состояние может наблюдаться у переболевших детей после клинического выздоровления либо у детей, у которых вирус попал в организм, но не смог вызвать заболевание из-за сильного иммунитета ребенка. Вирусоносительство может сохраняться на протяжении 5 месяцев.
Попав в окружающую среду, вирусы могут сохраняться довольно долго.
Как передается энтеровирусная инфекция.
Механизм передачи может быть воздушно-капельный (при чихании и кашле с капельками слюны от больного ребенка к здоровому) и фекально-оральный при не соблюдении правил личной гигиены. Чаще всего заражение происходит через воду, при употреблении сырой (не кипяченой) воды. Так же возможно заражение детей через игрушки, если дети их берут в рот. Болеют чаще всего дети в возрасте от 3 до 10 лет. У детей, находящихся на грудном вскармливании, в организме присутствует иммунитет, полученный от матери через грудное молоко, однако, этот иммунитет не стойкий и после прекращения грудного вскармливания быстро исчезает.
Симптомы энтеровирусной инфекции.
В организм вирусы попадают через рот или верхние дыхательные пути. Попав в организм ребенка, вирусы мигрируют в лимфатические узлы, где они оседают и начинают размножаться. Дальнейшее развитие заболевания связано со многими факторами, такими как вирулентность (способность вируса противостоять защитным свойствам организма), тропизмом (склонностью поражать отдельные ткани и органы) вируса и состоянием иммунитета ребенка.
У энтеровирусных инфекций есть как схожие проявления, так и различные, в зависимости от вида и серотипа. Инкубационный период (период от попадания вируса в организм ребенка, до появления первых клинических признаков) у всех энтеровирусных инфекций одинаковый – от 1 до 10 дней (чаще 2-5 дней).
Заболевание начинается остро — с повышения температуры тела до 38-39º С. Температура чаще всего держится 3-5 дней, после чего снижается до нормальных цифр. Очень часто температура имеет волнообразное течение: 2-3 дня держится температура, после чего снижается и 2-3 дня находится на нормальных цифрах, затем снова поднимается на 1-2 дня и вновь нормализуется уже окончательно. При повышении температуры ребенок ощущает слабость, сонливость, может наблюдаться головная боль, тошнота, рвота. При снижении температуры тела все эти симптомы проходят, однако при повторном повышении могут вернуться. Также увеличиваются шейные и подчелюстные лимфоузлы, так как в них происходит размножение вирусов.
В зависимости от того, какие органы больше всего поражаются, выделяют несколько форм энтеровирусной инфекции. Энтеровирусы могут поражать: центральную и периферическую нервные системы, слизистую ротоглотки, слизистую глаз, кожу, мышцы, сердце, слизистую кишечника, печень, у мальчиков возможно поражение яичек.
При поражении слизистой ротоглотки происходит развитие энтеровирусной ангины. Она проявляется повышением температуры тела, общей интоксикацией (слабость, головная боль, сонливость) и наличием сыпи в виде пузырьков, заполненных жидкостью, на слизистой ротоглотки и миндалинах. Пузырьки эти лопаются, на их месте образуются язвочки, заполненные белым налетом. После выздоровления на месте язвочек не остается никаких следов.
При поражении глаз развивается конъюнктивит. Он может быть одно- и двусторонним. Проявляется в виде светобоязни, слезотечения, покраснения и припухлости глаз. Возможно наличие кровоизлияний в конъюнктиву глаза.
При поражении мышц развивается миозит – боли в мышцах. Боли появляются на фоне повышения температуры. Болезненность наблюдается в грудной клетке, руках и ногах. Появление болей в мышцах, как и температуры, может носить волнообразный характер. При снижении температуры тела боли уменьшаются или исчезают совсем.
При поражении слизистой кишечника (энтерит) наблюдается наличие жидкого стула, повышение температуры при этом может быть, а может, и нет.
Энтеровирусные инфекции могут поражать различные участки сердца. Так при поражении мышечного слоя развивается миокардит, при поражении внутреннего слоя с захватом клапанов сердца, развивается эндокардит, при поражении внешней оболочки сердца – перикардит. У ребенка может наблюдаться: повышенная утомляемость, слабость, учащенное сердцебиение, падение артериального давления, нарушения ритма, боли за грудиной.
При поражении нервной системы могут развиваться энцефалиты, менингиты. У ребенка наблюдаются: сильная головная боль, тошнота, рвота, повышение температуры тела, судороги, парезы и параличи, потеря сознания.
При поражении печени развивается острый гепатит. Он характеризуется увеличением печени, чувством тяжести в правом подреберье, болью в этом месте. Возможно появление тошноты, изжоги, слабости, повышения температуры тела.
При поражении кожи возможно появление экзантемы – гиперемия (красное окрашивание) кожи, чаще всего на верхней половине туловища (голова, грудь, руки), не приподнимается над уровнем кожи, появляется одномоментно.
У мальчиков возможно наличие воспаления в яичках с развитием орхита. Чаще всего такое состояние развивается через 2-3 недели после начала заболевания с другими проявлениями (ангина, жидкий стул и другие). Заболевание довольно быстро проходит и не несет никаких последствий.
Поражение различных органов и систем может наблюдаться как изолированное, так и сочетанное.
Лечение энтеровирусной инфекции
Специфического лечения энтеровирусной инфекции не существует. Лечение проводят в домашних условиях, госпитализация показана при наличии поражения нервной системы, сердца, высокой температуры, которая долго не поддается снижению при использовании жаропонижающих средств. Ребенку показан постельный режим на весь период повышения температуры тела.
Питание должно быть легким, богатым белками. Необходимо достаточное количество жидкости: кипяченая вода, минеральная вода без газов, компоты, соки, морсы.
Лечение проводят симптоматически в зависимости от проявлений инфекции — ангина, конъюнктивит, миозит, жидкий стул, поражения сердца, энцефалиты, менингиты, гепатит, экзантема, орхит. В некоторых случаях (ангина, понос, конъюнктивит) проводят профилактику бактериальных осложнений.
Дети изолируются на весь период заболевания. В детском коллективе могут находиться после исчезновения всех симптомов заболевания. В коллективе накладывается карантин на 10 дней, при неврологической форме заболевания – на 20 дней.
Профилактика энтеровирусной инфекции.
Для профилактики необходимо соблюдение правил личной гигиены: мыть руки после посещения туалета, прогулки на улице, пить только кипяченую воду или воду из заводской бутылки, недопустимо использование для питья ребенка воды из открытого источника (река, озеро).
Специфической вакцины против энтеровирусной инфекции не существует, так как в окружающей среде присутствует большое количество серотипов этих вирусов.
При первых признаках заболевания у ребенка – незамедлительно обращайтесь к врачу.
Возбудители острых респираторных инфекций
Возбудители острых респираторных инфекций попадают в дыхательные пути при вдыхании мельчайших капель, содержащих вирусные или бактериальные частицы.
Источники инфекции – заболевшие или носители инфекций.
Возбудители острых респираторных инфекций, в основном, вирусы, бактерии. Определить природу инфекции и назначить адекватное лечение может только врач.
Знать причину инфекции важно для предупреждения различных осложнений, порой опасных для жизни.
Наибольшую опасность для жизни по частоте осложнений представляет вирус гриппа, но стоит помнить, что для людей с иммунодефицитными состояниями, а также новорожденных детей, беременных женщин и пожилых людей опасность может представлять даже безобидная инфекция.
Наиболее распространённые возбудители острых респираторных инфекций в осенне-зимний период – вирусы гриппа А,В,С , вирусы парагриппа, аденовирусы, коронавирусы и др.

Грипп – начинается внезапно, температура тела, как правило, высокая, осложнения развиваются часто и быстро, в некоторых случаях молниеносно. Среди осложнений чаще всего выявляются пневмония, отит, миокардит и перикардит.
Все эти осложнения опасны для жизни и требуют немедленного лечения.

Респираторно-синцитиальный вирус (Human orthopneumovirus) вызывает инфекции легких и дыхательных путей. Большинство детей хотя бы один раз были заражены вирусом к 2 годам. Респираторно-синцитиальный вирус также может инфицировать взрослых.
Симптомы заболевания у взрослых, а также детей обычно легкие и имитируют простуду, но в некоторых случаях инфицирование этим вирусом может вызвать тяжелую инфекцию. В группе риска недоношенные дети, пожилые люди, новорожденные и взрослые с заболеваниями сердца и легких, а также с иммунодефицитными состояниями.

Метапневмовирус (Human metapneumovirus) вызывает инфицирование верхних дыхательных путей у людей всех возрастов, но чаще всего встречается у детей, особенно в возрасте до 5 лет.
Симптомы включают насморк, заложенность носа, кашель, боль в горле, головную боль и лихорадку. У очень небольшого числа людей может появиться одышка.
В большинстве случаев симптомы проходят самостоятельно через несколько дней.
Риску развития пневмонии после этой инфекции, особенно подвержены лица старше 75 лет или с ослабленной иммунной системой.

Риновирусная инфекция
Риновирус (Rhinovirus) — наиболее распространенная причина инфекции верхних дыхательных путей.
Часто как осложнение риновирусной инфекции развиваются ангины, отиты и инфекции пазух носа. Также риновирусы могут вызывать пневмонию и бронхиолит.
Осложнения риновирусной инфекции, как правило, возникают среди ослабленных лиц, особенно у пациентов с астмой, младенцев, пожилых пациентов и пациентов с ослабленным иммунитетом. В большинстве случаев риновирусная инфекция запускает обострение хронических заболеваний.

Аденовирусная инфекция (Adenoviridae) — группа острых вирусных заболеваний, проявляющихся поражением слизистых оболочек дыхательных путей, глаз, кишечника и лимфоидной ткани преимущественно у детей и лиц молодого возраста.
Дети чаще болеют аденовирусной инфекцией, чем взрослые. Большинство детей переболеют, по крайней мере, одним типом аденовирусной инфекции к тому времени, когда им исполнится 10 лет.
Аденовирусная инфекция быстро распространяется среди детей, дети часто касаются руками лица, берут пальцы в рот, игрушки.
Взрослый может заразиться во время смены подгузника ребенку. Также инфицирование аденовирусной инфекцией возможно при употреблении пищи, приготовленной кем-то, кто не вымыл руки после посещения туалета, или, плавая в воде бассейна, который плохо обрабатывается.
Аденовирусная инфекция обычно протекает без осложнений, симптомы проходят через несколько дней. Но клиническая картина может быть более серьезной у людей со слабой иммунной системой, особенно у детей.
Среди вирусных инфекций, вызывающих респираторные инфекции также выделяют коронавирусную, бокавирусную инфекцию. Все перечисленные вирусные инфекции имеют схожую клиническую картину и риск развития осложнений среди ослабленных лиц.
Среди бактериальных возбудителей острых респираторных инфекций особую эпидемическую опасность представляют следующие:

Инфекция, вызванная Mycoplasma pneumoniae — это тип «атипичных» бактерий, которые обычно вызывают легкие инфекции дыхательной системы. Фактически, пневмония, вызванная M. Pneumoniae, слабее, чем пневмония, вызванная другими микроорганизмами. Наиболее распространённый тип заболеваний, вызываемых этими бактериями, особенно у детей, — трахеобронхит. Симптомы часто включают усталость и боль в горле, лихорадку и кашель. Иногда M. pneumoniae может вызвать более тяжелую пневмонию, которая может потребовать госпитализации.

Инфекция, вызванная Сhlamydia pneumoniae — существенная причина острых респираторных заболеваний как нижних, так и верхних отделов органов дыхания, и составляет примерно 10% случаев внебольничных пневмоний.
Бактерии вызывают заболевание, повреждая слизистую оболочку дыхательных путей, включая горло, дыхательные пути и легкие.
Пожилые люди подвергаются повышенному риску тяжелого заболевания, вызванного инфекцией C. pneumoniae , включая пневмонию.
Места повышенного риска инфицирования:
- школы
- общежития

Инфекция, вызываемая бактериями Streptococcus pneumoniae — пневмококковая инфекция («пневмококк»). Эти бактерии могут вызывать многие виды заболеваний, в том числе: пневмонию (воспаление легких), отит, синусит, менингит и бактериемию (инфицирование кровотока). Пневмококковые бактерии распространяются воздушно-капельным путем: через кашель, чихание и тесный контакт с инфицированным человеком.
Симптомы пневмококковой инфекции зависят от локализации возбудителя. Симптомы могут включать лихорадку, кашель, одышку, боль в груди, скованность шеи, спутанность сознания и дезориентацию, чувствительность к свету, боль в суставах, озноб, боль в ушах, бессонницу и раздражительность. В тяжелых случаях пневмококковая инфекция может привести к потере слуха, повреждению мозга и летальному исходу.
Большему риску инфицирования подвержены путешественники, при посещении стран, где пневмококковая вакцина не используется регулярно.
Некоторые люди чаще заболевают пневмококковой инфекцией. Это взрослые в возрасте 65 лет и старше и дети младше 2 лет. Люди с заболеваниями, которые ослабляют иммунную систему, такие как диабет, болезни сердца, заболевания легких и ВИЧ / СПИД, а также лица, которые курят или страдают астмой, также подвергаются повышенному риску заболеть пневмококковой инфекцией.

Возбудитель гемофильной инфекции — Haemophilus influenzaе.
Гемофильная инфекция характеризуется поражением
- органов дыхания (развитие тяжелейших пневмоний);
центральной нервной системы;
развитием гнойных очагов в различных органах.
В детском возрасте гемофильная инфекция протекает часто с поражением верхних дыхательных путей, нервной системы, у взрослых чаще встречается пневмония, вызванная гемофильной палочкой.
Летальность вследствие гнойного менингита достигает 16-20% (даже при своевременной диагностике и правильном лечении!).
Профилактика острых респираторных заболеваний
Наиболее эффективным методом профилактики является специфическая профилактика, а именно введение вакцин.
Путем вакцинации возможно предупреждение пневмококковой, гемофильной инфекций, а также гриппа.
Вакцинация проводится в соответствии с Приказом Министерства здравоохранения РФ от 21 марта 2014 г. № 125н «Об утверждении национального календаря профилактических прививок и календаря профилактических прививок по эпидемическим показаниям»
Вакцинация детей против пневмококковой инфекции проводится в плановом порядке, в соответствии с национальным календарем профилактических прививок, в возрасте 2 месяца (первая вакцинация), 4,5 месяца (вторая вакцинация), 15 месяцев – ревакцинация, а также в рамках календаря профилактических прививок по эпидемическим показаниям — детей в возрасте от 2 до 5 лет. Также вакцинация против пневмококковой инфекции показана призывникам (во время осеннего призыва).
Вакцинация против гемофильной инфекции:
Первая вакцинация детей групп риска проводится в возрасте 3 месяцев, вторая в 4,5 месяцев, третья – 6 месяцев. Ревакцинация проводится детям в возрасте 18 месяцев.
Вакцинация против гриппа проводится ежегодно в предэпидемический период.
Неспецифическая профилактика заключается в соблюдении правил личной гигиены, а также в соблюдении принципов здорового образа жизни.
Принципы здорового образа жизни:
- здоровое (оптимальное) питание
достаточная физическая активность соответствующая возрастной группе
отсутствие вредных привычек
Для профилактики респираторных инфекций в период подъема заболеваемости целесообразно использовать барьерные средства предотвращения инфекций, а именно медицинские маски или респираторы.
В очагах инфекции необходимо проводить дезинфекционные мероприятия – влажную уборку с дезраствором.
Заболевший должен быть изолирован, контакты с заболевшим должны быть сведены к минимуму.
Правила личной гигиены
Регулярное мытье рук, особенно после посещения общественных мест, поездок в общественном транспорте, перед приемом пищи.
Если мыло и вода недоступны, необходимо использовать антибактериальные средства для рук (содержащим не менее 60% спирта) — влажные салфетки или гель.
Не следует прикасаться к глазам, носу или рту. Если в этом есть необходимость, — убедитесь, что ваши руки чисты.
При кашле или чихании важно прикрывать рот и нос одноразовой салфеткой (после чего она должна быть выброшена) или рукавом (не руками).
Важно избегать близких контактов, таких как поцелуи, объятия или совместное использование посудой и полотенцами с больными людьми.
Во избежание распространения инфекции, в случае инфицирования – вызовите врача и оставайтесь дома!
Выборгский район
Острая кишечная инфекция у детей: причины, симптомы и осложнения
В Детской городской поликлинике №11 прошла лекция для врачей и медицинских сестер на тему: «Вирусные диареи у детей», которую провела участковая врач-педиатр Барсукова Н.А.
Вирусная диарея – это острая кишечная инфекция, протекающая с определенной интоксикацией организма, рвотой, учащенным жидким пенистым стулом и воспалением слизистой оболочки верхних отделов дыхательных путей. Для детей любая диарея представляет серьезную опасность, так как приводит к обезвоживанию организма и исходящим из этого серьезным последствиям. Наиболее восприимчивыми к инфекции являются дети в возрасте от 2-х до 7-ми лет.
Причины. Повышенная заболеваемость вирусными диареями чаще всего приходится на летний период. Главную роль здесь играют климатические условия, увеличение приема в пищу фруктов и овощей, купание в реках и водоемах и так далее. Основными возбудителями заболевания являются такие распространенные вирусы: Ротавирус; Норфолк; Гавайи; Астровирус; Аденовирус; Коронавирус; Энтеровирус; Астровирус. Болезнь довольно распространена во всем мире и ей ежегодно переболевает большое количество детей. Пути передачи вирусной диареи могут быть следующими: больной человек; животные; продукты питания; питьевая вода; предметы быта; игрушки. Возможна передача вируса и воздушно-капельным путем.
Осложнения. Понос, имеющий вирусное происхождение, как и любое другое, приводит к таким осложнениям: дегидратация организма (обезвоживание); при тяжелой серьезной потере жидкости гиповолемический шок (резкое снижение кровообращения); снижение уровня гемоглобина; тяжелые формы гастроэнтеритов, сопровождающиеся кишечным токсикозом. Избежать неблагоприятных последствий поможет своевременное обращение к врачу и адекватные терапевтические мероприятия.
Лечение Заболевание, протекающее в легкой форме, может вполне проводиться в домашних условиях под наблюдением специалиста. Направлено оно на восполнение баланса жидкости в организме, выведение из него токсинов и нормализацию работы кишечника. Дети, переболевшие осложненной формой недуга, наблюдаются врачом в течение 6 месяцев после выздоровления.
После осмотра педиатра необходимо строго выполнять его рекомендации и придерживаться следующих правил:
- обеспечить обильный питьевой режим;
- поддержание принципа дробного питания (5-6 раз в день небольшими порциями); исключить употребление напитков с содержанием кофеина, молочной продукции, фруктов и овощей, жирных блюд, свежих хлебобулочных изделий;
- через 12 часов после облегчения общего состояния и купирования болезни введение в рацион ненасыщенного бульона, крекера, подсушенного хлеба;
- после снижения частоты жидкого стула добавление в меню риса, печеного картофеля, куриного супа с лапшой, печеной рыбы, мяса домашней птицы, молочных продуктов для восстановления флоры кишечника;
- дезинфекция предметов быта, игрушек;
- обработка одежды и постельных принадлежностей;
- поддержание чистоты в доме;
- постельный режим при ослабленном состоянии;
- соблюдение правил личной гигиены.
- В тяжелых случаях течения инфекции врач настаивает на госпитализации. Основными составляющими медикаментозного лечения вирусной диареи у детей наряду с соблюдением диеты являются: восполнение потери жидкости с помощью глюкозно-солевых растворов (при легкой форме заболевания – пероральным путем; в случае осложнений – капельным);
- прием энтересорбентов для детоксикации организма;
- бактериальные препараты, способствующие восстановлению микрофлоры кишечника;
- лекарства, снижающие сокращение стенок кишечника;
- при обезвоживании назначается регидратационное лечение;
- прием ферментов.
Антибиотики при вирусной диарее не рекомендуются, так как они способствую нарушению баланса полезных и вредных микроорганизмов в кишечнике, приводят к дисбактериозу, способствуют развитию интоксикации организма и увеличивают продолжительность заболевания. Основными профилактическими мерами при данном заболевании служат: изоляция больного на 10-15 дней; полная дезинфекция в доме; поддержание чистоты; обработка одежды; частая смена постельного белья; соблюдение правил личной гигиены; частое мытье рук.





