Плотная матка что это значит основные причины и лечение
Инфантильность (гипоплазия) матки
Аномалии матки и влагалища наблюдаются у 4,3-6,7% всех женщин детородного возраста. Они вызывают бесплодие в каждом восьмом случае, а у 12,6-18,2% становятся причиной привычного невынашивания беременности, отслойки плаценты, неправильного положения плода и других осложнений.
Одной из наиболее частых аномалий матки является ее инфантильность (ее называют также гипоплазией) – порок, связанный с небольшими размерами главного детородного органа. При незначительном уменьшении величины матки аномалия не проявляется никакими симптомами, значительную же степень гипоплазии можно заподозрить еще в подростковом возрасте – по позднему появлению и крайней болезненности менструаций.
Причины инфантилизма матки
Матка у девочки начинает формироваться еще во внутриутробном периоде – на 5 неделе ее развития. К моменту рождения она полностью сформирована, но еще очень мала. До 9-10 лет она растет медленно, первые 3 года находясь в брюшной полости, а затем спускаясь в малый таз. С 10 до 13-14 лет ее рост сильно ускоряется, и к периоду полового созревания она должна достичь своих нормальных размеров: 48±1 мм в длину, длина шейки 26±1 мм (то есть общей длиной 72-76 мм), 33 мм в толщину, 41 мм в ширину. Если этого не происходит, значит, имела место одна из ситуаций:
- Матка или изначально не смогла развиваться: ей помешала или интоксикация, подействовавшая на организм матери еще во внутриутробном периоде, или произошло нарушение на уровне генов или хромосом, из-за чего орган не сможет больше расти;
- Матка начала развиваться, но на организм девочки (в основном, на ее эндокринную систему) было оказано вредное воздействие. Это могло произойти в результате:
- перенесенного тяжелого гриппа: вирус «любит» воздействовать на главные эндокринные органы – гипоталамус и гипофиз;
- частых инфекций дыхательных путей: ОРВИ, хронического тонзиллита;
- никотиновой или наркотической интоксикации;
- постоянных стрессов (они тоже воздействуют на гипоталамус), в том числе вызванных значительными умственными и физическими нагрузками в школе;
- гиповитаминозов;
- опухолей гипофиза или гипоталамуса;
- поражения яичников вирусами паротита, кори, краснухи;
- недостаточное питание девочки, в том числе – и в результате соблюдения ею диету для похудения;
- операции на яичниках девочки.
Степени инфантильной матки
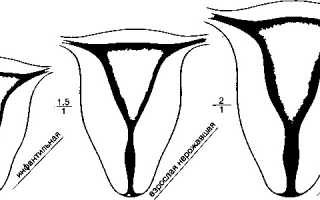
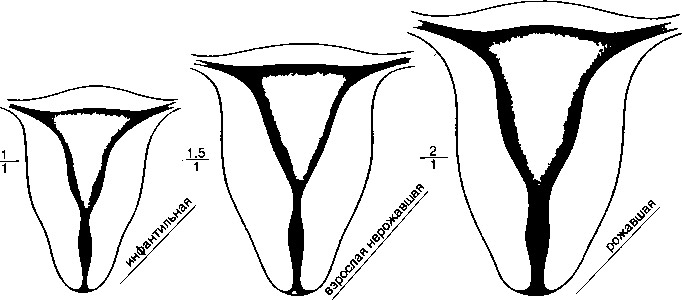
В зависимости от размеров матки, определяемых по УЗИ, выделяют 3 степени ее гипоплазии:
- Зародышевая матка: ее длина – 30 мм или менее, полости в матке почти нет, длина, в основном, приходится на ее шейку;
- Детская матка: общая длина матки и ее шейки – 30-55 мм, при этом шейка в 3 раза длиннее полости;
- Подростковая матка имеет общую длину 55-70 мм, соотношение длин шейки и полости соответствует физиологической норме.
Признаки инфантильной матки
 Если подростковая матка никак себя не проявляет, и женщина может узнать о такой своей аномалии только во время беременности или даже после родов, то более тяжелые степени гипоплазии имеют свои симптомы:
Если подростковая матка никак себя не проявляет, и женщина может узнать о такой своей аномалии только во время беременности или даже после родов, то более тяжелые степени гипоплазии имеют свои симптомы:
- позднее начало менструаций (после 16 лет);
- болезненные месячные;
- нерегулярные месячные;
- сниженное либидо;
- трудности с достижением оргазма;
- бесплодие или привычное невынашивание беременности.
 Гипоплазия матки часто сочетается с другими гинекологическими патологиями: в основном, с эндометриозом, частыми воспалениями влагалища и шейки матки. Они могут маскировать проявления маточной гипоплазии.
Гипоплазия матки часто сочетается с другими гинекологическими патологиями: в основном, с эндометриозом, частыми воспалениями влагалища и шейки матки. Они могут маскировать проявления маточной гипоплазии.
Зачастую девушки с инфантильностью матки имеют характерный внешний вид: они маленького роста, худощавы, с очень маленькой грудью и узким тазом. При осмотре гинеколог видит малое количество волос на лобке, недоразвитые половые губы и небольшое влагалище.
Инфантильная матка и беременность
 При зародышевом типе матки беременность может наступить только при применении вспомогательных репродуктивных технологий, но зачастую приходится прибегать к суррогатному материнству с яйцеклеткой женщины.
При зародышевом типе матки беременность может наступить только при применении вспомогательных репродуктивных технологий, но зачастую приходится прибегать к суррогатному материнству с яйцеклеткой женщины.
Детский тип гипоплазии делает беременность возможной, но вынашивание сопряжено с рисками преждевременных родов, отслойки плаценты, неправильного положения плода в матке, преждевременного излития околоплодных вод.
При подростковом типе аномалии в сочетании с сохраненной работой яичников проблем с зачатием и вынашиванием обычно не возникает. В раннем послеродовом периоде нужно контролировать сокращение матки.
Диагностика и лечение в нашей клинике
Установив предварительный диагноз гипоплазии матки и определив ее степень по УЗИ, специалисты клиники проводят гистеросальпингографию: так они узнают внутреннее строение маточной полости, определяют извитость маточных труб. После этого нам нужно составить гормональный профиль женщины.
 Только на основании этих исследований мы сможем составить план лечения гипоплазии матки. Основные методы, которые мы применяем при этой аномалии развития – это:
Только на основании этих исследований мы сможем составить план лечения гипоплазии матки. Основные методы, которые мы применяем при этой аномалии развития – это:
- физиотерапевтические методы: магнитотерапия, аппликации парафина, озокерита, эндоназальная гальванизация, грязелечение и другие методы;
- витаминотерапия;
- гинекологический массаж;
- ЛФК.
Если степень инфантилизма матки высокая, а Вы хотите забеременеть, мы подберем именно ту вспомогательную репродуктивную технологию, которая решит Вашу проблему. Это может быть ЭКО или оплодотворение Вашей яйцеклетки методом ИКСИ, ПИКСИ, ИМСИ с последующим введением зародыша суррогатной матери.
Профилактические мероприятия и прогнозы
При диагностировании фертильного типа инфантильности матки возможность зачатия исключается. В таком случае наступление беременности возможно только при применении вспомогательных репродуктивных технологий (ВРТ). В случае сохранности генеративной функции половых желез прибегают к экстракорпоральному оплодотворению (ЭКО) с использованием готовых к осеменению ооцитов.
Течение беременности у пациенток с выраженной гипоплазией эндометрия сопряжено с высокой вероятностью самопроизвольного аборта и осложненного родоразрешения.
У женщин с синдромом невынашивания беременности интрацитоплазматическая инъекция сперматозоида (ИКСИ) осуществляется в рамках суррогатного материнства. При незначительных изменениях в структуре детородного органа и нормальной секреции стероидных гормонов яичниками шансы на зачатие и успешное вынашивание плода увеличиваются на 45-50%.
Заключение
Полноценное развитие репродуктивной системы женщины возможно только в случае ликвидации неблагоприятных эндогенных и экзогенных факторов в пубертатном периоде. Профилактика патологии заключается в своевременном лечении инфекционных заболеваний (тонзиллит, фарингит, герпес, менингит), предотвращении стрессовых ситуаций и полноценном питании. Превентивные меры позволяют предотвратить развитие гиповитаминозов и эндокринных нарушений, увеличивающих вероятность возникновения генитального инфантилизма.
Лейкоплакия – уплотнение клеток шейки матки
Лейкоплакия – это патология слизистой, при которой утолщается эпителий шейки матки, появляются ороговевшие бляшки серого или белесого цвета. Опасность заболевания – поздняя диагностика. Признаки лейкоплакии шейки матки практически незаметны, а в запущенной форме может произойти перерождение образований в раковые формы.
Причины и симптомы лейкоплакии шейки матки
У 1% женщин диагностируется один из трех типов лейкоплакии:
- простая – доброкачественного характера, белые образования не возвышаются над эпителием;
- пролиферативная (чешуйчатая или бородавочная) – плотные наросты;
- эрозивная – трескающиеся и кровоточащие образования.
Последние наиболее опасны. В них есть атипичные клетки, что говорит о предраковом состоянии.
Причины болезни – внешние и внутренние. Факторы риска:
- заражение папилломовирусом;
- ЗПП, инфекции, воспаления репродуктивных органов;
- Гормональные сбои;
- ожоги, травмы при гинекологических манипуляциях (родах, абортах, длительном ношении внутриматочной спирали);
- эрозия слизистой;
- ранняя половая жизнь.
С какими признаками лейкоплакии шейки матки столкнется пациентка, зависит от типа патологии. Заболевание может протекать бессимптомно, или с жалобами на:
- зуд, выделения из гениталий;
- сухость влагалища, дискомфорт;
- выделения со следами сукровицы после полового акта;
- новообразования и трещины на слизистой.
Как лечить лейкоплакию шейки матки
Диагностические и терапевтический подход отличается при разных формах заболевания. Белесые наросты (основной симптом лейкоплакии шейки матки) видны при осмотре в кресле с зеркалами. Более точные данные о характере и особенностях патологии дают:
- кольпоскопия – осмотр на аппарате со значительным увеличением;
- цитология соскоба, чтобы выявить ороговевшие чешуйки при их незначительном количестве;
- биопсия и гистологическое исследование образа ткани;
- ПЦР-тест для определения ВПЧ;
- микробиологический анализ мазка на ЗППП, инфекции половых путей;
- проба Шиллера для обнаружения атипичных клеток.
Как именно лечить лейкоплакию шейки матки решает гинеколог после полного обследования. Консервативные методики малоэффективны и назначаются только для терапии сопутствующих заболеваний. Применяют антибиотики, препараты для снятия воспаления, иммуномодуляторы, гормональные, противовирусные лекарства.
Для лечения лейкоплакии шейки матки выполняют:
- криодеструкцию – обработка наростов жидким азотом при неглубоком проникновении измененных клеток;
- коагуляцию лазером, радиоволнами, химическими веществами для удаления образований;
- конизацию – удаление части или всей шейки при запущенности процесса и неэффективности других методов.
Большинство процедур малоинвазивные и проводятся амбулаторно. Грамотный выбор методики, опыт врача, позволяют не оставить рубцов, сохранить возможность естественных родов у женщины.
Лечение лейкоплакии шейки матки опасно откладывать, проводить народными методами или самостоятельно. Есть шанс злокачественного перерождения, поэтому обращение к врачам обязательно. Не последнюю роль в выздоровлении играет ранняя диагностика, которая возможна при ежегодных гинекологических осмотрах.
Миома матки
Миома матки — доброкачественное образование (узел), которое развивается в мышечном слое матки. Чаще всего узел состоит из мышечной ткани, но иногда содержит соединительную ткань, из-за чего получил название фибромиомы.
В зависимости от расположения различают:
- субсерозные, то есть узлы, растущие по направлению к серозной (внешней) оболочке матки;
- интерстициональные — растущие в толще мышечного слоя;
- субмукозные — находятся под слизистой оболочкой матки;
- атипичные — развиваются в шейке матки, могут разрастаться в разных направлениях: в сторону мочевого пузыря.
Миома матки формируется вначале в виде крошечных зачатков, располагающихся в мышечной оболочке матки. Это группы обычных мышечных клеток матки, но они по своим свойствам соответствуют клеткам, находящимся в периоде беременности. Каждый миоматозный узел растет из одной клетки.
В условиях многократно повторяющихся менструальных циклов, сопровождающихся колебанием гормонов, зачатки миоматозных узлов начинают расти. При этом одни растут быстрее, другие медленно, а третьи могут вообще регрессировать и исчезнуть. Ускорят рост зачатков миоматозных узлов различные факторы, к которым относятся:
· медицинские вмешательства (выскабливания, травматичные пособия в родах, операции).
Учитывая специфику заболевания, признаки миомы матки могут быть очень разнообразными. Современная гинекология утверждает, что признаки, которые имеет миома матки, зависят от расположения образования, его размера и динамики роста. Основные симптомы:
- нарушение менструального цикла, в том числе кровотечения или мажущие выделения;
- боли внизу живота, отдающие в поясницу или область крестца, или ощущение того, что что-то мешает.
Диагностируют миомы при гинекологическом осмотре. Степень миомы матки сравнивают с неделями беременности. При наличии миом врач определяет бугристую увеличенную плотную матку неправильной формы. Расположение узлов, их точный размер и форму с большой точностью можно установить с помощью УЗИ.
Как известно, любое заболевание проще всего лечить на ранней стадии – не исключение и миома матки. Поэтому даже если у женщины случайно при УЗИ обнаружены маленькие миоматозные узлы (не более 2-2,5 см), необходимо получать лечение, а «не наблюдать» за их ростом.
Уже достаточно давно известно, что современные гормональные контрацептивы способны сдерживать рост маленьких миоматозных узлов, размер которых не превышает 2-2,5см. Кроме этого, длительный прием контрацептивов, обеспечивает профилактику развития этого заболевания.
Прием оральных контрацептивов может быть заменен на специальную внутриматочную гормональную систему «Мирена». Это фактически обычная внутриматочная спираль, но содержащая контейнер с гормоном, который в малых дозах высвобождается в полость матки в течение 5-6 лет. Именно на этот срок ставится эта система. Она, также как и оральные контрацептивы, сдерживает рост миоматозных узлов.
Сальпингит
Воспалительные заболевания органов малого таза — частая проблема у женщин репродуктивного возраста. И сальпингит, поражение маточных труб — не исключение. Часто, эта патология развивается, как следствие перехода инфекции из органов брюшной полости на органы малого таза. Воспалительный процесс может быть одно- или двусторонним. Опасность данного заболевания в том, что при отсутствии лечения воспаление, может перейти на яичник, что значительно усложняет течение патологии.
Что это такое
Сальпингит — это болезнь воспалительного генеза, при которой поражается структура маточной трубы. Патологический процесс могут активировать различные микроорганизмы (кишечная палочка, стафилококк, гонококки, хламидии). Возбудитель может попасть в организм разными путями. Восходящий путь — через шейку матки в маточные трубы и нисходящий — от червеобразного отростка или сигмовидной кишки. Также, микроорганизмы могут попасть в маточные трубы, с током крови.
Причины возникновения
К развитию патологии могут привести различные провоцирующие факторы, к ним относят:
- Частые переохлаждения и стрессы.
- Наличие очага хронической инфекции в организме.
- Осложненные аборты.
- Родовые травмы.
- Осложнения гинекологических манипуляций.
Клиническая симптоматика часто нарастает быстро. Поэтому важно, при возникновении первых симптомов, обратиться за медицинской помощью.

Симптомы и признаки
Клиническая картина не имеет характерной симптоматики. В зависимости от характера поражения, сальпингит бывает таких видов:
Двухсторонний
Основной симптом — боли внизу живота сильной интенсивности. Могут усиливаться при нагрузках, во время менструаций, стрессах.
Правосторонний и левосторонний
Боль локализуется с одной стороны в нижней части живота. Часто сопровождается явлениями метеоризма, увеличением продолжительности и количества менструаций.
Острый и хронический
Острый процесс характеризуется явлениями интоксикации — повышением температуры, общей вялостью, тошнотой, рвотой. Болезненность внизу живота быстро усиливается, возникает резко. Могут появиться симптомы раздражения брюшины. Для хронического процесса характерны ноющие боли внизу живота умеренной интенсивности. Нарушение менструальной функции, возникновение спаечного процесса.
Симптомы не специфичны, поэтому заболевание диагностируется трудно.
Диагностика заболевания
Для постановки диагноза проводится гинекологическое обследование. Для патологии характерно увеличение придатков, их отечность и болезненность. Для хронического процесса типично затруднение подвижности пораженной маточной трубы. В затруднительных случаях проводят лапароскопическое исследование. С его помощью, обнаруживают при остром сальпингите утолщенную, гиперемированную маточную трубу с мутным выпотом вокруг нее. Лапароскопическая картина хронического процесса — спайки вокруг плотной тяжистой трубы, варикозное изменение вен, большое количество выпота вокруг нее.

Сальпингит — лечение
Терапия хронического воспалительного процесса включает:
- Соблюдение постельного режима.
- Адекватную антибактериальную терапию.
- Использование анальгетиков.
- Дезинтоксикационную терапию.
Для лечения хронической патологии важно направить все силы на борьбу с возбудителем инфекции. Также важно избавиться от спаек. Для этого может использоваться лапароскопический метод. С его помощью- промывают антисептиками брюшную полость, антибиотиками маточную трубу, удаляют спайки.
Осложнения
Основным и частым осложнением нелеченного сальпингита является сальпингоофорит, то есть, переход инфекции на яичник. Данная патология требует более длительного и многокомпонентного лечения. Также тяжелым осложнением является формирование спаечного процесса. Это часто приводит к формированию нарушения работы желудочно-кишечного тракта, дизурические явлениям. Из-за склеивания фимбрий, спаек, возможно образование жидкости в маточной трубе (гидросальпинкс) или гноя (пиосальпинкс). Эти процессы могут привести к перитониту — поражению брюшины. Данное состояние требует экстренной хирургической помощи.
Профилактика заболевания
Помимо ведения здорового образа жизни, соблюдения режима, важно следовать некоторым рекомендациям:
- Своевременно и качественно избавляться от инфекционных очагов.
- Проходить профилактические гинекологические осмотры.
- Не допускать переохлаждений, стрессов.
- Использование физиотерапевтические методы лечения, после исчезновения симптомов острой патологии.
Вывод
Сальпингит — распространенная патология, которая встречается у девушек разного возраста. Возникает под воздействием различных бактериальных агентов. Основной клинический симптом — боль внизу живота. Для диагностики используют гинекологическое исследование и лапароскопию. Лечения может быть консервативным, лапароскопическим и оперативным.
Гиперплазия эндометрия – утолщение оболочки матки
Признаки гиперплазии эндометрия отмечаются у 5-25% женщин. Этим термином обозначают патологическое увеличение эндометрия – внутреннего слизистого слоя полости матки. В норме он растет каждый месячный цикл. Утолщаясь под влиянием половых гормонов эстрогена и прогестерона, слизистая готовится принять яйцеклетку. Если зачатие не наступает, то снижение уровней гормонов вызывает отторжение ткани. После менструации процесс начинается заново. При гормональном сбое, повышается уровень эстрогенов, что и запускает процесс патологического роста эпителия.
Причины и симптомы гиперплазии эндометрия
Выделяют формы гиперплазии:
- железистая – утолщается железистая ткань слизистой;
- железисто-кистозная – образуются доброкачественные кисты;
- очаговая – появляются железистые и фиброзные полипы;
- атипичная (аденоматозная) – появляются измененные клетки, опасна перерождением в онкологическую форму (аденокарциному).
Основные причины заболевания гормональные сбои. Вероятность столкнуться с признаками гиперплазии эндометрия в периоде полового созревания и в начале климакса, когда в женском организме происходит гормональная перестройка. Ряд смежных проблем усиливают риски появления патологии:
- воспаления в мочеполовой системе;
- аборты, гинекологические операции на матке;
- наследственность;
- лишний вес;
- эндокринные заболевания;
- заболевания маки и придатков – миома, поликистоз яичников;
- неблагоприятная экологическая обстановка;
- гормональная терапия.
Определить патологию только по жалобам пациента сложно. Многие гинекологические заболевания проявляются похожим образом. К основным симптомам гиперплазии эндометрия относятся:
- нерегулярные, частые (чаще, чем 21 день), длительные менструации, с мажущими выделениями между ними;
- боли схваткообразного типа в животе;
- кровянистые выделения в период менопаузы.
Заболевание может протекать бессимптомно, особенно при климаксе.
Как лечить гиперплазию эндометрия
Лечение начинается с постановки точного диагноза. Для этого потребуются:
- гинекологический осмотр;
- УЗИ для оценки размеров, толщины, структуры слизистой матки, кист, полипов;
- гистологическое исследование ткани;
- гистероскопия – осмотр матки специальным датчиком;
- лабораторные тесты на гормоны.
Как лечат гиперплазию эндометрия решает врач. При простых формах эффективно гормональное лечение с применением:
- гестагенов – гормонов яичников и надпочечников;
- внутриматочной спирали;
- оральных контрацептивов, которые нормализуют циклический рост и отторжение ткани;
- гормональную терапию при менопаузе.
Если форма очаговая, то лечить гиперплазию эндометрия придется хирургическим путем, для удаления полипов. При аденоматозной форме – матку удаляют из-за риска появления раковой опухоли.
Лечение гиперплазии эндометрия не эффективно с применением народных методов. Откладывание терапии на «потом» могут привести к необратимым последствиям: бесплодию, анемии, онкологии. При раннем выявлении и соблюдении рекомендаций, шансы на выздоровление высоки.
Женский эндометриоз – определение, степени поражения, причины развития, симптомы и методы лечения

По данным медицинской статистики – женский эндометриоз считается самым распространённым недугом в репродуктивном возрасте. Большинство женщин наверняка давно слышали об этом недуге, но что это и чем опасно знают далеко не все.
Чем опасно заболевание и как с ним справляется современная медицина, с нами поделится врач акушер-гинеколог сети клиник «Панацея» Ирина Николаевна Прокофьева.
Эндометриоз – определение понятия
Эндометриоз — это распространение ткани, подобной эндометрию, в мышечный слой матки (аденомиоз) или за ее пределами (наружный эндометриоз).
Локализация наружного эндометриоза очень разнообразна: эндометриоз органов малого таза (яичников, маточных труб, стенки мочевого пузыря и ретроцервикальный эндометриоз, с распространением процесса на стенку прямой кишки), эндометриоз брюшины малого таза. Очаги наружного эндометриоза могут распространяться и за пределами органов малого таза, например эндометриоз послеоперационного шва, эндометриоз легких, глаза и т.д. Это зависит от того, куда эта активная ткань попадет. Поэтому, эндометриоз — это заболевание, которое требует междисциплинарного подхода.
Вдумайтесь в эти цифры! Примерно у 50% женщин, жалующихся на хроническую упорную тазовую боль, при тщательном обследовании обнаруживается эндометриоз. Эндометриоз выявляется у 20-50% женщин, страдающих бесплодием.
Выдвинуто несколько теорий развития эндометриоза, на сегодняшний день их более пяти:
- имплантационная;
- генетическая;
- иммунологическая;
- теория метаплазии;
- теория гематогенной диссеминации.
Это значит, что истинную причину развития этого заболевания никто не знает. Доказано, что эндометриоз развивается у женщин с несовершенством иммунной системы. Частота эндометриоза повышена у сестер и дочерей женщин, больных эндометриозом. Мужчины этим заболеванием не страдают!
Диагностика эндометриоза
Специфической симптоматики эндометриоза нет. И выраженность симптомов эндометриоза, порой, никак не коррелирует с его распространением. Единичный очаг эндометриоза на брюшине малого таза может давать упорный болевой синдром. Женщины годами лечатся и обследуются у смежных специалистов без эффекта. В то же время, распространенный наружный генитальный эндометриоз с образованием больших кист на яичниках, распространением процесса на стенку мочевого пузыря, длительное время остается незамеченным и обнаруживается как случайная находка на УЗИ.
Ведущими симптомами эндометриоза являются дисменоррея; обильные менструации, сопровождающиеся кровомазанием до- и/или после менструации; боли внизу живота ноющего характера, усиливающиеся перед менструацией и в первые дни ее начала; бесплодие; картина «рецидивирующего цистита»; диспареуния (боли при половом акте).
Методы исследования женского эндометриоза
Кроме общеклинического обследования, бимануального исследования органов малого таза, существуют и дополнительные методы исследования. Однако они не всегда точны. Эндометриоз малого таза можно визуализировать при УЗИ только при наличии кисты на яичнике. Ни эндометриоидные очаги на брюшине, ни эндометриоз стенки мочевого пузыря, как правило, не виден на УЗИ.
Это приводит к трудностям диагностики и затягиванию начала терапии. В случае синдрома хронической тазовой боли и диагностики наружного эндометриоза золотым стандартом является лечебно-диагностическая лапароскопия. То есть, по сути, это операционный диагноз. В плане обследования, доктор может Вас направить на ректороманоскопию (осмотр слизистой прямой кишки), цистоскопию (осмотр слизистой стенки мочевого пузыря). По показаниям и в качестве дифференциальной диагностики может потребоваться МРТ малого таза.
Опухолевый маркер СА125 не информативен. Более того, он может быть даже повышен, как ответ на неспецифический воспалительный процесс в организме.
Лечение эндометриоза
Единой канвы для всех нет. Решение принимается индивидуально для каждой конкретной пациентки. Зависит это от симптоматики, репродуктивных планов, распространенности эндометриоза.
Вылечить аденомиоз (эндометриоз тела матки) практически невозможно, разве что путем гистерэктомии (удаления матки). Эта операция показана при аденомиозе III-IVст и при наличии противопоказаний к консервативным методам лечения. Для купирования болевого синдрома, обильных менструациях и при лечении бесплодия обоснована пробная гормональная терапия, с оценкой результата.
Хорошо зарекомендовали себя внутриматочные гормональные системы (спираль, содержащая гормоны). Этот метод лечения оправдан при болевом синдроме, обильных маточных кровотечениях тогда, когда женщина не хочет оперироваться или имеются противопоказания к операции.
При бесплодии и подозрении на эндометриоз диагностическая лапароскопия должна выполняться обязательно. Хирургическая санация даже небольших очагов эндометриоза на брюшине повышает частоту зачатия. Медикаментозная терапия в «чистом виде» неэффективна.
Что касается кистом яичника (до операции любое образование яичника расценивается как кистома), то операции на яичниках и маточных трубах должны выполняться только в специализированных стационарах с максимально бережным отношением к фолликулярному аппарату яичника, но с радикальной направленностью в плане удаления всей капсулы эндометриоидной кисты. Это — профилактика рецидива эндометриоидных кист яичника в дальнейшем. Предпочтителен лапароскопический доступ.
При повторных оперативных вмешательствах, обедненном фолликулярном аппарате яичника допускается предварительная стимуляция овуляции с забором яйцеклеток и криоконсервацией эмбрионов на дооперационном этапе.
Своевременная диагностика и вовремя проведенное лечение в хорошем проценте случаев дает успешный результат зачатия.
Эндометриоз шейки матки лечится только хирургически. Очаги не вылечиваются при консервативной гормональной терапии. Существует бережное радиоволновое лечение шейки матки, при котором не формируется плотных рубцов, происходит раннее заживление тканей. На данный момент — радиоволновые методы лечения патологии шейки матки являются оптимальными.
Эндометриоз послеоперационного шва
Позволю себе остановиться на этой патологии подробнее потому, что это заболевание остается недиагносцированным довольно часто даже врачами-гинекологами. Эта ситуация встречается после операций на органах малого таза (как полостных, так и лапароскопических). Болезненное округлое образование возникает под кожей послеоперационного рубца. Типичным симптомом данного заболевания является усиление локальной болезненности и увеличение объемов образования, непосредственно, перед менструацией и стихание симптоматики после того, как менструация закончилась. В качестве уточняющей диагностики может быть использовано УЗИ за 2-3 дня до менструации, на котором видно образование по структуре схожее со слизистой полости матки. Методом лечения эндометриоза послеоперационного шва является только хирургический метод.
Эндометриоз — это рецидивирующее заболевание! Даже после оперативного лечения может потребоваться поддерживающая гормональная терапия. Об эндометриозе можно забыть только с наступлением менопаузы. Важно наблюдаться у врача акушера-гинеколога регулярно с осмотром и УЗ-исследованием органов малого таза.
Эндометриоз и беременность: можно ли забеременеть?
Эндометриоз – заболевание, которое может быть одной из причин проблем с зачатием, но это не приговор. При своевременном и грамотном лечении данного заболевания долгожданная беременность возможна. Главное найти своего опытного и грамотного врача и с его помощью пройти весь курс обследования и терапии.
Задать уточняющие вопросы и записаться на прием вы можете по единому номеру колл-центра 59-59-59.