Демиелинизация что это причины признаки и лечение
Демиелинизирующие заболевания нервной системы
Демиелинизирующие заболевания нервной системы — это группа заболеваний, при которых происходит повреждение миелиновых оболочек белого вещества центральной или периферической нервной системы. В этом случае, передача импульсов по отросткам нервных клеток замедляется или вообще не происходит, приводя к развитию неврологической симптоматики.
К демиелинизирующим заболеваниям относятся несколько патологических состояний, в том числе:
- рассеянный склероз
- оптиконевромиелит Девика
- острый рассеянный энцефаломиелит
В настоящее время наиболее широкое признание получила аутоиммунная теория развития демиелинизирующих заболеваний. В основе этиологии данных заболеваний лежит совокупность наследственной предрасположенности и воздействия внешней среды. Из внешних факторов наибольшее влияние оказывают вирусные заболевания (краснуха, корь, герпес, Эпштейна—Барра и т. п. ), интоксикация организма химическими веществами, плохие экологические условия.
Рассеянный склероз (РС) относится к числу наиболее часто встречающихся демиелинизирующих заболеваний. Характерной особенностью болезни является одновременное поражение нескольких отделов ЦНС, что проявляется разнообразной неврологической симптоматикой.
Клиническая картина РС складывается из:
- ретробульбарного неврита — асимметричное поражение зрения, боль в глазу, зрительные иллюзии
- симптомы поражения пирамидных трактов — парапарез, тетрапарез
- чувствительные нарушения
- мозжечковые нарушения — нистагм, головокружения, нарушение координации
- тазовые нарушения — нарушение мочеиспускания, сексуальная дисфункция
- когнитивные нарушения, эмоциональные расстройства, астенический синдром
Диагностика рассеянного склероза основывается на клинической картине, включает нейровизуализацию — МРТ головного и спинного мозга, нейрофизиологическое обследование, лабораторную диагностику — определение олигоклональных аутоантител в ликворе.
Дифференциальная диагностика демиелинизирующих заболеваний ЦНС крайне сложна, ввиду схожести клинической и радиологических картины, однако, поставить правильный диагноз важно для назначения соответствующей терапии.
СПЕЦИАЛИСТЫ

Пашков Александр Владимирович
руководитель неврологического центра, заведующий неврологическим отделением, врач-невролог высшей квалификационной категории, к.м.н

Позин Александр Виленович
заведующий неврологическим отделением, врач-невролог высшей квалификационной категории

Скородумова Людмила Вячеславовна
врач-невролог высшей квалификационной категории, к.м.н

Сергиенко Мария Евгеньевна
врач-невролог высшей квалификационной категории

Дворецкова Ирина Михайловна
врач-невролог второй квалификационной категории
Демиелинизирующие заболевания нервной системы
О направлении отделения

Демиелинизирующие заболевания – аутоиммунные болезни, при которых разрушается миелин белого вещества центральной или периферической нервной системы. Заболевание вызвано взаимодействием внешних (вирусы, инфекции, интоксикации, особенности диеты, стресс, плохая экология) и наследственных факторов.
Наиболее распространенным демиелинизирующим заболеванием является рассеянный склероз, характеризующийся поражением сразу нескольких отделов центральной нервной системы.
К демиелинизирующим заболеваниям относятся:
- острый рассеянный энцефаломиелит;
- диффузно-диссеминированный склероз;
- острый оптиконевромиелит, концентрический склероз.
Демиелинизирующими заболеваниями часто страдают и молодые трудоспособные люди.
Причины возниконовения:
- Иммунная реакция на белки, которые входят в состав миелина. Эти белки начинают восприниматься иммунной системой как чужеродные и подвергаются ее атаке, в результате чего происходит их разрушение. Это самая опасная причина возникновения заболевания. Толчком к запуску такого механизма может быть инфекция либо врожденные особенности иммунитета: рассеянный энцефаломиелит, рассеянный склероз, синдром Гийена-Барре, ревматические болезни и инфекции в хронической форме.
- Нейроинфекция: некоторые вирусы могут поражать миелин, в результате чего происходит демиелинизация головного мозга.
- Сбой в механизме обмена веществ. Данный процесс может сопровождаться нарушением питания миелина и последующей его гибелью. Это характерно для таких патологий, как заболевания щитовидной железы, сахарный диабет.
- Интоксикация химическими веществами различного характера: алкогольными, наркотическими, психотропными сильного действия, отравляющими веществами, продуктами лакокрасочного производства, ацетоном, олифой, либо отравление продуктами жизнедеятельности собственного организма: перекиси, свободные радикалы.
- Паранеопластические процессы – патологии, которые являются осложнением опухолевых процессов. Последние исследования подтверждают, что в запуске механизма данного заболевания играют важную роль взаимодействия факторов окружающей среды и предрасположенность наследственного характера. Установлена связь между географическим положением и вероятностью возникновения заболевания. Кроме того, важную роль играют вирусы (краснуха, корь, Эпштейна-Барра, герпес), бактериальные заражения, привычки питания, стрессы, экология.
Диагностика демиелинизирующих заболеваний:
Лечение:
Мероприятия по лечению демиелинизирующих заболеваний бывают специфические и симптоматические. Новые исследования в медицине позволили добиться хороших успехов в специфических методах лечения. Бета-интерфероны считаются одними из самых эффективных препаратов: к ним относятся ребиф, бетаферон, аванекс. Клинические исследования бетаферона показали, что его применение снижает на 30% темпы прогрессирования заболевания, предотвращает развитие инвалидности и уменьшает частоту обострений.
Специалисты все чаще отдают предпочтение методу внутривенного введения иммуноглобулинов (биовен, сандоглобулин, веноглобулин). Таким образом проводится лечение обострений данного недуга. Более 20 лет назад была разработана новая, достаточно эффективная методика лечения демиелинизирующих заболеваний – иммунофильтрация ликвора. В качестве средств специфического лечения применяются кортикостероиды, плазмаферез, цитостатики. Также широко применяются ноотропы, нейропротекторы, аминокислоты, миорелаксанты.
Синдром карпального канала
Немеют или болят руки?
В чем причина покалывания в руках?
Потеря чувствительности и боль в руках может быть вызвана разными причинами, поэтому сначала требуется тщательное обследование. Самая распространенная причина потери чувствительности – это компрессионная нейропатия или сдавливание нерва. Существует более 20 видов нейропатии. Два наиболее часто встречающихся заболевания – это синдром карпального и кубитального канала.
Название заболевания «компрессионная нейропатия» говорит о сути заболевания – зажатый нерв. Обычно это происходит в самых узких местах по пути прохождения нерва, поэтому это заболевание называют заболеванием каналов (туннелей). Нерв сдавливается в карпальном канале запястья или в кубитальном канале – узком канале в середине локтя. Синдром карпального канала встречается чаще, чем синдром кубитального канала.
Чаще всего причиной сдавливания нерва является тяжелая, однообразная работа руками. Это заболевание встречается у тех, кто постоянно перегружает свои руки. Однако это заболевание встречается и у людей с работой, при которой руки не перегружаются.
Что такое синдром карпального канала?
Сдавливание нерва чаще всего образуется в запястье – в карпальном канале. Это отверстие между костями и поперечной связкой запястья, через которое проходят срединный нерв и сухожилия сгибателей, обеспечивающие чувствительность пальцев.
Чем вызван синдром карпального канала?
Сдавливание нерва может вызвать чрезмерная нагрузка, продолжительные, однообразные движения, различные заболевания и травмы. В результате длительного сдавливания погибают нервные волокна, вызывая нарушения чувствительности кожи и подвижности пальцев и ладони.
Симптомы
Первые симптомы – это покалывания в пальцах, чувство жжения и боль, чаще проявляется в ведущей руке. Если человек правша, то сдавливание нерва образуется в правой руке, так как на эту руку выпадает основная нагрузка, у левшей – наоборот.
Причины
Синдром карпального канала чаще встречается у людей с монотонной ручной работой, при чрезмерной нагрузке на руки и пальцы, при выполнении одних и тех же движений, при работе с поднятыми руками или при удержании рук в напряженной позе. Исторически синдром карпального канала называли болезнью доярок, потому что чаще всего он был у женщин, которые всю жизнь доили коров руками. Современная работа стала легче, тяжелый ручной труд заменили технологии, компьютеры и современные устройства, однако распространенность этого заболевания не изменилась. Оно не всегда связано с тяжелым и/или монотонным трудом – им также заболевают люди, которые ничего тяжелого ежедневно не делают. У женщин синдром карпального канала встречается в 4 раза чаще, чем у мужчин. Чаще всего он бывает у людей с нарушениями обмена веществ или гормональными нарушениями, у больных сахарным диабетом, при ослабленной функции щитовидной железы, при ревматоидном артрите. 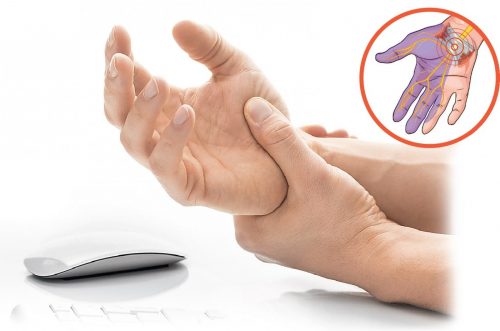
Какие наиболее частые проявления болезни?
- прогрессирующее покалывание и боли в руках, особенно в ночное время;
- ощущение отечности, онемения пальцев по утрам;
- нарушение подвижности кисти, бессилие в руке;
- утрачивается захват кистью, становится невозможным удержать предметы в руке.
Для информации: зажатый в запястье нерв, нелеченый продолжительное время, радикально ухудшает качество жизни – становятся более выраженными нарушения чувствительности в пальцах, со временем изнашиваются мышцы запястья, ладонь теряет силу и способность выполнять даже простую рутинную работу.
Если своевременно не начать лечения, то боль и покалывания, как правило, распространяются по всей руке и нарушается функционирование ладони.
ДИАГНОСТИКА
Для установления причины покалывания и начала соответствующего лечения следует посетить невролога или нейрохирурга. Для выбора подходящего метода лечения, который уменьшит сдавливание нерва и будет способствовать восстановлению поврежденных нервных волокон, следует в первую очередь уточнить место и степень повреждения нерва. Решающее значение имеет диагностика, так как от нее зависит лечение, отличающееся для каждого случая.
- Консультация нейрохирурга. Если жалобы становятся постоянными и не проходят в течении 2-3 недель, пора идти к врачу. Важно выяснить причину жалоб, при необходимости – провести обследования для принятия решения о подходящей тактике лечения.
- Нейрография. Измеряется скорость прохождения моторного и сенсорного нервного импульса для определения характера и уровня повреждений нервных волокон.
- Ультрасонография (УЗИ). Предоставляет дополнительную информацию об изменениях в тканях, расположенных рядом с нервом – сухожилия, суставы и кости.
Дополнительные возможности диагностики
Если имеются подозрения, что покалывание и боли в руках вызывает какое-то другое заболевание, то для уточнения диагноза можно использовать рентген, электромиографию, компьютерную томографию, магнитно-резонансную томографию, лабораторные исследования и др.
- При компьютерной томографии можно хорошо видеть развитие костей, хрящи, radziņus, уплотненные связки.
- Электромиография помогает выявить жизнеспособность нерва и возможность проводимости.
- Анализ крови выполняют для определения наличия воспаления в организме.
- Ультрасонографию (УЗИ) выполняют, например, при подозрении на увеличение суставной сумки или на наличие неясного образования рядом с нервом.
- Магнитно-резонансную томографию (МРТ) выполняют при подозрении, что нерв зажат в каком-то другом месте, например, в шейном отделе позвоночника. Обследование показывает структуру нерва, спинной мозг, корешки спинного мозга.
Какие возможности лечения?
Главной целью лечения является снижение/устранение компрессии нерва. Существуют различные методы и средства, помогающие временно устранить неприятные ощущения и облегчить существующее состояние.
В зависимости от степени повреждения нерва имеется несколько возможностей.
- Щадящий режим. В случае легкой компрессионной нейропатии, когда симптомы только появились, рекомендуется больше беречь руки.
- Медикаментозная терапия. В легких случаях применяют медикаментозную терапию с локальными инъекциями. Для них используют как противовоспалительные средства, так и стероидные инъекции или блокады.
- Физикальная терапия. Ультразвук с лечебной мазью, магнитная терапия, электрофорез и др. процедуры помогают уменьшить отечность и освободить зажатый нерв. Хорошо помогает и специальный ортоз, позволяющий держать руку в правильном положении.
- Операция. Для освобождения сдавленного нерва применяют традиционный метод или более новый и менее травматичный эндоскопический метод.
- Традиционная хирургическая/обычная операция выполняется при локальной анестезии. В запястье или на внутренней поверхности локтевого сустава выполняется небольшой разрез тканей, открывается канал и освобождается сдавленный нерв. В течении месяца после операции следует соблюдать щадящий режим.
- Эндоскопический метод является намного более щадящим для пациента в сравнении с используемыми хирургическими методами лечения. Этот метод особенно рекомендован пациентам с высокой степенью риска осложненного заживления ран (при сахарном диабете, при заболеваниях периферийных артерий, при метаболических и др. заболеваниях). Во время операции, через небольшой разрез кожи, в карпальный или кубитальный канал вводится миниатюрный эндоскоп – видеокамера и микроскопические хирургические инструменты, с помощью которых освобождается сдавленный нерв.
Эндоскопия, по сравнению с хирургическими операциями, имеет ряд преимуществ:
- минимальный косметический дефект
- короткий и менее болезненный послеоперационный период
- быстрое восстановление работоспособности
Операция дает долгосрочный результат – возможность снова нормально работать и хорошо высыпаться. Эндоскопическую операцию проводят в Дневном стационаре ARS. Пациент уже в тот же день сразу после операции может вернуться домой.
Демиелинизирующие заболевания
Демиелинизирующие заболевания – это группа распространенных, социально значимых патологий, поражающих трудоспособное население. Несмотря на полиморфизм симптоматики, в основе этих заболеваний лежит разрушение или нарушение формирования миелиновой оболочки нервных волокон. Согласно современным представлениям причина этих демиелинизирующих процессов не установлена, а патогенез этих заболеваний затрагивает проблемы вирусной инфекции, аутоиммунных процессов. Наиболее часто встречающимся заболеванием из этой группы является рассеянный склероз.
Рассеянный склероз — хроническое прогрессирующее заболевание нервной системы, возникающее, в основном, в молодом и среднем возрасте (15 — 40 лет), особенностью которого является одновременное поражение нескольких различных отделов нервной системы, что приводит к появлению у больных разнообразных неврологических симптомов.
Причины возникновения рассеянного склероза до сих пор точно не выяснены.
Клинические проявления рассеянного склероза связаны с очаговым поражением нескольких различных отделов головного и спинного мозга. Они могут выражаться в снижении мышечной силы в конечностях; в более тяжелых случаях достигающей степени плегии (т.е. паралича). У больных рассеянным склерозом могут выявляться центральные и периферические параличи черепно-мозговых нервов, наиболее часто — глазодвигательных, тройничного, лицевого и подъязычного нервов. Это могут быть расстройства различных видов чувствительности и координации, тремор, неустойчивость при ходьбе. Степень выраженности этих симптомов может варьировать от минимальной до максимальной (вплоть до невозможности выполнения каких-либо движений). Наряду с этим может выявляться чувство покалывания и жжения в конечностях, которое в последующем может распространиться и на туловище. Частыми симптомами рассеянного склероза являются нарушения функций тазовых органов: императивные позывы на мочеиспускание или дефекацию, учащение, задержка мочи и стула, на более поздних стадиях — недержание. Возможно неполное опорожнение мочевого пузыря, что часто приводит к урологической инфекции. У некоторых больных могут возникать проблемы, связанные с половой функцией, которые могут совпадать с нарушением функции тазовых органов или быть самостоятельным симптомом. Часто отмечаются нарушения зрительных функций: снижение остроты зрения, изменение полей зрения, нечёткость изображения предметов, потеря яркости видения, искажение цветов, нарушение контрастности. Нейропсихологические изменения при рассеянном склерозе включают снижение интеллекта, нарушения поведения. У больных рассеянным склерозом очень часто отмечается депрессия. Эйфория в большинстве случаев сочетается со снижением интеллекта, недооценкой тяжести своего состояния, расторможенностью поведения. Течение заболевания хроническое, варианты течения рассеянного склероза очень разнообразны: могут отмечаться как периоды длительных ремиссий, так и неуклонно прогрессирующее течение.
Диагностика рассеянного склероза основывается на данных анамнеза, неврологического осмотра и результатах дополнительных методов обследования. На сегодняшний день наиболее информативными принято считать магнито-резонансную томографию (МРТ) головного и спинного мозга, исследование вызванных потенциалов (для определения степени сохранности некоторых проводящих путей) и наличие олигоклональных иммуноглобулинов в ликворе больных.
Лечение рассеянного склероза обязательно индивидуальное, зависит от стадии заболевания, носит комплексный характер. При лечении обострений и прогрессирующем течении рассеянного склероза назначается медикаментозная терапия. Особое значение в лечение больных с рассеянным склерозом в нашем отделении имеют физиотерапевтические процедуры, лечебная физкультура, массаж, психологическая работа с пациентами. Для каждого пациента подбирается индивидуальная комплексная программа лечения.
Любые тревожные признаки являются поводом для записи на прием к неврологу – промедление в данном случае только приведет к усугублению ситуации. В Москве квалифицированную консультацию невролога можно получить в ЦКБ РАН. Записаться можно как в телефонном режиме, так и с помощью формы на сайте клинической больницы.
Нездоровая рассеянность
Нездоровая рассеянность Описание современных подходов к диагностике и лечению рассеянного склероза 11 июня — Всероссийский день борьбы с рассеянным склерозом. В нашей стране им страдают около 50 000 человек, а доля заболевших — одна из самых высоких в мире. Вопреки названию это заболевание нервной системы не имеет ничего общего ни со склерозом, ни с рассеянностью. Его непросто диагностировать: у рассеянного склероза нет «эксклюзивных» симптомов. К тому же болезнь у всех проявляется по-разному и прогрессирует с разной скоростью. Есть ли у медиков шансы на обуздание этого недуга? Без объявления войны При рассеянном склерозе нарушается целостность оболочек нервных волокон в спинном и головном мозге. Это происходит из-за того, что главный компонент этих оболочек — миелин — атакуют и «съедают» клетки собственной иммунной системы человека. Снижение количества миелина приводит к тому, что через них хуже проходят нервные сигналы, и у больного постепенно, но неравномерно нарушаются все процессы, управляемые центральной нервной системой. Например, самый заметный симптом — нарушение движений. Несмотря на понятную причину болезни непонятно, что именно вызывает разрушение оболочек. Причинно-следственных связей рассеянного склероза с какими-либо другими состояниями не выявлено, существуют только корреляции различных факторов риска и частоты заболевания. Самый необычный из этих факторов, пожалуй, географическое положение. Чем дальше от экватора — тем чаще встречается рассеянный склероз. Эта тенденция проявилась давно и не пропала после появления новых методов диагностики. Соответственно, у россиян риск заболеть — один из самых высоких в мире. По официальной статистике, он больше только в Канаде, северной части США и некоторых странах Балтии . Второй и третий факторы риска — принадлежность к европеоидной расе и пол: женщины заболевают рассеянным склерозом в два раза чаще мужчин. Недавнее исследование в The Journal of Immunology предлагает этому потенциальное объяснение. Исследователи обнаружили, что у самцов и самок мышей демиелинизация проходит с разной интенсивностью, так как в организме самцов больше врожденных лимфоидных клеток II типа. Поскольку рассеянный склероз — аутоиммунное заболевание, его «подстегивают» другие аутоиммунные состояния, такие как диабет I типа и воспалительная болезнь кишечника. Также вероятность заболеть повышают частые стрессы, неправильное питание, курение, неблагоприятная экологическая обстановка и некоторые вирусные инфекции. Правда, плохое питание и стрессы — общие «причины» всех заболеваний неясного происхождения. Заболевание может возникнуть и в достаточно молодом, и в более старшем возрасте — от 16 до 55 лет. Так, экономист и журналист Ирина Ясина узнала о своем диагнозе в 1999 году, когда ей было 35 лет. С тех пор она не только научилась счастливо жить с рассеянным склерозом, но и написала автобиографическую книгу «История болезни». Тайны рассеянного склероза Еще 60 лет назад американский невропатолог Джон Куртцке составил список симптомов рассеянного склероза из 685 пунктов. Однако до сих пор ни одного специфичного симптома, свойственного только этому заболеванию, не выявлено. Вероятно, дело в том, что демиелинизация (то самое повреждение миелиновой оболочки нервных волокон) начинается у каждого пациента в разных областях нервной системы. Если поражаются волокна, идущие от двигательной коры, — страдает работа мышц. От зрительных бугров среднего мозга — глаза перестают двигаться синхронно, возникает офтальмоплегия. Могут нарушиться речь, болевая чувствительность, настроение. Демиелинизацию можно обнаружить с помощью магнитно-резонансной томографии (МРТ). Из-за того, что объем миелина в какой-то области мозга снижается, изменяется плотность этого участка, и он выделяется в общей картине томограммы. Такой эффект называется радиологически изолированный синдром (РИС). Как и все остальные симптомы рассеянного склероза, он может возникать и при других заболеваниях — например, при опухолях мозга. Еще больше затрудняет обнаружение болезни то, что с момента проявления РИС могут пройти десятилетия, прежде чем рассеянный склероз начнет развиваться. Но правил опять-таки нет: у некоторых пациентов он быстро прогрессирует, а рецидивы болезни сменяют стадии ремиссии. Тактика сдерживания Восстанавливать миелинизацию волокон в произвольных частях организма ученые еще не умеют, поэтому главная задача медиков — задержать прогресс заболевания. Для этого используют кортикостероиды (обычно на ранних стадиях) и иммуномодуляторы (противовирусные препараты на базе интерферона бета-1a и подобных действующих веществ). Конкретный курс лечения зависит от предписания врача, но в общем случае кортикостероиды как гормоны с противовоспалительным действием снижают выраженность воспалительных реакций в зоне новой демиелинизации, позволяя нормализовать нарушенные функции и сокращая продолжительность обострений. «Сегодня главная задача терапии — не допустить развития инвалидизации. Современные врачи научились хорошо бороться с воспалением. Но проблема борьбы с демиелинизацией и нейродегенерацией остается нерешенной», — объясняет «Ленте.ру» вице-президент по R&D, международному развитию бизнеса компании BIOCAD Роман Иванов. Надежды на прогресс в лечении рассеянного склероза ученые связывают с препаратами на основе моноклональных антител. Главная особенность таких лекарств — целенаправленное воздействие. По сравнению с традиционными препаратами, моноклональные антитела избирательно разрушают (блокируют) только те клетки (молекулы), которые являются причиной или участниками патологических процессов. Они гораздо эффективнее своих предшественников. Современная тенденция — попытка повысить эффективность терапии рассеянного склероза за счет применения моноклональных антител к интерлейкину 17 (ИЛ-17). Этот белок является ключевым противовоспалительным цитокином, играющим огромную роль в формировании аутоиммунных заболеваний человека. В результате при качественном лечении пациенту обеспечена жизнь, по длительности сравнимая с жизнью здорового человека. Конечно, желательно бросить курить, заняться спортом, правильно питаться. Если пациент не может самостоятельно передвигаться, то должен проявлять доступную активность: печатать, читать, петь и так далее. В ряд методов поддерживающей терапии входят упражнения на растяжение и координацию, физиотерапия, занятия с логопедом и прочее. Психологическая борьба Иногда это трудно не столько физически, сколько психологически. Из-за непредсказуемого течения болезни у страдающих рассеянным склерозом развивается синдром выученной беспомощности, они теряют надежду на улучшение и усугубляют свое состояние. По данным канадских исследователей, каждый шестой пациент с диагнозом рассеянный склероз имеет проблемы с алкоголем, что существенно усложняет его лечение. Пациент способен ослабить симптомы, хотя это не повлияет на течение рассеянного склероза, но повысит его качество жизни. Для этого надо регулярно наблюдаться у врачей, в ведении которых находится «сломавшийся» орган. Например, при проблемах с речью — обращаться к логопеду, с ухудшающемся зрением — к помощи офтальмолога. Утраченные из-за рассеянного склероза функции невозможно полностью восстановить, однако человек может значительно улучшить свое состояние. Как и во многих историях болезни, главное — не терять присутствия духа и веры в то, что человек сильнее своего недуга. И еще — не стесняться просить о помощи и принимать ее.
Узнать «незваного гостя»


Самыми разными бывают и первые его признаки — этот могут быть нарушения мочеиспускания, снижение зрения на один глаз и т.д. С подобными жалобами пациенты зачастую обращаются не к неврологу, а к терапевту, урологу или офтальмологу. Их подолгу лечат, симптомы как будто проходят, пациенты об этом забывают и длительное время могут ни о чем не беспокоиться.


Через какое-то время может появляться совершенно другая симптоматика — например, онемение в руке или в ноге, нарушения мелкой моторики. Пациенты обращаются к мануальному терапевту, и тот, как правило, связывает их с нейродегенеративными изменениями в позвоночнике. Человеку делают рентген и подтверждают это предположение, поскольку подобные изменения в позвоночнике после 25 лет есть практически у всех. Лечение назначают, оно не помогает — и такое «хождение по мукам» иногда затягивается на годы. Средний срок от появления первых симптомов до постановки диагноза составляет 18 месяцев, а то и больше. Теряется время для адекватного лечения, которое направлено как раз на подавление активности в самых начальных стадиях заболевания, и это упущенное время, к сожалению, не вернешь.
Правда, в последнее время офтальмологи стали более подготовленными и, как правило, при характерных жалобах направляют пациента на МРТ и рекомендуют обратиться к неврологу. С терапевтами, к сожалению, такого не произошло, они по-прежнему очень мало знают о рассеянном склерозе, хотя мы часто публикуемся в терапевтических журналах, проводим конференции, школы рассеянного склероза и т.п. В медицинских вузах в последние годы сокращается количество часов по неврологии, а лекции по рассеянному склерозу входят в программу обучения не во всех вузах. Даже в нашем университете проводится только одно практическое занятие по этому заболеванию, чего, конечно, крайне недостаточно.
Вынуждена подтвердить, что и не каждый невролог хорошо знает это заболевание. Даже из московских поликлиник мы иной раз получаем пациентов с совершенно неправильным диагнозом. Причем имеет место как недостаточная диагностика, так и избыточная — те врачи, которые хоть что-то знают о рассеянном склерозе, запоминают, что при нем на МРТ есть много очагов поражения. И как только видят такую картину, пишут: «демиелинизирующее заболевание». Но похожие очаги поражения в головном мозге могут возникать и у пациентов с различными другими заболеваниями, а врожденные бывают даже в норме у совершенно здоровых людей. Установить точный диагноз позволяет лишь совокупность всех симптомов и исследование МРТ, которое сегодня доступно в любом областном центре. Правда, выполнять его можно не всем, например, невозможно оно для пациентов с различными имплантируемыми устройствами, клаустрофобией и т.п. В таких случаях используются другие методы — электрофизиологическое исследование вызванных потенциалов мозга или спинномозговой жидкости.


Но люди должны и сами быть внимательны к своему здоровью и при возникновении любой неврологической симптоматики — онемение пальцев, головокружение, нарушения зрения, мочеиспускания или затруднения с речью и т.п. — обращаться к врачу, желательно к неврологу. Однако даже если врач уже не без оснований подозревает рассеянный склероз, но еще не окончательно уверен в диагнозе и назначает дополнительные исследования, он должен очень мягко информировать об этом пациента. Осознание своей болезни и особенно ее прогноз могут стать серьезным шоком для любого человека. Поэтому ему важно знать, что в медицине взгляд на это заболевание в целом стал более оптимистичным. Таких больных сейчас много, болезнь диагностируется все чаще, но и протекает значительно легче, чем прежде. Еще лет 30-40 назад встречались тяжелейшие больные, которые через 5-10 лет становились инвалидами, прикованными к коляске. А сегодня от 25 до 50% — это случаи доброкачественного естественного течения. Пациенты полностью сохраняют трудоспособность, создают семьи, рожают здоровых детей. Обязательно нужно сообщать пациентам, что они могут продолжать работать, не должны менять свой образ жизни, за исключением бань, сауны, пребывания на жаре, что никакой специальной диеты им не нужно. Кроме того, в последние десятилетия появились мощные препараты, которыми государство обеспечивает пациентов бесплатно. Поэтому поводов для глубокого отчаяния нет, нужно просто принять свой диагноз и научиться жить с ним, как живут люди с диабетом, гемофилией и другими хроническими заболеваниями.
Конечно, тревога и депрессия, особенно на первом этапе, когда устанавливается диагноз, объяснима. Есть такое известное определение рассеянного склероза: «это незваный гость, который пришел к вам в дом и поселился навеки». Осознание своей болезни, адаптация к ней вызывает сильные эмоциональные переживания, и человеку в таком состоянии, конечно, нужна психологическая помощь. К сожалению, такой службы у нас пока нет, но она крайне необходима, как и патронажные, и реабилитационные услуги. Такая система позволит больным продолжать свою обычную жизнь и оставаться полноценными членами общества.



