Увеличение левого предсердия причины диагностика и лечение
Диагностика и лечение аритмии и блокады сердца
 Аритмией называют любое отклонение от нормального сердечного ритма, при этом за норму ЧСС в покое для взрослого человека принимаются 60-90 ударов в минуту. Под одним термином объединяют расстройства, различающиеся механизмами возникновения, проявлениями и прогнозами. В целом аритмия связана с нарушением зарождения и проведения электрических сердечных импульсов. Данные патологии могут сами вызывать тяжелые нарушения в работе сердца или других органов либо являться осложнениями иных серьезных заболеваний. При необходимости прохождения лечения аритмии в Москве обращайтесь к нашим специалистам.
Аритмией называют любое отклонение от нормального сердечного ритма, при этом за норму ЧСС в покое для взрослого человека принимаются 60-90 ударов в минуту. Под одним термином объединяют расстройства, различающиеся механизмами возникновения, проявлениями и прогнозами. В целом аритмия связана с нарушением зарождения и проведения электрических сердечных импульсов. Данные патологии могут сами вызывать тяжелые нарушения в работе сердца или других органов либо являться осложнениями иных серьезных заболеваний. При необходимости прохождения лечения аритмии в Москве обращайтесь к нашим специалистам.
Общие причины нарушений сердечного ритма
Аритмии в зависимости от механизма формирования условно делят на две группы: органические (связанные с сердечной патологией) и неорганические/функциональные (не связанные с ней).
Органические аритмии
В основе развития таких аритмий лежат повреждения сердечной мышцы, препятствующие нормальному распространению электрического импульса через проводящую систему сердца к различным его отделам. Повреждения могут иметь ишемический, воспалительный или морфологический характер. Так, образующаяся при кардиосклерозе рубцовая ткань затрудняет выполнение миокардом проводящей функции и способствует, таким образом, возникновению нарушений проводимости и ритма. Зачастую различные формы органических аритмий и блокад сопровождают кардиальные патологии (ишемическую болезнь сердца, миокардит, сердечную недостаточность и т. д.), а также являются осложнениями кардиохирургических операций.
Функциональные аритмии
Нейрогенные симпатозависимые. Причиной развития таких аритмий является чрезмерное повышение тонуса симпатической нервной системы на фоне стресса, сильных эмоциональных переживаний, невроза, интенсивной умственной или физической активности. Провоцирующим фактором также выступают курение, употребление алкоголя, крепкого чая и кофе, острой пищи. Симпатозависимые аритмии нейрогенного генеза также могут быть связаны с заболеваниями щитовидной железы, интоксикацией (вирусной, бактериальной, промышленной и пр.), лихорадочными состояниями, заболеваниями крови, гипоксией. Нарушения сердечного ритма наблюдаются у женщин, страдающих предменструальным синдромом.
Нейрогенные вагозависимые. Такие аритмии связаны с активацией парасимпатической системы (блуждающего нерва). Нарушения ритма, как правило, проявляются в ночное время. Причиной аритмии могут стать заболевания желудочно-кишечного тракта.
Существуют также дисэлектролитные аритмии (связанные с нарушениями электролитного равновесия крови и миокарда), ятрогенные (возникающие в результате приема аритмогенных препаратов), механические (развиваются после различных травм), идиопатические (считаются нарушениями ритма неустановленного генеза). Кроме того, в установке причины формирования аритмии специалисты учитывают и значение наследственной предрасположенности.
Виды и симптомы аритмий
Требующая лечения сердечная аритмия имеет разные симптомы в зависимости от частоты и ритма сердечных сокращений, их влияния на внутрисердечную, церебральную и почечную гемодинамику, а также функцию миокарда левого желудочка. Существуют следующие виды заболевания.
Брадикардия
При данной патологии ЧСС составляет меньше 60 ударов в минуту. У тренированных людей, чей организм привык к регулярным физическим нагрузкам, брадикардия может считаться вариантом нормы, но зачастую является признаком проблем с сердцем. К основным симптомам аритмии сердца относят слабость, полуобморочное состояние, кратковременную потерю сознания, появление холодного пота, возникновение болей в области сердца, а также головокружение и нестабильность АД.
Тахикардия
При тахикардии ЧСС превышает 90 ударов в минуту. Нарушение ритма может иметь физиологическую или патологическую причину. В первом случае увеличение частоты сердечных сокращений не связано с наличием заболеваний сердечно-сосудистой системы. Физиологическая тахикардия может считаться нормой, если спровоцирована увеличением физической или эмоциональной нагрузки. В основе нарушения ритма в таких случаях лежат волнения, чувство страха, повышенная температура тела, резкое принятие вертикального положения и иные факторы. Кратковременное увеличение ЧСС может наступить после приема некоторых лекарственных препаратов. В свою очередь, патологическая тахикардия всегда связана с нарушениями в работе сердечно-сосудистой или иной системы организма. К симптомам аритмий данного вида относят учащенное сердцебиение, ощутимую пульсацию шейной артерии, беспокойство, головокружение, обмороки.
Мерцательная аритмия
Один из самых часто встречающихся видов нарушений ритма. Мерцательная аритмия характеризуется неравномерностью сердечных сокращений, «трепетанием» предсердий и неритмичным сокращением желудочков. При этом ЧСС увеличивается до 130-150 (иногда до 180) ударов в минуту. Выявляемость такой патологии составляет 1 % случаев среди людей моложе 60 лет и около 30 % – после 75 лет. К симптомам мерцательной аритмии можно отнести ощущение перебоев, болей в области сердца, головокружение, резкое чувство нехватки воздуха, одышку, быструю утомляемость.
Экстрасистолия
Это довольно распространенный вид аритмии сердца. Характеризуется внеочередными сокращениями (экстрасистолы), которые могут начинаться из предсердий или желудочков. Согласно статистике, единичная экстрасистолия возникает у всех людей хотя бы 1 раз в жизни. Даже у здорового человека, никогда не жалующегося на проблемы с сердцем, нормой считается 4 % внеочередных сокращений предсердий или желудочков от общего их количества в течение суток. Патологическая экстрасистолия развивается примерно у 75 % людей, достигших 50-летнего возраста. К симптомам данного вида аритмии относят одиночные или парные преждевременные сердечные сокращения, сопровождающиеся ощущением сильного толчка в груди, чувством «замирания» сердца, тревоги или даже нехватки воздуха.
Важно знать, что частые эпизоды экстрасистолии являются поводом для беспокойства. Если такое происходит постоянно, снижается коронарный и мозговой кровоток, что способно спровоцировать стенокардию (при ИБС) и нарушение мозгового кровообращения. Наличие экстрасистолии многократно повышает риск развития мерцательной аритмии и внезапной сердечной смерти.
Встречаются и так называемые «немые» аритмии сердца, без симптомов, которые не имеют клинических проявлений и обнаруживаются при физикальном осмотре или ЭКГ.
Особенности блокады сердца
Блокада связана с замедлением или прекращением прохождения электрических импульсов по структурам сердечной мышцы. Первопричиной может быть любое поражение миокарда, врожденный порок сердца, атеросклероз, передозировка некоторых лекарств, нарушение функций щитовидной железы, климакс и т. д. Блокада бывает следующих видов:
- в зависимости от течения – транзиторная (преходящая) или интермиттирующая (возникающая и исчезающая многократно на протяжении регистрации ЭКГ), прогрессирующая или постоянная;
- в зависимости от локализации – синоаурикулярная, внутрипредсердная, межпредсердная, предсердно-желудочковая, внутрижелудочковая (блокады ножек пучка Гиса, нарушение проводимости в миокарде).
К симптомам блокады сердца, лечение которых зачастую является необходимым, относят периодическое пропадание пульса, обморочные состояния, судороги.
Последствия и осложнения
При отсутствии своевременного лечения аритмии и блокады сердца провоцируют приступы стенокардии, отек легких, тромбоэмболию. Возможны острая сердечная недостаточность и даже остановка сердца. Согласно статистике, в 10-15 % случаев блокады и другие виды аритмии приводят к смерти. Патологическая тахикардия может спровоцировать инфаркт миокарда. Полная атриовентрикулярная блокада или асистолия способны спровоцировать потерю сознания, что связано с уменьшением кровоснабжения головного мозга. Каждый шестой случай тромбоэмболических осложнений мерцательной аритмии приводит к инсульту. Для вызванных разными причинами аритмий лечение подбирается индивидуально.
Диагностика
 Первичный этап диагностики аритмии и блокады сердца осуществляется терапевтом или кардиологом. На основании жалоб пациента и результатов осмотра могут назначаться следующие обследования:
Первичный этап диагностики аритмии и блокады сердца осуществляется терапевтом или кардиологом. На основании жалоб пациента и результатов осмотра могут назначаться следующие обследования:
- электрокардиография (в том числе суточное мониторирование по Холтеру);
- чреспищеводное/внутрисердечное электрофизиологическое исследование;
- тредмил-тест (диагностика аритмий с имитацией условий, вызывающих блокаду или иные нарушения).
При необходимости врач назначает вспомогательные диагностические исследования и пробы. Точность результатов влияет на эффективность лечения блокады или аритмии.
Лечение
Выбор способа лечения аритмии сердца зависит от вида патологии и общего состояния пациента. В некоторых случаях достаточно провести терапию для устранения основного заболевания. Но зачастую требуется специальное лечение аритмии в клинике, а именно:
- медикаментозное (мембраностабилизирующие препараты, β-адреноблокаторы и т. д.);
- кардиохирургическое (имплантация электрокардиостимулятора или кардиовертера-дефибриллятора, радиочастотная абляция, операция на открытом сердце).
Лечение блокад предсердий в случае хорошего самочувствия пациента не требуется.
Профилактика
- Устранение кардиальной патологии.
- Исключение экстракардиальных факторов аритмии или блокады (интоксикаций, вегетативной дисфункции, стрессов и пр.).
- Ограничение приема кофеиносодержащих продуктов, алкоголя.
Мы поможем поставить диагноз на ранней стадии развития блокады, тахикардии или иных нарушений и проведем своевременное лечение аритмии сердца. Дальнейшее наблюдение позволит сохранить хорошее качество жизни. По вопросам лечения аритмии сердца в Москве обращайтесь к нам, набрав номер +7 (495) 223-38-83.
Кардиомиопатии
- Мы с высокой точностью диагностируем кардиомиопатии и их причины при помощи ЭКГ, эхоКГ, стресс-Эхо-КГ, рентгенографии органов грудной клетки, КТ, МРТ, комплекса лабораторных исследований и др.
- После тщательного обследования врач назначит эффективное лечение, направленное на стабилизацию и поддержание состояния компенсации, улучшение самочувствия и качества жизни пациента.
Кардиомиопатии — группа заболеваний сердца часто невыявленной этиологии, при которых происходит избирательное поражение миокарда, не обусловленное воспалением, коронарной недостаточностью, опухолью, артериальной гипертензией (первичная кардиомиопатия), либо вторичное изменение сердечной мышцы, как следствие иных заболеваний (вторичная форма). К проявлениям кардиомиопатий относятся увеличение размеров сердца, сердечная недостаточность и аритмия.
Виды кардиомиопатии
Единой классификации кардиомиопатий несуществует, приведем наиболее распространенную. Итак, выделяют первичные ивторичные кардиомиопатии.
Выделяют три вида первичной кардиомиопатии:
- дилатационная кардиомиопатия— полости сердца значительно расширяются при относительно тонких стенках; истончение миокарда приводит к падению его сократимости, и далее — к сердечной недостаточности;
- гипертрофическая кардиомиопатия: диффузная— гипертрофия межжелудочковой перегородки истенок желудочка, преимущественно левого; утолщение стенок приводит к уменьшению полости левого желудочка, что ведёт к недостаточному кровоснабжению всех органов;
- рестриктивная кардиомиопатия (включает эндомиокардиальный фиброз — рубцовые изменения иэозинофильный фибропластический эндокардит Леффлера)— наполнение камер сердца кровью ограничено из-за неспособности миокарда расслабляться (ригидности).
Вторичные кардиомиопатии подразумевают поражение миокарда при разнообразных заболеваниях, например, можно говорить отиреотоксической, диабетической, алкогольной кардиомиопатии.
Причины возникновения кардиомиопатии
Причины первичных кардиомиопатий доконца неизвестны, носреди возможных провоцирующих факторов— перенесенные миокардиты, вирусные заболевания, наследственность, нарушения иммунитета, заболевания эндокринной системы, аритмии, поражение кардиомиоцитов токсинами иаллергенами.
Симптомы кардиомиопатии
Наначальной стадии кардиомиопатии протекают бессимптомно. Затем появляется одышка идругие признаки— боли вобласти сердца, слабость, утомляемость, периферические отеки, головокружения, обмороки. Для каждого заболевания также характерны свои специфические проявления, поэтому для того чтобы недопустить развития болезни иизбежать осложнений очень важно своевременно обратиться кспециалисту.
Диагностика кардиомиопатии вКлиническом госпитале наЯузе
Кардиологи Клинического госпиталя наЯузе диагностируют кардиомиопатии при помощи анамнеза, клиники, инструментальных методов исследования: ЭКГ, эхо-КГ, рентгенографии органов грудной клетки.
Лечение кардиомиопатии вКлиническом госпитале наЯузе
Вотделении кардиологии Клинического госпиталя наЯузе работают профессионалы сбольшим практическим опытом. Наши врачи проведут диагностику, выявят причину и вид кардиомиопатии, оценят степень тяжести заболевания и назначат консервативное лечение, атакже дадут вам рекомендации, как снизить риск развития и прогрессирования сердечной недостаточности.
Наш кардиолог порекомендует медикаментозную терапию, направленную налечение основного заболевания, приведшего кразвитию кардиомиопатии иееосложнений.
При необходимости пациенту может быть рекомендовано оперативное кардиохирургическое вмешательство. После стабилизации состояния необходимо находиться под наблюдением кардиолога.
Стоимость услуг
Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.
Гипертрофическая кардиомиопатия (ГКМП)
ОПРЕДЕЛЕНИЕ, ЭТИОЛОГИЯ И ПАТОГЕНЕЗнаверх
Заболевание миокарда, чаще всего генетически детерминированное (мутация гена, кодирующего один из белков саркомера сердца), характеризуется утолщением стенки левого желудочка, которое нельзя объяснить исключительно его патологической перегрузкой. Согласно современной классификации, к ГКМП относят также генетически детерминированные синдромы и системные заболевания, в которых имеет место гипертрофия миокарда, в т. ч. амилоидоз и гликогенозы.
КЛИНИЧЕСКАЯ КАРТИНА И ЕСТЕСТВЕННОЕ ТЕЧЕНИЕ наверх
1. Субъективные симптомы : одышка при нагрузке (самый частый симптом) , стенокардия, сердцебиение, головокружения, обмороки или предобморочные состояния (особенно при обструкции выносящего тракта левого желудочка).
2. Объективные симптомы : систолический шум у левого края грудины, может иррадиировать в верхнюю часть правого края грудины и на верхушку сердца; его громкость возрастает при пробах, уменьшающих преднагрузку или постнагрузку левого желудочка, при пробе Вальсальвы, после подъема из положения сидя, лежа или сидя на корточках, а также после приема нитроглицерина; уменьшение шума при пассивном поднимании нижних конечностей больного, принятии пациентом положения сидя или сидя на корточках и при сжатии рук в кулаки; иногда быстрый, двухфазный пульс на периферических артериях.
3. Естественное течение : зависит от степени гипертрофии миокарда, величины градиента давления в выносящем тракте, наличия аритмии (особенно фибрилляции предсердий и желудочковых аритмий). Часто пациенты доживают до преклонного возраста, но возможна внезапная смерть в молодом возрасте (в т.ч. как первое проявление ГКМП) и сердечная недостаточность. Факторы риска внезапной смерти: возраст (больший риск у молодых пациентов), неустойчивая желудочковая тахикардия, толщина миокарда левого желудочка ≥30 мм, внезапная сердечная смерть (SCD) в молодом возрасте ( 1. ЭКГ: неспецифические изменения, патологический зубец Q, особенно в отведениях ІІ, ІІІ. aVF, І, aVL, V 5 –V 6 , левограмма, патологический зубец P (указывает на увеличение левого предсердия или обеих предсердий), глубокий, отрицательный зубец T в отведениях V 2 –V 4 (при апикальной форме ГКМП), признаки гипертрофии левого желудочка, желудочковые и наджелудочковые аритмии.
2. Регистрация ЭКГ методом Холтера (рекомендуется 48-часовая): с целью диагностики возможных желудочковых и наджелудочковых тахикардий, а также фибрилляции предсердий (особенно у больных с дилатацией левого предсердия), определения показаний к имплантации ИКД, а также у больных с сердцебиением, головокружением или обмороками необъяснимой этиологии.
3. Эхокардиография : значительная гипертрофия миокарда, в большинстве случаев диффузная, обычно охватывает межжелудочковую перегородку, а также переднюю и боковую стенки. У части пациентов гипертрофия только базальной части перегородки, приводящая к сужению выносящего тракта левого желудочка, чему в 30 % сопутствует движение вперед створок митрального клапана во время систолы и его недостаточность. В 1/4 случаев имеет место градиент между выносящим трактом левого желудочка и аортой (градиент >30 мм рт. ст. является основанием к диагностике сужения выходного тракта левого желудочка, но пороговым значением для инвазивного лечения считается >50 мм рт. ст.). Исследование рекомендовано для предварительной оценки каждого пациента с подозрением на ГКМП, а также для скрининга у родственников пациентов с ГКМП.
4. Нагрузочный тест с ЭКГ : у пациентов с необъяснимыми обмороками или симптомами сердечной недостаточности (если сердечно-легочной нагрузочный тест не доступен) и с целью оценки адаптации систолического давления к нагрузке (как элемент стратификации риска SCD).
5. МРТ : рекомендовано при трудностях в эхокардиографической оценке.
6. КТ : рекомендована в случае сомнительной картины при эхокардиографии и при противопоказаниях к МРТ.
7. Коронарография : рекомендована пациентам, перенесшим внезапную остановку сердца, с длительной желудочковой тахикардией и тяжелой стабильной ишемической болезнью, а также перед инвазивным лечением гипертрофии межжелудочковой перегородки у всех больных ≥40 лет.
8. Генетическое исследование : рекомендовано всем пациентам с ГКП, которую невозможно объяснить только негенетическими причинами, как и родственникам 1 степени больных ГКМП.
На основе распознанного с помощью любого визуализирующего исследования утолщения миокарда ≥15 мм в ≥1 сегменте левого желудочка, которое нельзя объяснить только увеличением нагрузки на сердце.
Артериальная гипертензия (в случае ГКМП с симметричной гипертрофией левого желудочка), гипертрофия миокарда у спортсменов (исчезает через 3 мес. после прекращения тренировок), стеноз аортального клапана.
1. Пациенты без объективных симптомов : наблюдение.
2. Пациенты с объективными симптомами: β-блокаторы, без вазодилатирующего эффекта, в макс. переносимых дозах., особенно у пациентов с градиентом давления в выносящем тракте левого желудочка после нагрузки; постепенное повышение дозы, в зависимости от наблюдаемого эффекта и переносимости ЛС (необходим постоянный контроль артериального давления, пульса и ЭКГ); в случае непереносимости β-блокаторов или при противопоказаниях к их применению → верапамил в дозе постепенно увеличивающейся до макс. переносимой; если невозможно применить β-блокатор или верапамил (в связи с непереносимостью или противопоказаниями) → дилтиазем или добавьте к β-блокатору либо верапамилу дизопирамид в дозе постепенно увеличивающейся до макс. переносимой (обязательный контроль интервала QTc); у пациентов с сужением выносящего тракта (не использовать вазодилататоры (в т. ч. азотаны и ингибиторы фосфодиэстеразы), а также сердечные гликозиды. ЛС →табл. 2.20-7.
3. Пациенты с сердечной недостаточностью и ФВ ЛЖ >50 % , без сужения выходного тракта левого желудочка: возможно применение β-блокатора, верапамила или дилтиазема, а также диуретика в низкой дозе.
4. Пациенты с сердечной недостаточностью и ФВ ЛЖ возможно применение иАПФ в сочетании с β-блокатором и петлевым диуретиком в низкой дозе; при сохранении симптомов и ФВ ЛЖ 5. Фибрилляция предсердий: целесообразно обсудить возможность абляции, стремитесь к восстановлению синусового ритма и его поддержанию, используя электрическую кардиоверсию или амиодарон. У пациентов с постоянной фибрилляцией предсердий показано назначение антикоагулянтов (АВК, а в случае непереносимости АВК или при нестабильных значениях МНО — прямые оральные антикоагулянты) →разд. 2.6, при этом не рекомендуется использовать шкалу CHA 2 DS 2 -VASc для оценки риска тромбоэмболических осложнений, поскольку не доказана ее валидность в этой популяции. У пациентов, отказывающихся от приема антикоагулянтов, или при наличии противопоказаний к ней → двойная антитромбоцитарная терапия (ацетилсалициловая кислота 75–100 мг 1 × в день и клопидогрел 75 мг 1 × в день), при условии низкого риска кровотечения.
1. Вмешательства, уменьшающие толщину межжелудочковой перегородки — у пациентов с рецидивирующими обмороками при нагрузке, связанными с высоким градиентом давления в выносящем тракте левого желудочка ≥50 мм рт. ст. в покое или после нагрузки, в случае показаний к одновременной корригирующей операции (напр., двустворчатого клапана) — операция выбора миэктомия.
1) иссечение части межжелудочковой перегородки, сужающей выносящий тракт левого желудочка (миэктомия, операция Морроу): у пациентов с градиентом давления в выносящем тракте >50 мм рт. ст. (в покое или во время физической нагрузки) и выраженными симптомами, ограничивающими жизненную активность (обычно одышка и боль в грудной клетке), при неэффективности фармакотерапии;
2) чрескожная алкогольная абляция перегородки: введение этилового спирта в перфорантную перегородочную ветвь для развития инфаркта миокарда в проксимальном участке межжелудочковой перегородки; показания такие же, как и в случае миэктомии; эффективность приблизительно такая же, как при оперативном лечении.
2. Двухкамерная электрокардиостимуляция: для возможности проведения более интенсивной фармакотерапии; рассмотрите у пациентов, которым невозможно выполнить миэктомию или алкогольную абляцию; не рекомендована при тяжелой форме обструктивной ГКМП.
3. Имплантация кардиовертера-дефибриллятора: у пациентов с высоким риском внезапной смерти (для первичной профилактики), а также у пациентов, перенесших остановку сердца или со стойкой, периодически рецидивирующей желудочковой тахикардией (для вторичной профилактики). Возможна имплантация двухкамерного ИКД.
4. Трансплантация сердца: при терминальной сердечной недостаточности или при желудочковой аритмии не поддающейся лечению (исключительно у больных с ГКП без сужения выносящего тракта левого желудочка).
Пациентам в стабильном клиническом состоянии проводите ЭКГ, эхокардиографию и 48-часовой мониторинг ЭКГ каждые 12–24 мес., а также при нарастании симптомов. Пациентам с синусовым ритмом и размером левого предсердия ≥45 мм проводите 48-часовое мониторирование ЭКГ каждые 6–12 мес. Пациентам в клинически стабильном состоянии можно проводить нагрузочный тест до появления ограничивающих симптомов каждые 2–3 года, а пациентам с прогрессированием симптомов — каждый год. При выявлении генетических мутаций у бессимптомного пациента → периодические контрольные исследования (включающие ЭКГ и трансторакальную эхокардиографию) каждые 2–5 лет у взрослых и каждые 1–2 года — у детей.
Кардиомиопатия
Не нашли ответ на свой вопрос?
Оставьте заявку и наши специалисты
проконсультируют Вас.
Кардиомиопатия – это сердечная патология, характеризующаяся поражением миокарда (мышечного, срединно-расположенного слоя сердца). При заболевании отмечается нарушение циркуляции крови по всему организму, что негативно отражается на его функционировании и провоцирует угрозу для жизни человека.
Выделяются два основных вида кардиомиопатии, в зависимости от этиологии заболевания: ишемическая (связанная с ишемической болезнью сердечной мышцы) и неишемическая (несвязанная с ИБС).
Неишемическая кардиомиопатия, в свою очередь, подразделяется на 3 вида:
- Дилатационная (застойная) – характеризуется увеличением объемов всех полостей сердечной мышцы, от чего происходит снижение сократительной функции миокарда.
- Гипертрофическая – характеризуется утолщением стенок сердца при одновременном уменьшении внутреннего пространства. При этом отмечается увеличение или правого, или левого желудочка.
- Рестриктивная – характеризуется снижением диастолического объема желудочков (меньше крови притекает в фазу расслабления), ухудшением эластичности и гибкости стенок сердца.
Кардиомиопатия со временем способна прогрессировать и провоцировать осложнения со стороны различных органов и систем. Именно поэтому необходимо обращаться к врачу при первых симптомах патологии.
Симптомы
Главная опасность заболевания состоит в ее бессимптомном течении на ранних стадиях. Человек может длительное время жить, не догадываясь о наличии серьезной сердечной патологии. Нередко кардиомиопатия диагностируется случайным образом при прохождении ЭКГ.
На более поздних стадиях могут проявиться следующие симптомы:
- одышка (особенно при физических нагрузках или в положении лежа);
- бледность или синюшность кожи;
- отеки;
- головокружение, общая слабость;
- боль в области груди;
- учащенное сердцебиение;
- посинение кончиков пальцев;
- потеря сознания.
Клиническая картина заболевания является неспецифичной, от чего кардиомиопатию можно спутать с другими патологическими изменениями в организме. В связи с этим диагностику должен проводить только опытный квалифицированный специалист.
Если у Вас наблюдаются подобные симптомы, советуем записаться на прием к врачу. Своевременная консультация предупредит негативные последствия для вашего здоровья. Телефон для записи +7 (495) 292-39-72
Причины
Выделяются 2 группы причин развития сердечной патологии: врожденные и приобретенные.
Врожденная кардиомиопатия возникает из-за нарушения процесса закладки тканей миокарда на этапе развития эмбриона. Аномалия может возникать из-за неправильного питания, курения или употребления алкоголя беременной женщиной. Также повлиять на аномальное развитие миокарда могут перенесенные воспалительные заболевания во время беременности и подверженность женщины стрессам.
Приобретенная кардиомиопатия развивается вследствие одной из следующих причин:
- токсическое воздействие лекарственных препаратов или алкоголя;
- воздействие некоторых вирусных инфекций (вируса герпеса, гриппа);
- эндокринные нарушения в организме (нарушение обмена веществ);
- неправильное питание, дефицит жизненно важных для организма микроэлементов (селена, карнитина, витамина B).
Также выделяются факторы, увеличивающие риски возникновения кардиомиопатии. К ним относятся:
- наследственная предрасположенность;
- сахарный диабет;
- ожирение;
- ишемическая болезнь сердца;
- гипертония.
В случае, если вы входите в группу риска возникновения сердечного заболевания, специалисты нашей клиники рекомендуют проходить электрокардиографию не реже 1 раза в полгода, после чего обязательна консультация кардиолога.
Диагностика
Лечение кардиомиопатии – процесс, сложность и длительность которого зависят от того, на какой стадии было обнаружено заболевание. Именно поэтому важнейшее место в лечении сердечной патологии отводится комплексной диагностике.
На первом приеме кардиолог «СМ-Клиника» собирает анамнез (историю болезни), опрашивая и осматривая пациента, а также проводя тщательную аускультацию. Главная задача специалиста — не только выявить патологию, но и понять причину ее возникновения для дальнейшего устранения провоцирующих факторов. После осмотра врач дает направление на дополнительные лабораторные и инструментальные исследования.
Диагностические процедуры, проводимые в нашей клинике:
- ЭКГ – один из основных методов исследования активности сердца, в ходе которого ведется запись электрической активности сердца.
- Рентгенография грудной клетки – классическое проекционное исследование, позволяющее выявить увеличение размеров сердца.
- Эхокардиография – ультразвуковой метод исследования, в ходе которого выявляется размер, конфигурация сердца и особенности сердечных сокращений.
- Зондирование – инвазивный метод исследования, во время которого в полость сердца вводится специальная трубка (зонд) для определения функционального состояния миокарда.
- Биопсия миокарда – исследование тканей сердечной мышцы для дальнейшей диагностики в лабораторных условиях.
- Анализы крови и мочи – лабораторные исследования, необходимые для понимания причины возникновения патологии.
Терапевтическое лечение
Тактика лечения при кардиомиопатии зависит от того, насколько сильно развита патология. Если болезнь выявлена на ранней стадии и отсутствуют какие-либо осложнения, возможно проведение медикаментозного лечения.
Терапия включает прием следующих препаратов:
- антикоагулянтов;
- бета-адреноблокаторов;
- блокаторов кальциевых каналов;
- противоаритмических средств;
- сердечных глюкозидов;
- диуретиков.
Помимо приема лекарственных препаратов пациенту назначается специальная диета с ограниченным содержанием жиров и соли, а также рекомендуется ежедневная физическая активность и отказ от вредных привычек.
Хирургическое лечение
При тяжелых стадиях кардиомиопатии или в том случае, если консервативные методы лечения не принесли ожидаемого результата, наши специалисты рекомендуют проведение оперативного вмешательства.
Хирургические методы лечения патологии, используемые в «СМ-Клиника», которые соответствуют общемировой практике ведения пациентов с кардиомиопатией:
- имплантация электрокардиостимулятора;
- имплантация кардиовертера-дефибриллятора.
После проведения хирургического вмешательства специалисты нашей клиники дают все необходимые рекомендации для быстрого послеоперационного восстановления и контролируют эффективность проведенного лечения.
Кардиология
Гипертрофия левого желудочка обычно возникает у пациентов с гипертонической болезнью. Это поражение сердца опасно тем, что может привести к смерти человека. Вообще, согласно статистике, смертность при гипертрофии левого желудочка возникает в 4% случаев.
При данной патологии стенки левого желудочка сердца существенно утолщаются, при этом внутреннее пространство самого желудочка не сокращается. Может также видоизмениться перегородка, разделяющая левый и правый желудочек. Со временем стенка теряет свою эластичность, становится более толстой — как по всей поверхности, так и в отдельных областях.
Гипертрофия левого желудочка возникает не только у пожилых людей, но нередко бывает и у молодежи. В большинстве случаев гипертрофия — это не заболевание, а один из симптомов разных сердечных патологий.
Это, как мы уже отметили, может быть гипертоническая болезнь или пороки сердца, как врожденные, так и приобретенные, частые и значительные нагрузки. Высок риск развития гипертрофии у спортсменов, грузчиков, представителей других профессий, которые требуют состояния пограничной загруженности.
Очень опасна резкая и интенсивная нагрузка, которой подвергается сердце людей, которые ведут преимущественно сидящий образ жизни, но в определенной жизненной ситуации вынуждены подвергнуть себя физическим нагрузкам. Это же относится к курящим и тем, кто ежедневно употребляет спиртные напитки. Гипертрофия левого желудочка опасна тем, что миокард получает резкую и высокую нагрузку, и если он с ней не справится, то может наступить инфаркт или инсульт.
Гипертрофия левого желудочка бывает как врожденной, так и приобретенной, на фоне развития основного заболевания.
Таким образом, гипертрофия левого желудочка — своеобразный сигнал того, что миокард вынужденно находится в сложных для него условиях. Необходимо принять меры, чтобы не усугубить ситуацию, в том числе стабилизировать артериальное давление и правильно распределять нагрузки.
Если говорить о симптомах данного поражения сердца, то его самым ярким проявлением является стенокардия. Она возникает при сжатии сосудов, которые питают сердечную мышцу. Также к симптомам гипертрофии левого желудочка можно отнести мерцательную аритмию и проявления в виде фибрилляции предсердий и голодания миокарда.
В ряде случаев сердце может замирать на несколько мгновений, что приводит к потере сознания пациентом. Отмечаются одышка, головные боли, нарушения сна, боль в сердце, общая слабость и плохое самочувствие.
Сама гипертрофия левого желудочка может быть симптомом одного из следующих заболеваний:
- врожденный порок сердца;
- отек легких;
- атеросклероз;
- инфаркт миокарда;
- острый гломерулонефрит;
- сердечная недостаточность.
Лечение гипертрофии левого желудочка состоит в применении препаратов, которые снижают симптомы нарушений сердечно-сосудистой системы. Также пациенту рекомендуется соблюдать диету, отказаться от вредных привычек, в том числе от курения и употребления спиртного.
Вообще, снижение веса — один из ключевых факторов улучшения состояния пациента при данной патологии. Ему нужно снизить потребление сладостей и соли, мучных изделий, животных жиров. При этом физические нагрузки должны быть умеренными, чтобы не усугубить ситуацию.
Нельзя исключить при гипертрофии левого желудочка и оперативное вмешательство.
При выявлении любых из перечисленных симптомов следует обратиться к врачу-кардиологу
Записаться на прием Вы можете по телефону 8 (928) 337-60-60.
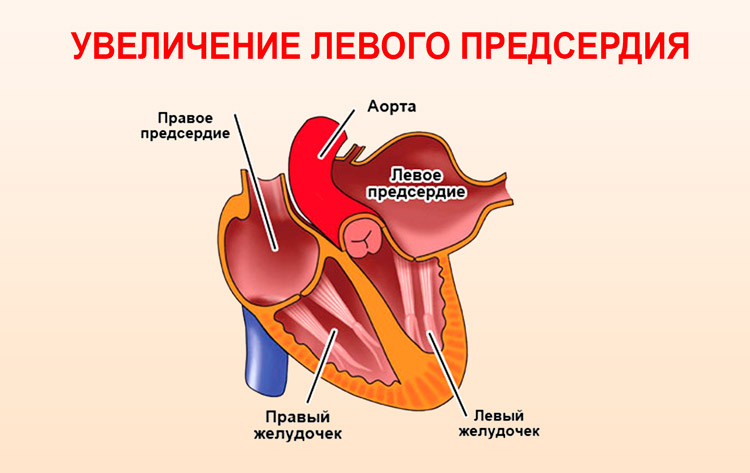
Увеличение левого предсердия причины диагностика и лечение

Увеличение левого предсердия: причины, симптомы и лечение
Гипертрофия, или увеличение полости левого предсердия – это заболевание, вследствие которого утолщается левый желудочек, теряется эластичность поверхности сердца. Данная патология является распространенной причиной смертности в молодом возрасте, особенно это касается спортсменов. К чему может привести заболевание, что это такое, и как лечится увеличение левого предсердия – рассказываем далее.
Что это такое?
 Увеличение полости левого предсердия нельзя назвать самостоятельным заболеванием. Гипертрофия напрямую связана с отклонениями и со стороны кровеносной системы, из-за чего в левостороннем отделе сердца отмечается недостаточная транспортировка крови. Вследствие этого снижается способность миокарда в сокращении желудочка.
Увеличение полости левого предсердия нельзя назвать самостоятельным заболеванием. Гипертрофия напрямую связана с отклонениями и со стороны кровеносной системы, из-за чего в левостороннем отделе сердца отмечается недостаточная транспортировка крови. Вследствие этого снижается способность миокарда в сокращении желудочка.
Среди причин возникновения этого недуга выделяют различные сердечно-сосудистые заболевания. К ним относится митральный стеноз, который сужает отверстие на участке левого предсердия и желудочка. Он возникает на фоне ревматизма, в редких случаях в результате митральной недостаточности. Патология, вызванная этими заболеваниями, наоборот провоцирует расширение отверстия на участке между желудочком и предсердием. В момент сокращения желудочка кровь качается не в аорту, а предсердие, вызывая его гипертрофию.
Клапанный порок приводит к увеличению сердечной нагрузки. На фоне этого усложняется процесс перекачивания крови в отдел желудочка через суженое отверстие. В результате постоянных сверхнагрузок, его мышца увеличивается в размерах.
Возникновение заболевания свидетельствует о наличии других серьезных отклонений в сердечно-сосудистой системе. Только адекватное, вовремя начатое лечение может улучшить самочувствие пациента и спасти его жизнь.
Симптом гипертрофии левостороннего предсердия очень долго может себя никак не проявлять. Ухудшение состояния пациента может произойти мгновенно. Проявляется это следующим образом:
- перебоями со стороны работы сердца;
- быстрой утомляемостью;
- одышкой, которая возникает даже при незначительном физическом труде.
В запущенных стадиях у пациентов может увеличиваться давление в легочных венах, а также наблюдаться застой крови на малом круге кровеносной системы, который часто проявляется кровохарканьем. Нередко симптомами гипертрофии является высокое артериальное давление, грудная боль, возникновение отеков на ногах.
Как отражается на работе организма?
Важная роль в большом круге кроветворения отводится левому желудочку. Он обеспечивает поступление крови ко всем органам и тканям организма. Расширение этого отдела может угрожать развитием серьезных осложнений. Вот чем грозит увеличение левого предсердия:
- сердечная недостаточность – когда главный орган человека утрачивает способность перекачать достаточный объем крови, чтобы обеспечить нормальное функционирование организма;
- нарушение сердечного ритма или аритмия;
- развитие инфаркта, когда происходит прерывание кровообеспечения сердца;
- нарушение в обеспечении кислородом тканей сердечной мышцы;
- остановка сердца.
Как видно, гипертрофия левого предсердия приводит к серьезным, а иногда к необратимым осложнениям. Именно поэтому, как только обнаружен какой-либо признак аномальной работы сердца, сразу следует обратиться к специалисту. Важно выявить патологию на ранних этапах развития, чтобы избежать тяжелых последствий.

Причины патологии
Стоит понимать, что причина расширения левого предсердия может быть установлена только после пройденного исследования. Среди возможных факторов происхождения данного заболевания следует выделить наследственность, наличие лишнего веса, повышенное артериальное давление. Наиболее распространенные причины представлены в следующем списке:
- Ожирение. Это главный фактор, который служит провокатором появления патологии. Согласно статистическим данным, очень много людей страдает лишним весом, включая детей, что становится причиной развития сердечных заболеваний.
- Ухудшение работоспособности митрального клапана. Выделяют два типа подобных отклонений, представленных стенозом и недостаточностью. В последнем случае он полностью не закрывается. Это приводит к движению крови в противоположном направлении. При стенозе сужается отверстие на участке двух отделов сердца. За счет таких изменений усилия левого предсердия увеличиваются, что и является причиной того, что полость расширяется.
- Высокое сердечное давление. Данный процесс регулируется за счет нормального кровотока по сосудам, поддерживая в норме их состояние. Увеличение давления становится причиной повышенной нагрузки, а чрезмерная работа отделов и клапанов главного органа приводит к развитию разнообразных патологий.
- Заболевания легких. Любое инфекционное заражение дыхательной системы может грозить развитием гипертрофии левого предсердия за счет снижения функциональности легких.
- Стрессы. Они приводят к повышению артериального давления, которое в свою очередь заставляет сердечную мышцу усиленнее трудиться. Стойкое стрессовое состояние довольно часто провоцирует сбои в работе левого предсердия.
Стадии гипертрофии
Гипертрофия органа в левом отделе может увеличивать массу правого предсердия. Задача обоих желудочков заключается в обеспечении ежесекундной, круглосуточной перекачки крови в аорту. Они должны работать бесперебойно, только тогда сердцем будут полноценно выполняться основные функции.
Усиленные сокращения могут вызывать повышенные физические нагрузки, стрессовые ситуации. Они не являются опасными и приходят в норму в момент отдыха или расслабления. Если же увеличенные сокращения вызваны заболеваниями сердца, они могут привести к серьезным осложнениям организма, таким как гипертрофия левого предсердия.
В медицинской практике различают три стадии данного состояния:
- Стадия становления. На этом этапе наблюдается значительный рост массы сердечных клеток, в которых содержится достаточный энергетический баланс гликогена, молекул АТФ, фосфоркреатина.
- Стадия компенсации. Происходит утолщение стенок желудочка. На этом этапе можно наблюдать, что в миокард поступает кровь из глубокой сети капиллярной системы, в результате чего нередко возникает кислородное голодание.
 Стадия декомпенсации. Характеризуется необратимостью процессов истощения мышцы сердца. На данном этапе наблюдается атрофия клеток и замещение этих участков жировой тканью. Эта степень свидетельствует о неспособности левого желудочка к перекачиванию крови, что служит поводом для развития сердечной недостаточности. Такое состояние особо опасно для пациента, так как может привести к инфаркту миокарда.
Стадия декомпенсации. Характеризуется необратимостью процессов истощения мышцы сердца. На данном этапе наблюдается атрофия клеток и замещение этих участков жировой тканью. Эта степень свидетельствует о неспособности левого желудочка к перекачиванию крови, что служит поводом для развития сердечной недостаточности. Такое состояние особо опасно для пациента, так как может привести к инфаркту миокарда.
В стадии компенсации функцию перекачивания выполняет миокард, что дает возможность считать такую способность сердечной системы уникальной. На этой стадии сердце как будто вытягивается в длину. Такое состояние называется активной дилатацией.
У ребенка гипертрофия предсердия может компенсировать разные пороки сердца.
Лечение и прогноз
Гипертрофия предсердия может быть вызвана не только заболеваниями сердца. В зоне риска приобретения этой патологии находятся люди, которые:
- сидят на строгих, голодных диетах;

- занимаются спортом и испытывают сверхнагрузки;
- ведут нездоровый образ жизни;
- курят и употребляют алкогольные напитки.
Стадия декомпенсации чаще всего наблюдается у спортсменов, которые злоупотребляют допингом. Эта ступень приводит к смертельному исходу в 4% случаев.
Методами диагностики заболевания являются рентгенограмма, ЭКГ, УЗИ, которые можно сделать в любой поликлинике. По результатам ультразвукового исследования определяют фактический размер сердца, его камер, толщину стенок, скорость кровопотока.
Если у пациента выявлена гипертрофия на этапе становления или компенсации, то прогноз относительно выздоровление благоприятный. В этом случае чаще всего назначают небольшой коррекционный план питания, физические нагрузки, а также прием витаминов.
В стадии декомпенсации больному требуется специальная терапия, в процессе которого нужен обязательный прием В-адреноблокаторов, ингибиторов, сартанов. Применение этих препаратов позволяет снизить массу сердечных мышц, пострадавших в процессе гипертрофации, нормализовать показатели артериального давления, увеличить количество питательных веществ в организме. Помимо медикаментозного лечения, пациент может принимать настои лекарственных трав, приготовленных по народным рецептам.
Несмотря на то, что гипертрофию левого предсердия медицина не классифицирует как самостоятельное заболевание, его необходимо лечить, поскольку бездействие может привести к серьезным осложнениям организма.


 Стадия декомпенсации. Характеризуется необратимостью процессов истощения мышцы сердца. На данном этапе наблюдается атрофия клеток и замещение этих участков жировой тканью. Эта степень свидетельствует о неспособности левого желудочка к перекачиванию крови, что служит поводом для развития сердечной недостаточности. Такое состояние особо опасно для пациента, так как может привести к инфаркту миокарда.
Стадия декомпенсации. Характеризуется необратимостью процессов истощения мышцы сердца. На данном этапе наблюдается атрофия клеток и замещение этих участков жировой тканью. Эта степень свидетельствует о неспособности левого желудочка к перекачиванию крови, что служит поводом для развития сердечной недостаточности. Такое состояние особо опасно для пациента, так как может привести к инфаркту миокарда.
