Диета при увеличенной поджелудочной железе у ребенка
Диета при панкреатите – как спасти поджелудочную?
Проблемы с работой поджелудочной железы обычно вызываются игнорированием требований рационального питания, причем на протяжении длительного времени. Воспаление поджелудочной – панкреатит – дает о себе знать такими сильными болями и невозможностью жить нормальной жизнью, что человек готов на все, лишь бы восстановить утраченное здоровье.
И лечение панкреатита – именно тот случай, когда наиболее эффективным методом будет резкое изменение рациона питания, а если точнее — жесткая диета на протяжении длительного времени.
Причины панкреатита
Поджелудочная железа – важный орган, который обеспечивает нормальную работу всего организма: она производит пищеварительный сок, поступающий в 12-перстную кишку, где расщепляет поступающие белки, жиры и углеводы. В результате организм получает более простые соединения – аминокислоты, витамины, другие питательные вещества, которые, в свою очередь, поступают в кровь после всасывания слизистой кишечника. Они участвуют в процессах обмена веществ, в построении клеток и тканей, которые поступают во все системы и органы человека.
Также важной функцией поджелудочной железы является выработка инсулина, который регулирует углеводный обмен, а также липокин, предупреждающий жировое перерождение печени.
Основная причина возникновения панкреатита – чрезмерное потребление жирной пищи, алкоголя. Начинаясь с острой стадии, он довольно быстро перетекает в хроническую. При этом острый панкреатит требует очень жесткого режима питания.
Нарушения пищеварения при панкреатите
Как острый, так и хронический панкреатит вызывает серьезные нарушения работы пищеварения:
— повышение кислотности в тонком кишечнике, появляется ощущение изжоги, жжения;
— справа от пупка появляются сильные боли из-за скопления ферментов внутри железы, которые вызывают процесс самопереваривания тканей;
— происходит скопление токсинов, начинается самоотравление организма;
— нарушается выделение инсулина, повышается уровень сахара в крови, что вызывает «сахарное мочеизнурение» — обильное выделение мочи, сопровождаемое сильнейшей неутолимой жаждой.
Основные принципы питания при панкреатите
Главные принципы диеты при обострении панкреатита:
— исключить углеводы, особенно – сахар и все продукты, содержащие сахар;
— исключить жареные продукты, продукты с грубой клетчаткой (капуста);
— увеличить потребление нежирного белка;
— ввести режим дробного питания, по 5-6 раз в день.
Поскольку при таком режиме трудно потребить все необходимые витамины и микроэлементы из продуктов, следует начать принимать синтетические витамины (Центрум, Витрум).
Диета при панкреатите
Чем строже пациент придерживается диеты, тем выше его шансы на быстрое и полное выздоровление. Поэтому правила диеты при панкреатите он должен знать назубок. Они довольно просты – в диету входят недорогие продукты, которые необходимо:
— или приготовить на пару.
Диета при остром панкреатите
При воспалении поджелудочной железы, до того, как приехала неотложная помощь, следует наложить холодный компресс на болевой участок (в подложечке). В первые 2 дня показан голод, допустимо лишь пить минеральную воду (без газа и сахара!)
Почему это важно: простая вода (1,5-2 литра в день) подавляет выделение панкреатического сока, что снижает боль, выводит продукты распада, токсины из организма.
Кроме воды, допустим лишь отвар шиповника. Пищу можно принимать лишь на третий день, при этом исключается высококалорийная пища, а также продукты, содержащие соль, жир, углеводы, грубую клетчатку — все, что повышает секрецию желудочного сока и газообразование.
Диета при панкреатите призвана щадить слизистую кишечника, поэтому также категорически противопоказаны острые приправы, соленые, копченые и пряные продукты.
Лучшим способом приготовления пищи остается обработка на пару. Пища в идеале должна быть протертой или сильно измельченной. Температура не должна быть выше +50 °C. Питание дробное, 5-6 раз в день.
После того, как воспаление уменьшилось, допустим переход на протертые супы, употребление нежирных сортов мяса, рыбы, творога, круп и овощей (кроме капусты, так как она содержит слишком грубую клетчатку). Допустимы овощные и фруктовые соки, кисломолочные напитки — кефир, простокваша.
Следует надолго убрать со стола жирное, копченое мясо сало, рыбу, маринады, чеснок, лук, редис, алкоголь, сдобу.
Здоровье больного на 100% будет зависеть от того, придерживается ли он этой строгой диеты. Причем нужно будет выдержать ее от полугода до года.
Важно твердо запомнить, что любые нарушения диеты немедленно дадут о себе знать в качестве ухудшения состояния здоровья, возобновления воспаления поджелудочной железы.
Диета при хроническом панкреатите в стадии ремиссии
При этом диету возможно несколько подкорректировать. Диетологи советуют повысить количество потребляемых протеинов, жиров – до нормы обычного человека. Углеводы следует все же сократить до минимума (хлеб-булочные изделия, сахар, мед). Потребление соли также – минимально.
Все еще остаются под запретом:
Допустимо расширить способы приготовления. Кроме пищи на пару можно готовить их в тушеном виде, отварном, запечённом. Пища может быть измельченной – не обязательно протертой.
Прием пищи остается дробным, температура продуктов — не более 60°C.
— углеводов – 350 гр, из них легкоусвояемых – 40 гр;
Общее количество калорий не должно превышать 2690 ккал.
Диета при хроническом панкреатите
Основа лечения хронического панкреатита – это диета. Основа диеты аналогична диете в стадии ремиссии (ограничение острых, жирных продуктов, легкоусвояемых углеводов, дробное питание), кроме некоторых нюансов.
В частности, допустимо увеличение количества потребляемых белков до 130 грамм в день, причем 30% — растительного происхождения. Источником животных белков могут быть: говядина, телятина, крольчатина, курятина, индейка, нежирные сорта свинины. Исключены жирные виды мяса – жирная свинина, гусь, утка, дичь. При малейшем обострении пищу запрещено тушить или запекать – только готовить на пару. Те же требования относятся и к нежирным сортам рыбы.
Такой подход к выбору продуктов поможет пациенту не допустить жирового перерождения печени, что является одной из главных опасностей, угрожающих организму при воспалении поджелудочной железы.
Также рекомендуется употреблять нежирный творог. Однако следует следить за тем, чтобы он не был слишком кислым и слишком жирным.
Панкреатит — болезнь алкоголиков и миллионеров
Развитие панкреатита остановят 4 овоща
Не пропусти молнию! Подписывайся на нас в Telegram
Диета при панкреатите у детей
Соблюдение диеты при заболеваниях поджелудочной железы – одна из наиболее важных составляющих успешного лечения, позволяющая значительно ускорить процесс выздоровления и добиться длительной ремиссии болезни.
Главные характеристики питания при панкреатите:
- Обеспечение максимального функционального покоя поджелудочной железе во время острых проявлений заболевания. Это достигается соблюдением принципов механического (измельчение пищи), термического (прием пищи в теплом виде) и химического (исключение раздражителей) щажения.
- Для ребенка чрезвычайно важным является сохранение пищевой и энергетической ценности рациона: ни в коем случае нельзя ограничивать суточный калораж, содержание белков, углеводов, жиров, витаминов, микро- и макроэлементов! Просто в качестве источников этих пищевых компонентов нужно использовать подходящие продукты.
- Даже во время стойкой ремиссии запрещенные продукты продолжают оставаться под запретом. Любые эксперименты могут закончиться весьма плачевно – новым тяжелым обострением, госпитализацией, парентеральным питанием и возвратом к строжайшей диете. Уважаемые родители, помните, что ваша жалость к малышу, когда вы не в силах отказать ему в просьбах о кусочке вкусного торта, мороженого, глотке лимонада и т. д., всегда обернется против вашего ребенка!
Особенности диеты при разных видах панкреатита у детей

Фастфуд запрещен к употреблению детьми, страдающими любой из форм панкреатита.
Диагноз острого и хронического панкреатита у детей – довольно редкое явление. Но вот с диагнозами «реактивный панкреатит», «диспанкреатизм» и «реактивные изменения поджелудочной железы» знакомы многие родители. Такими терминами обозначают временные нарушения функции поджелудочной железы в ответ на погрешность в питании ребенка, инфекционное или соматическое заболевание.
Диетические рекомендации, вернее, ограничения по длительности соблюдения и строгости диеты, значительно различаются в зависимости от типа панкреатита:
- Хронический панкреатит подразумевает строжайшую диету во время обострения с постепенным переходом на менее щадящие варианты питания (исключается механическое щажение), но диета продолжает оставаться весьма избирательной, и соблюдать ее требуется пожизненно.
- При остром панкреатите строгая диета назначается на 1 месяц, по мере улучшения состояния рацион ребенка постепенно расширяют. Однако основные диетические принципы стола № 5 даже при отсутствии каких-либо симптомов придется соблюдать минимум 5 лет – до снятия диагноза. Да и потом грубые диетические погрешности крайне нежелательны.
- В случае реактивного панкреатита диета, рекомендованная врачом, соблюдается в течение 1–2 недель после перенесенного заболевания. Затем строгих ограничений придерживаться не потребуется, нужно лишь обеспечить ребенку нормальное, соответствующее возрасту питание.
Продукты, запрещенные при любом виде и любой стадии панкреатита:
- Копчености, маринады.
- Продукты промышленного производства с высоким содержанием консервантов, ароматизаторов, усилителей вкуса, красителей и других вредных для поджелудочной железы добавок.
- Фастфуд.
- Острые приправы.
- Алкоголь.
Продукты, запрещенные при остром и хроническом панкреатите, но допустимые при реактивном:
- Мороженое.
- Сгущенное молоко.
- Газированные напитки.
- Квашеные и соленые продукты.
- Колбасы, сосиски, мясные и рыбные консервы, паштеты.
- Мясные и рыбные бульоны.
- Пряности.
- Кислые фрукты, ягоды, овощи и соки из них; кислые яблоки, шпинат, щавель, вишня, клюква.
- Овощи с большим количеством грубой клетчатки и острые – перезрелый горох, редька, редис, болгарский перец, репчатый лук, хрен, чеснок.
- Пшенная и перловая крупы.
- Жирные сорта мяса (свинина), птицы (утка, гусь), рыбы (семга, морской язык, скумбрия).
- Кулинарные изделия (торты, пирожные), сдобная выпечка.
- Шоколад.
- Жареная и жирная пища.
- Орехи.
Разумеется, при реактивном панкреатите подобные продукты появляются не сразу и не должны быть привычной едой для детей, тем более младшего возраста.
Диета у детей при остром панкреатите и обострении хронического панкреатита
Дети с острыми симптомами панкреатита в обязательном порядке госпитализируются в стационар, где в первые дни полностью исключается прием пищи через рот, а осуществляется только парентеральное питание путем введения специальных растворов внутривенно. На второй день от атаки при отсутствии рвоты разрешается пить мелкими глотками теплую кипяченую воду, разбавленный отвар шиповника, щелочную негазированную минеральную воду – до 1 стакана в день.
 На 3-5 день после улучшения состояния в рацион ребенка можно добавить белковый паровой омлет.
На 3-5 день после улучшения состояния в рацион ребенка можно добавить белковый паровой омлет.
При улучшении состояния на 3-й день вводится жидкая протертая каша, сваренная на молоке пополам с водой, и жидкое пюре из отварных овощей (кабачок, картофель, цветная капуста), компоты из сухофруктов, кисели на яблочном соке. Затем добавляются вегетарианские овощные и крупяные супы, белковый омлет на пару, дважды прокрученный фарш из вываренного нежирного мяса. Примерно со второй недели вводится суточный кефир, нежирный творог, рыба и мясо в виде тефтелей, фрикаделек, кнедлей, паровых котлет. Разрешаются запеченные сладкие яблоки, овощные запеканки. Вся пища подается в теплом виде, максимально измельченная, без сахара и соли.
Меню ребенка постепенно расширяется, примерно через месяц уже не требуется такого тщательного измельчения пищи, но все блюда готовятся путем отваривания, запекания, тушения или на пару. Разрешаются нежирные неострые сыры (адыгейский), курица, рыба и мясо, запеченные куском, творожные запеканки, пудинги, макаронные изделия. Из напитков – кисели, компоты из сухофруктов и свежих ягод, фруктов, некрепкий чай. Из овощей (только после кулинарной обработки) можно есть картофель, кабачки, морковь, цветную капусту и брокколи, тыкву, свеклу. Рекомендуются разнообразные натуральные кисломолочные продукты (творог, йогурт, простокваша, кефир, ряженка). Яйца можно есть всмятку и в виде омлета. Пища по-прежнему несоленая и без сахара.
К каше разрешается добавлять небольшой кусочек сливочного масла (5 г), суп и овощные пюре заправляют сметаной или сливками (по 1 ст. л.), растительным маслом (1 ч. л.). Для подслащивания напитков можно использовать сахарозаменители. Разрешается вчерашний белый хлеб.
Диета во время ремиссии панкреатита
По мере улучшения самочувствия ребенка расширяется ассортимент допустимых продуктов и блюд. Однако каждое новое блюдо вводится постепенно, и при малейших признаках нарушения в работе поджелудочной (тошнота, боли в животе, метеоризм, понос) оно немедленно убирается из меню.
В рационе появляются свежие соки, фрукты (сладкие яблоки и сладкие цитрусовые, дыня, ананас), овощи (огурцы, помидоры, морковь, зелень), молодой зеленый горошек, ягоды (абрикосы, слива, черешня, клубника, малина, виноград, черная смородина). Но их количество строго ограничивается и они не подходят для ежедневного употребления. Изредка можно употреблять белокочанную капусту, баклажаны, молодую кукурузу.
Основу меню по-прежнему составляют молочные каши, вегетарианские супы, блюда из мясного фарша, тушеная или запеченная рыба, курица и индейка без кожицы, отварные и тушеные овощи, кисломолочные продукты. Цельное молоко использовать в питании нежелательно, но на нем можно готовить супы и каши.
Разрешаются некоторые сладости: варенье, джемы, мед, зефир, мармелад, сахар – но все в умеренных количествах.
Питание должно быть дробным, частым – через каждые 3–4 часа. Недопустимы длительные голодные перерывы!
Особенности диеты у детей младшего возраста (до 3 лет)
В меню детей до 3 лет, страдающих от панкреатита, не следует включать потенциально опасные и ограниченные продукты: свежие соки, ягоды с грубой кожицей и мелкими семенами, цитрусовые, свежие овощи. Кроме того, им даже в период ремиссии рекомендуется перетирать и измельчать пищу, поскольку они не всегда хорошо ее пережевывают.
Особенности диеты у детей старше 3 лет
После 3 лет большинство детей начинают посещать детский сад, а с 7 лет – школу. Питание в детских образовательных учреждениях хоть и является диетическим, но не соответствует диете при панкреатите. Проследите за тем, чтобы в карте вашего ребенка при оформлении в школу или сад был обязательно проставлен диагноз панкреатита, а в рекомендациях отмечена нуждаемость в лечебном питании. Если медработника в саду (школе) нет, составьте подробный список продуктов, запрещенных для вашего ребенка, и передайте его воспитателю (учителю).
По возможности оградите ребенка от ситуаций, провоцирующих его на срывы в диете. Понятно, что нельзя запретить ему контакты со сверстниками, он будет посещать дни рождения и другие праздники, где подразумевается прием пищи, причем далеко не диетической. Если вы не можете сопровождать ребенка на подобные мероприятия, проинформируйте присутствующих там взрослых (родителей друзей, учителей и т. д.) о запрете на отдельные категории продуктов (торты, лимонады, чипсы и др.). Объясните серьезность заболевания самому ребенку и постарайтесь внушить ему необходимость соблюдения диеты: ведь течение болезни во многом будет зависеть от ответственности самого ребенка и его способности к самоконтролю.
Проверено: диета для поджелудочной железы, которая станет настоящим спасением

Когда в организме происходит сбой, страдает не только общее самочувствие, но и состояние всех органов, ведь именно их связь обеспечивает полноценную работу системы. Поджелудочная железа, как считают многие, не бесполезный орган и от ее здоровья зависит выработка ферментов, отвечающих за переваривание пищи, а также инсулина, нехватка которого может привести к сахарному диабету.
Только от заболеваний поджелудочной никто не застрахован — у каждого может произойти сбой, который можно скорректировать правильным питанием. HOCHU.ua расскажет, какой диеты при заболеваниях поджелудочной железы стоит придерживаться.
Как проявляются болезни поджелудочной железы?
Самым распространенным заболеванием, которое поражает поджелудочную железу — это панкреатит (как правило, хронический). Часто он возникает после перенесенной острой патологии и характеризуется чередованием обострения и ремиссии. Заболевание характеризуется воспалительным поражением поджелудочной железы, изменением секреторной функции, сдавливанием прилежащих органов и закупорки протоков. Как результат — серьезный сбой работы кишечника и всех органов.

В период обострения, панкреатит проявляется в виде болей, тошноты, рвоты, отсутствием аппетита. Человеку не то что не хочется есть, — ему просто очень тяжело ходить, лежать, сидеть.
Снять приступ можно только в больнице с помощью капельниц, уколов, строгой диеты и приема лекарственных препаратов. Игнорировать симптомы ни в коем случае нельзя, поскольку вовремя не оказанная медицинская помощь может обернуться печальными последствиями.
Диета при воспалении поджелудочной железы: что любит поджелудочная
При заболеваниях поджелудочной железы назначают щадящую диету, полностью исключающую спиртные напитки, жирную, сладкую и жаренную пищу, а также продукты, содержащие простые углеводы, экстрактивные вещества и грубую клетчатку. Диетологи советуют принимать еду 5-6 раз в день небольшими порциями, чтобы она легко переваривалась и не перегружала поджелудочную железу.
Пищу готовят исключительно на пару, варят или тушат, запекают. Перед употреблением обязательно остужают до температуры 30-60 градусов — это позволяет не допустить раздражение желудка и нагрузку на железы пищеварения.
Соль в рационе рекомендуется минимизировать, а если получится — вовсе исключить хотя бы на первое время, пока работа органа не придет в норму. В качестве основных продуктов стоит уделить особое внимание тем, которые богаты белком (он должен составлять 1/3 рациона) — мясо, рыба, молочные продукты. Энергетическая ценность диеты для поджелудочной железы не должна превышать 1800 ккал.
Преимущественно стоит внимание уделять жидкой и полужидкой пище в виде каш, пюре, супов. Строгую диету при болезни поджелудочной стоит соблюдать около 2-3 недель после приступа, после чего можно постепенно расширять меню и в конечном счете вернуться к привычному рациону.

При диете для поджелудочной железы разрешается употреблять подсушенный пшеничный хлеб, овощные и крупяные супы, вареные и свежие овощи (кроме белокочанной капусты), мясо, птицу и рыбу нежирных сортов, вареные яйца или в виде омлета, кисломолочные продукты, крупы, изделия из теста из муки высших сортов, некислые фрукты и ягоды, натуральные кисели, компоты и соки, сливочное и растительное масло.
Не забывайте соблюдать питьевой режим, поскольку заболевания поджелудочной железы сопровождаются большой потерей воды. Рекомендуется выпивать не менее 2-х литров чистой воды в день — она и баланс восстановит, и работу кишечника наладит.
Во время обострения панкреатита стоит полностью исключить и минимизировать употребление в дальнейшем газированной воды, ржаного хлеба, жаренные, сладкие, жирные, острые и копченые продукты, консервы, слишком холодные и горячие блюда, сдобные булочки, крепкие бульоны и наваристые супы, фаст-фуд, жирные сорта рыбы, мяса и птицы, яйца всмятку и в виде яичницы, пироги, маринады, кислые ягоды и фрукты, кофе и какао.
Диета при поджелудочной железе: недельный рацион
Понедельник

- Завтрак: овсяная каша, слабый и несладкий чай.
- Второй завтрак: картофельные или морковные котлеты на пару.
- Обед: овощной суп-пюре, отварная рыба или курица.
- Полдник: печеные яблоки.
- Ужин: паровые овощи и фрикадельки.
Вторник

- Завтрак: паровой омлет и компот.
- Второй завтрак:запеченные овощи.
- Обед: молочный суп.
- Полдник: творожная запеканка.
- Ужин: картофельное пюре с отварным мясом, фруктовый сок.
Среда

- Завтрак: гречневая каша, несладкий чай.
- Второй завтрак: стакан кефира или нежирного йогурта без добавок.
- Обед: отварные овощи и рыба, стакан киселя.
- Полдник: овсяное домашнее печение и компот.
- Ужин: овощное пюре.
Четверг

- Завтрак: рисовая каша, чай.
- Второй завтрак: сухарики с отваром из шиповника.
- Обед: тыквенный суп-пюре с паровым мясом.
- Полдник: омлет и стакан морса.
- Ужин: тушеное рагу из кролика.
Пятница

- Завтрак: манная каша, компот.
- Второй завтрак: отварное куриное мясо, травяной отвар.
- Обед: нежирный рыбный суп.
- Полдник: запеченные фрукты.
- Ужин:отварная телятина с рисом.
Суббота

- Завтрак:творожная запеканка и стакан несладкого чая.
- Второй завтрак: фруктовый салат.
- Обед: паровые котлеты и отварные макароны из муки высшего сорта.
- Полдник: сухарики с натуральным йогуртом.
- Ужин: тефтели с гречневой кашей и кисель.
Воскресенье

- Завтрак: молочный суп и стакан фруктового сока.
- Второй завтрак: творог с молоком.
- Обед: отварное мясо и гречневый суп.
- Полдник: кисель с сухариками.
- Ужин: морковный сок и рыбная запеканка.
Такая диета не только помогает восстановить поджелудочную железу, но и налаживает работу кишечника, выводит из организма шлаки и токсины, помогает похудеть и привести свое тело в порядок.
Самая универсальная диета для детей
По словам гастроэнтерологов, диета пятого стола – самая универсальная из всех диет. Она с некоторыми уточнениями подходит всем без исключения. Особенно детям. Нас консультирует семейный врач, педиатр клиники «Моя семья» Антон Ассонов.
Цель диеты
Стол №5 рекомендуют при заболеваниях печени и поджелудочной железы. Но не лишним будет использовать рекомендации к пятому столу и в профилактических целях, для питания здоровых детей. Особенно это актуально весной и осенью, когда могут обостриться болезни желудочно-кишечного тракта.
Читайте также:
Режим питания
Принимать пищу следует 5-6 раз в сутки, желательно в одно и то же время. Не допускать больших перерывов в пище.
Можно и нельзя при диете
При диете пятого стола нельзя употреблять в пищу острые, жареные, кислые, соленые и консервированные продукты.
Хлеб и мучные изделия. Исключают свежий хлеб, изделия из слоеного теста. В небольших количествах разрешается домашняя выпечка, галетное печенье.
Супы. Не допускается приготовление супов на мясном, рыбном, грибном бульонах, с добавлением пассированных овощей. Нельзя также окрошку и щи зеленые. Можно овощные, крупяные супы на овощном отваре, молочные супы, фруктовые, можно борщ. Специи при варке добавлять не рекомендуется.
Мясо и птица. Исключаются из питания все жирные сорта мяса, молодое мясо, а также мясо утки, гуся и субпродукты: печень, легкое, почки, сердце, мозги. Также детям противопоказаны колбасы и мясные консервы. Можно мясо говядины, птицы (курятина, индюшатина), кролика — отварное или запеченное. При этом следует убрать сухожилия, кожу.
Рыба. Можно только нежирные сорта рыбы в отварном или запеченном виде. Нельзя копченую и соленую рыбу, а также в виде консервов.
Читайте также:
Молочные продукты. Молоко (если оно хорошего качества) при диете пятого стола не противопоказано. Можно также готовить каши на молоке. Жирное сельское молоко лучше разбавлять водой. Кисломолочные продукты также разрешены. Но детям лучше давать не магазинные йогурты, а приготовленные в домашних условиях из закваски. Следует ограничить употребление сливок, жирного молока, соленого или жирного сыра.
Яйца. Можно употреблять в виде парового омлета, но не более 1 штуки в день. Начинать диету лучше только с желтка, а после постепенно добавлять белок. Не разрешены яйца, сваренные вкрутую и жареные.
Крупы можно все. Но вот бобовые следует исключить из рациона.
Овощи можно как в сыром, так и в отварном и тушеном виде. Не разрешаются детям жареные овощи, маринованные, квашеные. Также следует исключить из питания шпинат, щавель, редис, редьку, зеленый лук, чеснок, грибы.
Фрукты. Из свежих можно лишь абрикос, персик, арбуз, банан. Соки из свежих фруктов возможны, если это не кислые фрукты, а также если они выращены в той же местности, где вы проживаете. Самый распространенный продукт в этой диете – печеные яблоки. Можно употреблять сухофрукты, компоты, муссы, кисели.
Сладости. В литературе при диете пятого стола разрешено зефир, мармелад, конфеты, но не шоколадные. Однако в настоящее время сложно найти эти сладости в хорошем качестве. Поэтому лучше ограничиться медом, если на мед нет аллергии. Обязательно следует исключить шоколад.
Диету рекомендуется соблюдать в течение месяца. После можно потихоньку расширять рацион.
Примерное меню
Первый завтрак: Творог с йогуртом. Чай с печеньем.
Второй завтрак: Печеное яблоко.
Обед: Суп, каша с мясом или паровой котлетой, компот из сухофруктов.
Полдник: Чай с сахаром и галетное печенье.
Ужин: Каша или отварной картофель с рыбой, приготовленной на пару.
Панкреатит у детей: причины, признаки и особенности лечения
У детей младшей возрастной группы панкреатит возникает в связи с пороками развития поджелудочной железы.
Панкреатит у детей протекает с развитием воспалительной реакции в тканях поджелудочной железы. В детском возрасте эта патология нередко маскируется под другие болезни пищеварительного тракта (гастродуоденит, гастрит, дисбактериоз), может долгое время протекать с незначительными симптомами.
При появлении признаков панкреатита у детей необходимо обратиться к педиатру или детскому гастроэнтерологу. Без лечения заболевание переходит в хроническую форму и может давать осложнения, включая панкреонекроз (осложнение острого панкреатита с разрушением ткани поджелудочной железы) 1 .
Причины развития панкреатита у ребенка
Панкреатит у детей развивается под действием различных внешних и внутренних неблагоприятных факторов 2 :
- нерациональное питание, переедание, избыток в рационе жирных, пряных и чрезмерно острых блюд;
- тяжелые аллергические реакции на лекарственные препараты, продукты питания, факторы внешней среды;
- врожденные или приобретенные аномалии развития органов пищеварения;
- повреждения брюшной стенки;
- прогрессирование других болезней ЖКТ * ;
- доброкачественные и злокачественные новообразования в поджелудочной железе;
- гельминтозы;
- эндокринологические заболевания;
- перенесенные вирусные заболевания;
- гормональные нарушения;
- бесконтрольный прием лекарственных препаратов.
Независимо от причин развития панкреатита у детей, ребенок нуждается в квалифицированной медицинской помощи и проведении комплексного обследования.
По данным диагностики специалисты выявляют факторы, провоцирующие воспалительную реакцию в поджелудочной железе, подбирают эффективную схему лечения, проводят профилактику для предотвращения дальнейших рецидивов.
Симптомы панкреатита у детей
Главными симптомами панкреатита у детей являются 2 :
- жалобы на резкие боли в верхней части живота, которые часто отдают в поясницу и ребра;
- тошнота;
- метеоризм;
- расстройство стула;
- белый налет на языке;
- прогрессирование других болезней ЖКТ * ;
- частая рвота.
Острый панкреатит у детей
Острая форма панкреатита может развиваться вследствие инфекционного поражения организма, на фоне повреждений поджелудочной железы. Болезнь часто возникает после переедания и употребления чрезмерно жирной пищи, а также на фоне вирусных инфекций и гельминтозов.

Острое воспаление железы сопровождается выраженным деструктивно-воспалительным процессом. Ребенка необходимо госпитализировать, чтобы избежать развития осложнений и серьезных нарушений в работе пищеварительной системы 2 .
Своевременное обращение к врачу поможет избежать негативных последствий, например, развития гнойного перитонита (инфекционного воспаления брюшины).
Хронический панкреатит у детей
Признаки хронического воспаления поджелудочной железы у детей определяются в первую очередь формой болезни и состоянием других органов пищеварительного тракта. Обычно детей беспокоят ноющие боли под грудью, которые усиливаются после употребления жирных и острых блюд, физического и психоэмоционального переутомления.
Хронический панкреатит в детском возрасте чаще всего развивается на фоне неблагоприятной наследственности. Если у родителей и близких родственников появляется подобное заболевание, риски его развития у ребенка значительно возрастают.
Хроническое течение воспалительного процесса может приводить к необратимым изменениям тканей поджелудочной железы и нарушению функций органа. При появлении характерных признаков обострения, таких как боль в животе, горечь во рту, рвота, частый и жидкий стул, необходимо обращаться к специалистам. Самолечение может усилить воспалительную реакцию.
Реактивный панкреатит у детей
Реактивный панкреатит развивается у детей на фоне других заболеваний желудочно-кишечного тракта, токсического поражения (например, в следствии отравления лекарствами), аллергической реакции. В подавляющем большинстве причина воспалительного процесса кроется в обострении желчнокаменной болезни и болезней печени.
Реактивный панкреатит развивается через несколько часов после неблагоприятного воздействия внутренних и внешних факторов. Отмечаются следующие симптомы 3 :
- боль, нарастающая после еды;
- признаки газообразования;
- изжога;
- тошнота, переходящая в рвоту;
- следы желчи и слизи в рвотных массах.
Диагностика панкреатита у детей
Диагноз ставится на основании клинической картины, результатов опроса, осмотра ребенка и данных проведенного обследования. При прощупывании живота гастроэнтеролог обнаруживают локальную болезненность в области эпигастрия (в верхней и средней части живота, между реберными дугами). С целью выявления сопутствующих патологий органов пищеварения специалисты могут также назначить 2 :
- обзорную рентгенографию органов ЖКТ * ;
- компьютерную томографию;
- УЗИ;
- МРТ ** .
Лечение панкреатита у детей
Выбор методов лечения панкреатита у детей требует внимательного изучения анамнеза, данных обследования и осмотра ребенка. Острая форма заболевания нередко требует госпитализации ребенка. Воспаленная поджелудочная железа нуждается в покое, который можно обеспечить только строгим соблюдением следующих условий 2 :
- постельный режим;
- диета;
- возможное краткосрочное лечебное голодание;
- медикаментозное лечение, включающее введение глюкозы, обезболивающих и противовоспалительных препаратов, а также лекарств, предназначенных для нормализации пищеварения, например, препарат Креон ® .
При выраженной деструкции (нарушении в процессе функционирования) поджелудочной железы требуется срочное хирургическое лечение.
Из-за высокого риска появления осложнений панкреатит в детском возрасте требует контроля специалистов. Даже если симптомы воспалительного процесса слабо выражены, необходимо обратиться к специалисту для предупреждения нежелательных последствий.
Особое внимание гастроэнтерологи уделяют разработке мер профилактики обострений панкреатита у детей. Профилактика включает поддержание рационального питания, соответствующего возрасту ребенка, предупреждение токсикационного поражения организма в результате инфекционных процессов и течения болезней внутренних органов.
Диета при панкреатите у детей
При панкреатите ребенок должен соблюдать диету.
Исключаются следующие продукты питания и напитки 2 :
- свежий хлеб и выпечка;
- газированная вода;
- жирные молочные продукты;
- копчености, приправы и пряности;
- магазинные соки;
- жирное мясо;
- капуста;
- лимоны;
- кредис;
- бобовые;
- кофе.
Полезны слизистые каши, приготовленные на овощных отварах. Можно употреблять мясные бульоны, приготовленные из птицы (курица без кожи), телятины, кролика, которые предварительно готовят на пару или отваривают. В период обострения пища должна быть протертой, не содержать комков и грубых кусков, способных травмировать слизистую пищеварительного тракта.
Употребление ферментных препаратов
Поскольку панкреатит связан с поражением поджелудочной железы, это значит, что полноценно выполнять свою функцию этот орган уже не может. Функция подежелудочной железы заключается в том, чтобы обеспечивать организм пищеварительными ферментами:
- амилазой для расщепления белков;
- протеазой дляр асщепления углеводов;
- липазой для расщепления жиров.
Качественная «работа» ферментов влияет на развитие ребенка, поскольку именно с помощью них он получает из пищи необходимые питательные вещества.
Если у ребенка диагностирован хронический панкреатит, то важно осознать, что восстановиться полностью поджелудочная железа не сможет. Для поддержания пищеварительного процесса может потребоваться прием ферментных препаратов. Такую терапию называют заместительной, поскольку с помощью этих средств возможно компенсировать возникшую нехватку пищеварительных ферментов, т. е. заместить. Признанным препаратом для приема детьми является препарат Креон ® . Он содержит комплекс ферментов, идентичных тем, что вырабатываются организмом. Ключевым отличием Креон ® является наличие сотен мелких частиц внутри капсулы. Эти частицы были разработаны для лучшего пищеварения и получили название минимикросфер. Именно маленький размер помогает препарату встроиться в физиологический процесс для максимально точного его повторения 2 .

Если капсулу сложно проглотить, то ее можно вскрыть и добавить частицы к мягкой пище, пюре или соку с кислым вкусом. Кроме того, Креон ® удобен для подбора индивидуальной дозы, поскольку детям, особенно маленьким, доза подбирается по массе тела 4 .
Самое важное, что интересует маму при выборе лекарства для ребенка – безопасность. При приеме Креон ® организм не перестает сам переваривать пищу 2 , Креон ® лишь дополняет собственное пищеварение 4 . Более того, Креон ® разрешен детям с рождения 4 и имеет более 300 научных публикаций. Подробнее о правилах приема можно узнать здесь.
У ребенка увеличена поджелудочная железа: что делать?
Что делать родителям, если у ребенка увеличена поджелудочная железа? В каком случае нужно «бить тревогу» и заниматься подробным и углубленным обследованием? Каких размеров вообще должна быть поджелудочная железа у детей здоровых, и у детей с нарушением функции пищеварения? Обычно такие, или подобные вопросы задают родители после того, как ребенку было проведено УЗИ брюшной полости, и в результатах было указано, что размеры железы превышают норму.
Данная ситуация – не повод для беспокойства. Для этого нужны основания. Вспомните, что каких – то тридцать лет назад никто и не слыхал об УЗИ, и ситуаций, связанных с тем, что существует увеличенная поджелудочная железа у ребенка, просто не было. Для того, чтобы выявить заболевание, орган должен подавать «признаки болезни». Какие причины могут привести к увеличению железы, и является это состояние вариантом нормы, или патологией?
Причины увеличения поджелудочной железы у детей

у ребенка увеличена поджелудочная железа что делать
Обычно орган увеличивается в размерах (гипертрофируется) в том случае, если повышается нагрузка на него. Так, у атлета гипертрофирована мышца сердца, а у пловца хорошо развиты лёгкие и грудная клетка. Какие причины приводят к панкреатической гипертрофии у ребенка?
Прежде всего, к ним относится дефицит панкреатических ферментов, которые, выделяясь в недостаточном количестве в просвет кишечника, вызывают недостаточное всасывание в тонком кишечнике. В свою очередь, ферментативная недостаточность может возникнуть вследствие:
- хронического панкреатита. Он часто возникает при однообразном питании.
Важно, что современные дети имеют все шансы «испортить» свое пищеварение. Фастфуд, бесконечные «хот-доги», жевательная резинка и попкорн, цветной жевательный мармелад, дешёвая сладкая газировка и прочая, перенасыщенная красителями и вредными веществами продукция, способна вызвать воспаление и боль, на основании которых можно выставить диагноз первичного хронического панкреатита.
- врожденных нарушений в структуре поджелудочной железы;
- функциональных, обратимых состояний. Примером такого диагноза является дисбактериоз кишечника.
Почему увеличена вся поджелудочная железа или ее часть
Все дело может быть просто в том, что организм ребенка начал расти, он начал больше кушать, и рост поджелудочной железы немного «обгоняет» опорно-двигательный аппарат. Отсюда и кажущееся ее увеличение.
Причины увеличения поджелудочной железы у ребенка полностью, а не отдельных частей могут быть следующими:
- вследствие тупой травмы живота и появления отёка железы. Но это острая и неотложная симптоматика, и здесь всё понятно;
- при наличии муковисцидоза. В данном случае, выделяется густой секрет, который препятствует нормальному дренированию протоков. Но такой диагноз, обычно, выставляется в очень раннем возрасте, зачастую, даже в родильном доме;
- при воспалительных поражениях кишечника (например, при гастродуоденитах);
- при аутоиммунных заболеваниях и индивидуальных аномалиях развития этого органа.
А вот в том случае, если, например, увеличен хвост поджелудочной железы у ребенка, или ее тело, то причиной могут быть, как и у взрослых, образование камня в протоках поджелудочной железы, появлением кисты. В некоторых случаях, но очень редко, этот признак пожжет говорить об образовании опухоли, поэтому нужно продолжать обследование.
Тем не менее, какими бы не были догадки, нужно обратить внимания на клинические проявления. Если есть симптомы, то они могут свидетельствовать о различных патологических процессах в железе.
Симптомы увеличения поджелудочной железы
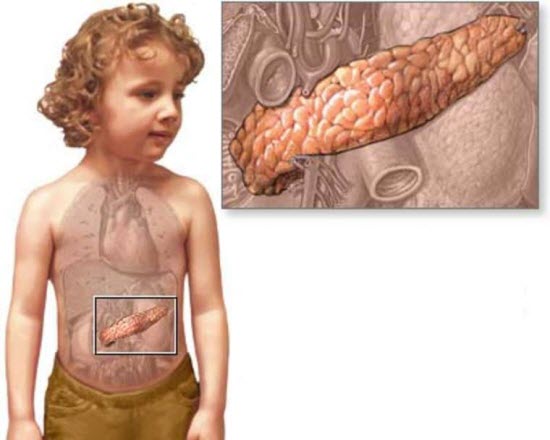
увеличение поджелудочной железы у детей причины
Следует понять, что нет такого «симптома увеличенной железы». Увеличение органа может сопровождаться различными «проблемами», например, отёком, воспалением, ишемией, ожирением. Так, симптомами, которые могут вести к гипертрофии «поджелудочной» у ребенка, являются:
- горечь во рту. Свидетельствует о расстройстве желчеотделения, возможном дуоденогастральном рефлюксе, то есть обратном забросе желчи в желудок. При этом вредное влияние желчи на поджелудочную железу и приводит к увеличению железы;
- отрыжка, тяжесть в животе, урчание и вздутие живота, метеоризм. Это симптомы верхней диспепсии. Поджелудочная железа вполне может быть их причиной. В том случае, если перистальтика кишечника хорошая, и активность ферментов нормальная, то переваренная пища всасывается в кровь. А если активность ферментов низкая, то пища не переваривается до конца, и начинает бродить в кишечнике. В результате возникают неприятные симптомы, связанные с повышенным газообразованием.
- неустойчивый стул. Свидетельствует о дисбактериозе, который развился вследствие мальабсорбции, то есть недостаточного всасывания. В результате в толстый кишечник поступило много непереваренных белков в виде волокон мяса, непереваренный жир, который стал раздражать стенки кишечника и вызвал понос;
- боли в эпигастрии, а также боли, которые носят опоясывающий характер. Они свидетельствуют о ферментной аутоагрессии, и говорят о возможном течении хронического панкреатита с периодическими обострениями и ремиссиями.
Что делать, если обследование показало, что есть нарушения? Какое должно проводиться лечение?
Лечение при увеличенной поджелудочной железе
Что делать, если у ребенка увеличена поджелудочная железа? Искать причину. Оставим в покое редкие причины, такие, как муковисцидоз, врожденные аномалии и кисты, и поговорим о том «хроническом панкреатите школьников», который подстерегает ребят, отвыкших от полноценной, домашней пищи, и перешедших на питание «кусками».
Основой лечения панкреатита, а вместе с тем, и увеличения поджелудочной железы является диета.
Питание при увеличенной поджелудочной железе
Диета при увеличенной поджелудочной железе у ребенка может быть назначена сразу, после самого факта обнаружения этого увеличения: даже если всё нормально, и тревога оказалась излишней, то все равно, временный отдых пойдет органам пищеварения на пользу. Увеличенная поджелудочная железа у ребенка получит передышку, и питание поможет улучшить пищеварение. Принципами лечебного питания при гипертрофии поджелудочной железы у ребенка являются:
- дробное и частое питание небольшими порциями;
- исключение всего, что раздражает и вредит пищеварению: гамбургеров, острых куриных крылышек «Ростикс», «хот-догов», «Колы», особенно холодной после жирной и горячей картошки фри;
- отказ от жирного, копченого, острого, жареного;
- запрет на консервы, домашние соленья и маринады;
- отказ от острых приправ и соусов, от майонеза, ограничение соевого соуса;
- не рекомендуются жирные, наваристые рыбные, грибные и куриные бульоны и супы.
Разрешается для детей следующая пища:
- крупы, каши, макаронные изделия;
- молочнокислые нежирные продукты, запеканки;
- овощные супы и вторые блюда, гарниры;
- сладкие соусы и молочные соусы;
- нежирная рыба и мясо (курятина, индюшатина);
- мясные и рыбные блюда желательно подавать отварными, или приготовленными в пароварке;
- разрешаются кисели, чай, некрепкий кофе, минеральная вода без газа;
- фрукты и ягоды, кроме очень кислых.
В том случае, если удастся убедить своего ребенка в том, что это – не тягостная диета, а элитная пища здорового человека, а в здоровом теле – здоровый дух, то это будет не только большим шагом вперед на пути к решению частной проблемы с поджелудочной железой, но и вообще, большим шагом к здоровью в будущем.
О ферментах
Кроме диеты, при наличии симптомов метеоризма, неустойчивого стула полезно посоветоваться с педиатром и попринимать ребенку ферментные препараты, которые облегчат пищеварение, и помогут поджелудочной железе справиться с работой. Их существует много, и можно выбрать средство на любой вкус. К наиболее эффективным относятся: «Креон», «Фестал», «Энзистал», «Панкреатин-форте», «Панзинорм».
Принимать эти препараты нужно во время каждого приема пищи. В том случае, если самочувствие улучшится, то можно провести коррекцию дисбактериоза. Ребенку можно давать натуральные кисломолочные блюда, и препараты, содержащие бифидобактерии: «Бифацил», «Бифидумбактерин»
Эти несложные мероприятия помогут не только справиться с неприятными симптомами, но и через некоторое время добиться уменьшения размеров поджелудочной железы. Улучшится пищеварение, нормализуется сон, память. Ведь недаром говорят: «мы состоим из того, что съели накануне». Так пусть мы состоим только из полноценного и здорового «строительного материала». Это поможет противостоять многим жизненным проблемам, когда ваш ребенок вырастет.



