Лечение ишиаса терапия воспаления седалищного нерва в домашних условиях
Ишиас
Как известно, все человеческое тело пронизано нескончаемым количеством нервных окончаний, без которых нормальная деятельность организма просто невозможна. Однако, нервная система настолько уязвима, что любой сбой в ее работе может привести к серьезным неврологическим последствиям.
Седалищный нерв берет свое начало в нижней части спины и через ягодичную часть проходит через всю нижнюю конечность, таким образом, это самый длинный по протяженности нерв. Воспаление седалищного нерва (ишиас, невралгия седалищного нерва) в пояснично-крестцовом отделе позвоночника является последствием именно такого сбоя. Как лечить ишиас, а также правильная диагностика и причины его появления – вот главные вопросы, требующие ответа.
Откуда берется ишиас
Главной причиной воспаления и болей при ишиасе является защемление, зажатие или раздражение седалищного нерва, а также образующих его нервных корешков. Но из-за чего же происходят такие патологии, что их провоцирует:
- межпозвонковая грыжа, которая увеличиваясь, зажимает корешки седалищного нерва, вызывает наибольшую вероятность возникновения ишиаса;
- на втором месте можно поставить костные образования (остеофиты) на позвоночнике, возникающие вследствие развития таких заболеваний как спондилоартроз или остеохондроз;
- серьезной патологией позвоночника является смещение позвонков относительно друг другу (спондилолистез) также приводят к сдавливанию корешков;
- воспалительные процессы в ягодичных или поясничных мышцах, а также спазмы;
- опухоли, внутренние кровотечения, различные гинекологические и инфекционные заболевания также могут стать причинами приступов.
Поскольку причин возникновения ишиаса седалищного нерва очень много, то своевременная диагностика поможет установить истинную, и своевременно назначить эффективное лечение.
Симптомы
Коварство данного заболевания заключается в том, что симптомы воспаления седалищного нерва проявляются не сразу, а в течение некоторого времени. Изначально это могут быть не сильные боли в пояснице или ягодицах, постепенно дополняющееся усталостью, напряжением и ломотой в ногах, перерастающие в затяжные болевые ощущения. Чаще всего люди списывают такие симптомы на обычную усталость и не предпринимают никаких действий для лечения ишиаса.
Тем более, что особенностью ишиаса является периодическое ослабление болей и даже полное их прекращение. Это приводит к тому, что болезненные ощущения возобновляются, становятся более сильными и длительными, и в конце концов, под воздействием различных факторов (переохлаждение, резкое движение, падение и т.д.) становятся причиной серьезного обострения.
Как правило, боли локализируются только в правой или левой конечности, возникая изначально в поясничном отделе и постепенно опускаясь до кончиков пальцев. Однако, при двухстороннем ишиасе, боли распространяются одновременно на обе конечности.
Сходным по симптоматике заболеванием является люмбаго или острая дискогенная люмбалгия, характерными признаками которой являются острая сильная боль в пояснице («прострел»).
Своевременная диагностика – залог правильного лечения
При первых подозрениях на ишиас седалищного нерва не стоит затягивать и заниматься лечением в домашних условиях, найдите время записаться на прием к врачу и вы сможете избегать последствий и дальнейшего развития болезни. Правильный диагноз поставит только врач-невролог после осмотра, а при, необходимости, после проведения специальных исследований. При диагностировании используют магнитно-резонансную томографию, электромиографию и рентгеноскопию.
Наиболее эффективные способы лечения ишиаса
Наиболее эффективным, безусловно, является медикаментозное лечение ишиаса. Однако, обезболивающие и противовоспалительные препараты или мази способны только на время снять болезненные ощущения, однако не способны излечить саму болезнь. Только специалист, после проведения осмотра и обследования, может назначить комплексное лечение, направленное на устранение первопричин заболевания, а не только снятия болевых ощущений.
Помимо медикаментов, лечебный процесс при ишиасе и люмбаго подразумевает также выполнение упражнений, направленных на снижение боли, стимулирование кровотока и улучшения обмена веществ. Упражнения выполняются согласно рекомендациям врача и под его наблюдением.
Народное лечение ишиаса подразумевает использование компрессов и настоек на основе лекарственных трав, скипидара или воска.
В дополнение к медикаментозному лечению ишиаса, можно также пройти несколько курсов массажа. Такое комплексное лечение, совмещающее народные средства и терапию, уже в скором времени даст нужный эффект.
Профилактикой же возникновения ишиаса является регулярные занятия спортом, защита от переохлаждений и воздержание от поднятия тяжелых предметов.
Защемление седалищного нерва, симптомы и лечение

Одна из самых частых причин острой боли в спине и нижних конечностях – это защемление седалищного нерва. По разным источникам от 3 до 40% людей хотя бы раз в жизни сталкиваются с этой проблемой. Чтобы визит к врачу стал продуктивнее, рассмотрим симптомы и лечение защемления седалищного нерва. Когда пациенты имеют представление о болезни, её причинах и способах лечения, то более четко и последовательно излагают жалобы. Соответственно, у врача больше времени остается на осмотр и на конкретные уточняющие вопросы.
Что такое седалищный нерв?
Позвоночник человека состоит из 33-34 позвонков, которые условно сгруппированы в пять отделов: шейный, грудной, поясничный, крестцовый и копчиковый. Внутри позвоночного столба расположен спинной мозг – орган центральной нервной системы. Между каждыми двумя соседними позвонками по бокам есть отверстия. Через них проходят нервные корешки, которые связывают спинной мозг со всеми остальными нервами организма.
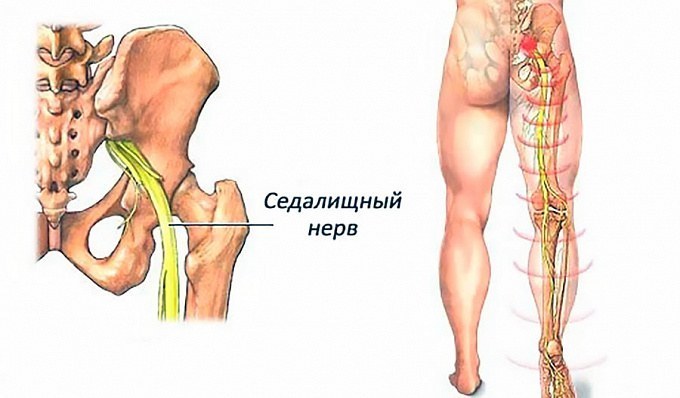 Рис.1 Изображение седалищного нерва
Рис.1 Изображение седалищного нерва
Седалищный нерв образуется из двух поясничных и трех крестцовых спинномозговых нервов (LIV, LV, SI -SIII). Это самый крупный нерв в теле человека: его толщина сопоставима с указательным пальцем. И самый длинный: ветви седалищного нерва иннервируют мышцы ягодичной области и ноги, начиная от бедра и заканчивая пальцами на стопе. Благодаря этому нервному пучку мы можем двигать ногой, чувствовать куда наступаем, ощущать боль, если ударились коленкой или натерли мозоль. То есть вся информация о состоянии кожи, мышц, костей и суставов ноги передается в мозг по веточкам седалищного нерва, и движения обеспечиваются ими же.
В зависимости от уровня поражения нерва жалобы пациента отличаются. Задача врача – выяснить, по какой причине развилось защемление, чтобы устранить её, а не просто облегчить симптомы.
Причины защемления и воспаления седалищного нерва
В переводе с греческого ишиас — это воспаление седалищного нерва. Не любое сдавление нерва сопровождается воспалением. Но для простоты понимания ишиас и защемление седалищного нерва условно считают равнозначными терминами.
Ишиас – это не болезнь, а синдром. То есть группа симптомов, за которыми скрываются разные патологии.
Основные причины ишиаса:
- Грыжа межпозвоночного диска.
Обнаруживается в 90% случаев защемления седалищного нерва. При этом обратное условие «есть грыжа, значит будет защемление» не верно. Грыжи бывают бессимптомными.
- Стеноз позвоночного канала, спондилоартроз.
Возрастные изменения костной ткани и связок. Отверстия между позвонками уменьшаются в диаметре из-за костных наростов, и нервным корешкам становится тесно, они сдавливаются.
- Опухоль. Сдавливает нерв своим объемом. Редкая, но опасная патология.
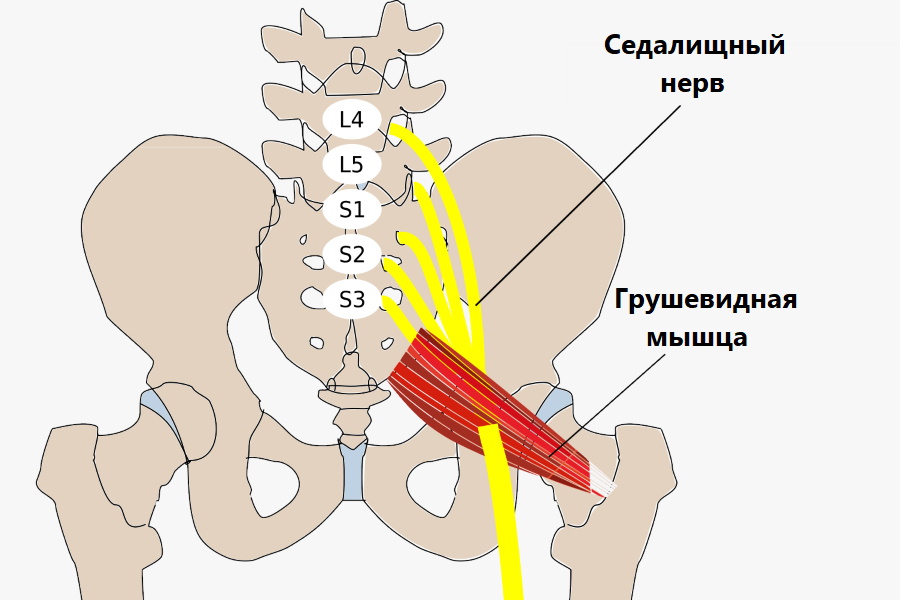
- Спазм грушевидной мышцы.
Седалищный нерв проходит внутри грушевидной мышцы, поэтому при её напряжении сдавливается.
- Повреждение нерва при внутримышечных инъекциях. Уколы можно делать только в верхний наружный квадрант ягодицы, потому что ниже в глубине мышц проходит седалищный нерв. Медицинские работники об этом знают, а дилетанты – не факт.
- Повреждение нерва при травмах, переломах в области тазобедренного сустава, при протезировании сустава.
- Инфекции (грипп, малярия и др.). Воспаление происходит за счет общего воздействия инфекционных токсинов.
- Беременность.
Увеличенная матка во втором-третьем триместре давит на тазовые мышцы, вызывая их спазм. Перераспределение центра тяжести и смещение поясничных позвонков предрасполагает к ущемлениям на уровне нервных корешков. В области малого таза нерв придавливает растущая голова плода. Все эти причины сочетаются при беременности. Боли в пояснице беспокоят от 40 до 80% беременных. Но по результатам осмотра, только 5% из них имеют ишиас.
Факторы риска ишиаса
Факторы риска не гарантируют болезнь, но повышают вероятность. Есть факторы риска, на которые мы повлиять не можем, например, пол и возраст. А есть те, которые можно изменить. Например, бросить курить или начать делать растяжки по утрам.
Факторы, повышающие риск ишиаса:
Симптомы ишиаса
Лечением болей в спине занимается врач-невролог. Но если ситуация срочная, а специалист занят, то врач общей практики или терапевт тоже может принять больного и назначить обследование.
Для постановки диагноза врач подробно выясняет жалобы, собирает анамнез и проводит осмотр. Все три пункта позволяют определить симптомы, т.е. характерные признаки болезни.
- Боль в спине, пояснице или ягодичной области. Пациенты описывают боль как острую, жгучую, стреляющую. Она возникает внезапно, распространяется в ногу ниже колена, вплоть до пальцев стопы. Поражение чаще всего одностороннее. Боль усиливается при долгом стоянии и смене положения тела, а также при чихании, кашле и смехе. Реже болевой синдром начинается постепенно с тянущих, ноющих болей, которые усиливаются при физической нагрузке.
- Нарушение подвижности в суставе: полностью разогнуть ногу невозможно, как будто её «заклинило». Бывает, что пациенты хромают.
- Онемение, покалывание, неприятные ощущения в виде мурашек, холода или жара.
- Изменение цвета кожи по сравнению со здоровой ногой. Может быть бледность или наоборот, покраснение.
- Повышение температуры тела и общее недомогание, если причина ишиаса – инфекционное заболевание.
- Симптом Ласега или симптом натяжения – специфичен для ишиаса. Больной лежит на спине, а врач поднимает вверх его разогнутую в колене ногу. У здорового человека нога поднимается на 900. При защемлении седалищного нерва угол меньше, т.к. боль не позволяет двигаться выше.
Если есть сомнения в диагнозе, необходима дополнительная инструментальная диагностика: магнитно-резонансная или компьютерная томография. 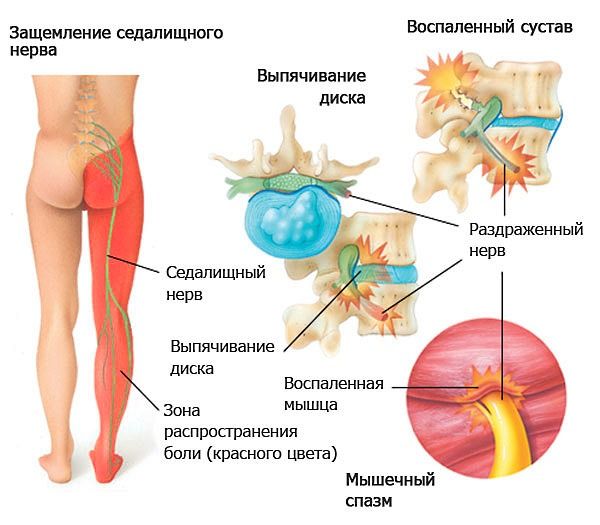 Рис.2 Как выглядит защемление седалищного нерва
Рис.2 Как выглядит защемление седалищного нерва
Что делать при защемлении седалищного нерва?
Если нерв ущемился внезапно и боль сильная, человек обратится за помощью как можно быстрее. Если же симптомы нарастают постепенно или болезненность не постоянная, то визит в клинику может долго откладываться на потом. При этом пациента всё равно волнует, как избавиться от боли в седалищном нерве в домашних условиях. Особенно, если ишиас возник у женщины во время беременности, когда способы лечения ограничены из-за потенциального риска для плода.
Самое простое, что можно сделать для облегчения боли – выбрать удобную позу. Здесь нет универсального решения. Каждый руководствуется личными ощущениями.
Как положение тела влияет на болевой синдром:
- Мышцы устают находиться в одной позе длительное время, и тогда возникает спазм. При спазме грушевидной мышцы защемляется седалищный нерв. Соответственно, то положение, которое стало причиной боли, надо сменить. Долго сидели – встаньте и пройдитесь, долго стояли – сядьте.
- Положение, выбранное для облегчения боли, тоже надо менять. Выберете два-три варианта, в которых боль минимальна, и чередуйте их.
- Если вы вынуждены долго стоять, переносите вес тела на одну, то на другую ногу. Так мышцы таза поочередно разгружаются. По возможности делайте шаги. В движении мышцы устают меньше.
- При долгой сидячей работе выбирайте моменты встать, пройтись, потянуться. Разминайтесь по пять минут через каждый час.
- Для облегчения боли в положении сидя выберете высокий стул, под спину положите подушку, чтобы спина была выпрямлена, а в коленях образовался прямой или тупой угол.
- Положение лежа и полулежа пациенты выбирают чаще всего. Используйте дополнительные подушки: под колени и поясницу, когда лежите на спине; между согнутых колен и под верхнюю руку, когда лежите на боку. Для таких случаев удобны «подушки для беременных». Они длинные, имеют форму буквы П или Г, то есть одновременно поддерживают поясницу, ноги и руки. При одностороннем ишиасе пациенты отмечают, что легче лежать на здоровом боку.
- Согревание и массаж совместно с расслабляющими позициями убирают напряжение мышц. В случае спазма грушевидной мышцы этого может быть достаточно для выздоровления.
Иногда защемление прекращается без медицинских вмешательств. Но если улучшение не наступает в течение одного-трех дней, без визита к врачу не обойтись. Чем быстрее будет проведено обследование, тем больше шансов на эффективное лечение.
Способы лечения защемления седалищного нерва
При лечении ишиаса врачи стараются начинать с консервативных методов, кроме случаев, когда операция – единственный способ. Обычно обострение ишиаса длится не больше шести недель. Если ожидаемого улучшения не наступило, то решают вопрос о хирургическом лечении.
1. Как вылечить защемление седалищного нерва консервативно:
- Использовать лекарства из группы нестероидных противовоспалительных средств (НПВС). Конкретный препарат, дозировку и продолжительность приема подбирает врач после осмотра. Согласно исследованиям, у лекарств в таблетках такая же эффективность, как в уколах.
- Лечебная физкультура (ЛФК) с использованием растяжек. Этот способ наиболее безопасен для беременных. Упражнения должны быть направлены на растяжение мышц, окружающих седалищный нерв, в первую очередь грушевидной мышцы. Можно заниматься самостоятельно после инструктажа врача ЛФК.
- Плавание. Также помогает мягко снять нагрузку и растянуть мышцы.
- Массаж и мануальная терапия. Расслабляет, помогает снять боль.
- Физиотерапия: магнитотерапия, лазер, электротерапия. Широко используется в России и странах СНГ. За рубежом методы признаны не эффективными.
- Эпидуральные инъекции кортикостероидов и местных анестетиков.
Используется при хроническом ишиасе, когда боль беспокоит больше месяца. Лекарственное вещество вводится в спинномозговой канал – пространство между спинным мозгом и внутренней поверхностью позвоночника. Кортикостероиды – это препараты, снимающие воспаление. Иногда их вводят вместе с местным анестетиком – лекарственным веществом, снижающим чувствительность. Введения анестетика как самостоятельное лечение называется блокадой.
Такие уколы делают 1 раз в месяц, лечебный эффект длительный.
2. Как устранить причину защемления хирургическим путем:
- Минимально-инвазивная операция. Малотравматичное вмешательство, в ходе которого устраняют факторы, непосредственно сдавливающие седалищный нерв. Например, рассекают межпозвоночные связки, сращивают соседние позвонки, удаляют межпозвоночные диски, заменяют их на искусственные. Уменьшить количество и площадь разрезов помогает использование эндоскопических инструментов.
- Лазерная хирургия. Также является малотравматичной операцией. Позволяет удалить костные шпоры, т.е. разрастания костей, из-за которых сужается позвоночный канал и межпозвоночные отверстия. Лазером полностью или частично удаляют межпозвоночные диски (нуклеопластика).
- Нейрохирургические операции с традиционным широким доступом. Через разрез на спине производится нужная операция: удаление и замена дисков (дискэктомия), рассечение связок, удаление остистых отростков и дужек позвонка (ламинэктомия), сращение позвонков (спондилодез).
Защемление седалищного нерва?
20 лет опыта в лечение ишиаса!
Уникальный метод лечения восстанавливает пациентов с тяжелыми формами ишиаса и длительными болями (боли в пояснице отдающие в ноги), которые не поддаются терапии другими методиками.
- Бесплатный прием реабилитолога
- Акция! Скидка 50% на 1-е занятие (90 минут)

Почему ишиас плохо поддается лечению
Одним из необходимых условий лечения ишиаса (воспаления седалищного нерва) является ликвидация состояний или заболеваний, сдавливающих корешки спинного мозга на уровне поясничного отдела позвоночника или отдельные участки седалищного нерва.
При длительном защемление седалищного нерва нервно-сосудистый пучок спаян с фасциями. При малейших движениях это вызывает раздражение и боль. Первая задача, которую нужно решить это расслоить спайку между фасциями и нервным стволом.
Расслоению спаек препятствует перекос костей таза, который диагностируется в 100% случаев у пациентов с диагнозом ишиас. Без восстановления правильной геометрии таза решить вопрос с расслоением спаек и ликвидацией давления на нервные корешки практически невозможно.
К сожалению, традиционные методики не всегда решают задачу полностью, и пациент не получает желаемого эффекта.
Поэтому, чтобы помочь пациенту с воспалением седалищного нерва нужно решить три задачи: поставить тазобедренный сустав в правильное положение, расслоить спаечные процессы и восстановить конфигурацию поясницы и суставов.
Мы решаем все три эти задачи с помощью авторской методики, проверенной за многие годы работы и закрепляем результат на инновационных компьютерных тренажерах.

Уникальная методика лечения ишиаса

Наш метод позволяет восстановить мышечно-суставной баланс, а также убрать смещения и деформации в отделах опорно-двигательного аппарата в области таза, позвоночника и суставов.
Для расслоения спаек мы используем специальный разработанный нами тренажер. Благодаря эффекту упругой деформации происходит первый этап лечения ишиаса.
Суть методики заключается в избирательном воздействии на целевые группы глубоких мышц при помощи запатентованных тренажеров. Эти мышцы невозможно контролировать сознанием и тренировать на обычных фитнес-тренажерах.
На основании многолетнего клинического опыта специалисты клиники знают какие слои мышечных групп нужно задействовать для устранения боли и дальнейшего лечения. В специальных тренажерных модулях задаются точные амплитуды, сила, угол нагрузки, тем самым позволяя вовлечь в процесс нужные целевые группы глубоких мышц.
Особенности лечения в нашей клинике:
Воспаление седалищного нерва: симптомы, причины и профилактика

В 15-20 лет мы чувствуем себя прекрасно. Ничего не беспокоит, энергии – хоть отбавляй. Но вот с 30-ти лет примерно у 30-50% людей наблюдаются боли в спине. Как думаете, что является наиболее частой их причиной? Верно! Воспаление седалищного нерва.
Располагается седалищный нерв в нижней части спины. Если точнее – в поясничном отделе, переходя в область малого таза и ног. Разветвляется седалищный нерв под ягодичной мышцей, пронизывая также бедренные мышцы.
Наверняка не знали! Седалищный нерв – наибольший в человеческом организме, поскольку является значимым в здоровье позвоночника, суставов и системе движения. К тому же, имеет сложное строение. Но не будем сильно вдаваться в подробности. Лучше расскажем, по каким признакам вы можете определить заболевание и как уберечься от него.
Признаки воспаления седалищного нерва
Ишиас — довольно часто встречающееся сегодня заболевание. Поэтому лучше запомнить характерные для него симптомы, чтобы вовремя обратиться к врачу. Для воспаления седалищного нерва характерно:
- сильные боли в ноге по задней поверхности при движениях ногой и при ходьбе, нарушение ходьбы из-за боли и нарушение функции болеющей конечности.
- боли в области ягодицы, иногда боли в поясничном отделе
- возникновение острых болей, когда вы переносите вес на одну ногу (при опоре на одну ногу);
- возможно снижение тонуса мышц при длительном заболевании
Нужно заметить, что характер болей – индивидуален. Если у кого-то они могут быть тянущими, то у другого человека – ноющие или острые. Но одно сходно: в состоянии покоя и расслабления боли утихают. Но при напряжении возникают снова.
Почему возникает воспаление седалищного нерва?
Наиболее частые сегодня причины возникновения ишиаса – патологии опорно-двигательного аппарата: травмы позвоночника, остеохондроз, межпозвонковые грыжи, подагра и т.д. Все они провоцируют защемление нервных окончаний седалищного нерва.
Также спровоцировать его воспаление могут инфекционные заболевания и абсцессы, урологические и гинекологические болезни, тромбоз вен. Среди популярных причин – переохлаждение или длительное нахождение на ветру, поднятие тяжестей.
Профилактика воспаления седалищного нерва: как уберечься?
Исходя из причин, почему возникает ишиас, полезным будет:
- не допускать переохлаждения своего организма: держать ноги и поясницу в тепле, не купаться в холодных водоемах и не ходить босиком по холодной поверхности;
- беречься от сквозняков;
- не поднимать тяжести – это чревато возникновением травм позвоночника.
И, конечно же, профилактической мерой воспаления седалищного нерва следует назвать регулярные физические упражнения. Полезны будут: растягивающие позвоночник упражнения, контроль осанки и утренняя разминка. Если ваша работа связана с долгим сидением за компьютерным/письменным столом, то не забывайте устраивать «разгрузки». Это такие кратковременные разминки для укрепления мышц спины. И главное – не становитесь заложником малоподвижного образа жизни. Будьте максимально активны!
Лечение воспаления седалищного нерва
Определить, что у вас именно ишиас, на 100% может только квалифицированный врач-невролог. Используя МРТ, рентген, КТ и другие методы диагностики, он сможет поставить вам правильный диагноз и выявить точную причину возникновения недуга. После – назначить противовоспалительную и медикаментозную терапию. Во время лечения пациент должен соблюдать покой и, если требуется, носить специальный фиксирующий пояс. Для восстановления нормального функционирования седалищного нерва, пройти курс физиотерапии, ЛФК, массажа.
Будьте здоровы и при первых же симптомах обращайтесь к профессионалам клиники АЦМД-МЕДОКС!
Защемление седалищного нерва: симптомы
Симптомы защемления седалищного нерва легко спутать с другими заболеваниями. Боль, покалывание, слабость — все эти признаки присутствуют при многих нарушениях в области позвоночника. Как же безошибочно распознать эту болезнь?

Защемление нерва — что это?
Защемление может произойти у любого нерва нашего тела. Когда измененная окружающая ткань (воспаление, опухоли и т.д.) давит на нервные окончания, они постоянно передают болезненные ощущения. Даже если нерв здоров, пациент будет чувствовать сильную боль. А при долгом отсутствии лечения нерв часто воспаляется, что приводит к постоянным нестерпимым болям.
Седалищный нерв самый крупный нерв в организме человека формируется из слияния нескольких корешков L4-S3 в нижней части спины — пояснично-крестцового отдела позвоночника, далее идёт в ягодицу, по задней поверхности бедра и к нижней части ноги. Поэтому поражение даже на одном участке приведёт к боли во всей конечности. А при запущенной болезни начинает теряться чувствительность и подвижность, что особенно неприятно, если поражены обе ноги.
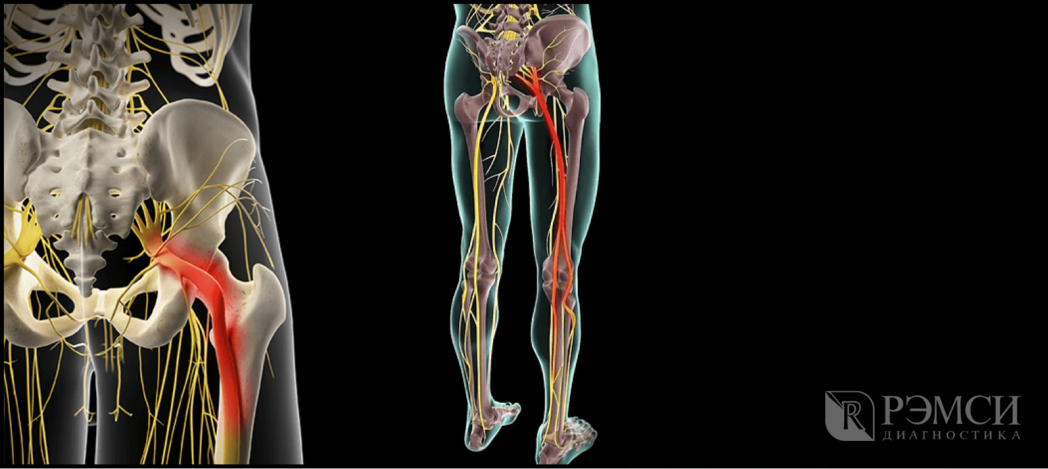
Возможные причины защемления
Нерв может поражаться на любом уровне своего расположения. Произойти это может по множеству причин:
- Межпозвонковая грыжа — самая частая причина. Даже небольшая деформация фиброзного кольца способна защемить нервные корешки, формирующие седалищный нерв;
- Остеохондроз, искривление позвоночника, краевые костные разрастания тел позвонков;
- Смещение позвонков (листез) после травм спины и в следствие дегенеративных процессов;
- Новообразования позвоночника, малого таза, ягодичной области;
- Воспаления органов малого таза;
- Тромбоз близлежащих сосудов;
- Мышечные воспаления и отёки: после переохлаждения, травм, чрезмерной физической нагрузки;
- Синдром грушевидной мышцы;
- Беременность, при которой матка с плодом слишком сильно давит на соседние ткани.
Быстрее болезнь может развиваться из-за ожирения и недостатка минеральных веществ и на фоне эндокринных нарушений, таких как сахарный диабет. Кроме того, седалищный нерв может быть повреждён после перенесённых инфекций и отравлений.
Симптомы защемления седалищного нерва
Основным симптомом поражения седалищного нерва будет являться боль. На данном этапе сложнее всего правильно определить причину болезни, но сделать это необходимо: если её запустить, то лечение и реабилитация будет проходить намного дольше.
Что же свидетельствует о начальной стадии защемления?
- Тянущая или жгучая боль, которая захватывает только часть поясницы, ягодицы, задней поверхности бедра;
- Ощущение мурашек на ноге;
- Усиление неприятных ощущений при смене положения, смехе, кашле, резких движениях.
- Дискомфорт и болевые ощущения в положении сидя и при наклонах вперед.
На начальной стадии болезни вы вряд ли будете обращать внимание на эти симптомы. Они будут малозаметны, боль периодически будет ослабевать. Мурашки и онемение ног можно списать на неудобную позу.
Совсем другой характер симптомов проявляется на более поздних стадиях. Именно в этот момент большинство пациентов замечает дискомфорт при долгой неподвижности и периодическую резкую боль в ноге. Если не начать бороться с болезнью в это время, то появятся симптомы посерьезнее:
- Ощущение интенсивного жжения кожи и глубоких слоёв мышц задней поверхности ноги,
- Резкое ограничение подвижности ноги и поясницы,
- Слабость поражённой ноги,
- В части случаев пациенты отмечают покраснение или побледнение участка ноги с повышением или наоборот понижением потоотделения на данном участке.
Кроме того, если защемление вызвало другое заболевание, его симптомы также будут проявляться в полной мере. Именно поэтому болезнь часто оказывается незамеченной: на фоне грыжи или перелома онемение и покраснение ног кажутся просто ещё одним симптомом, несерьёзным и не заслуживающим внимания.
Что можно делать во время приступа болезни?
Если боль от защемления пришла внезапно, вы можете облегчить своё состояние домашней терапией:
- Выбрать положение тела при котором болевой синдром будет выражен наименьшим образом, как правило на спине или на здоровом боку с прямой ногой в которой ощущается боль.
- Ограничить двигательную активность.
- Можно принять анальгетики: в виде таблеток или мази для растирания (при отсутствии противопоказаний).
При нестерпимой боли вызывайте неотложную медицинскую помощь.
Помните, что дома защемление вылечить невозможно: даже если симптом будет купирован, болезнь никуда не пропадёт. Так что после снятия обострения вам придётся посетить невролога.
Что нельзя делать при обострении защемления?
Не рекомендуется активно двигаться: при сильной боли необходимо максимально ограничить двигательную активность. Если есть подозрение на воспаление, то ни греть, ни растирать больное место нельзя. Постарайтесь в это время спать на жёстком матрасе на боку. И, разумеется, не стоит принимать рецептурные лекарства и противовоспалительные средства без рекомендации врача.
Диагностика и лечение
Для постановки диагноза врачу-неврологу требуется, помимо визуального осмотра, более полное обследование. В него могут входить:
- Рентген поясницы и костей таза,
- УЗИ органов малого таза,
- Компьютерная или магнитно-резонансная томография поражённой области,
- Общий и биохимический анализ крови.
С их помощью доктор сможет установить причину защемления, осмотреть область поражения во всех деталях, узнать о наличии воспалительного процесса. Если необходимо, он может назначить УЗИ поражённой области и ЭНМГ — исследование нервов с помощью ответов на электрические импульсы. Это поможет понять, где именно поражён нерв.
Для лечения применяются нестероидные противовоспалительные препараты, миорелаксанты, комплекс витаминов группы «В». При нестерпимой боли, которая не снимается комплексным лечением можно поставить блокаду. Отлично себя зарекомендовала физиотерапия и ЛФК.
При необходимости доктор может назначить дополнительные витаминные комплексы, обезболивающие средства, антиоксиданты. А параллельно со снятием симптомов защемления будет идти борьба с болезнью, которой оно было вызвано. Так можно намного быстрее победить недуг и вернуть себе хорошее самочувствие без угрозы рецидива.
Воспаление седалищного нерва



Причины воспаления седалищного нерва
Медики выделяют несколько причин возникновения воспаления седалищного нерва:
- Появление новообразований;
- Смещение межпозвоночного диска или возникновение грыжи;
- Инфекционные заболевания, провоцирующие воспалительный процесс;
- Гинекологические заболевания;
- Остеофиты позвонков (патологические наросты на позвонках или других костях, образующиеся вследствие остеохондроза).
К возникновению ишиаса могут быть причастны также травмы органов малого таза, сильные нагрузки на организм, поднятие тяжестей. Она распространена среди тех людей, которые никогда не занимались спортом и резко решили начать с больших нагрузок.
Встречается воспаление седалищного нерва и у женщин в положении, потому что при беременности в теле женщины смещается центр тяжести и увеличивается нагрузка на позвоночник, который не всегда бывает готов к таким изменениям.
Симптомы воспаления седалищного нерва
При воспалении седалищного нерва у людей боль бывает настолько сильной, что выбивает его из нормального ритма жизни, к симптомам можно отнести:
- жгучая, стреляющая или колющая боль в спине или конечностях;
- постоянная боль по всей задней поверхности ноги;
- онемение в ногах, чувство холода, «мурашки»;
- мышечная слабость;
- нарушение чувствительности и двигательной активности нижних конечностей.
Воспаление седалищного нерва проявляется у всех по-разному: боль возникает сначала в пояснице и постепенно опускается ниже по всей ноге вплоть до кончиков пальцев. Интенсивность болевых ощущений может различаться: от небольшой до очень сильной.
Лечение воспаления седалищного нерва
Лечение воспаления седалищного нерва нужно начинать с приема врача. Доктору нужно обязательно рассказать, когда появилась боль, какая она по характеру (ноющая, острая, прострелы), проявляется ли она постоянно или возникает периодически, в какие части тела распространяется. От этих рассказов зависит эффективность лечения. Если вы самостоятельно принимали обезболивающие препараты, обязательно сообщите врачу их названия.
После беседы медик осмотрит вас, оценит состояние кожи и мышц, проверит неврологические симптомы и назначит необходимые методы обследования.
Лечение ишиаса проводится в несколько этапов: сначала доктор снимает боль, используются также те препараты, прием которых способствует уменьшению воспаления. Устранив первичные симптомы, начинается активное лечение: физиотерапия, массаж и т.д.
Достижение положительного эффекта во многом зависит и от самого пациента. Ему придется пересмотреть свой образ жизни, начать правильно питаться, соблюдать режим, заниматься лечебной физкультурой. Безусловно, подъем больших тяжестей полностью ограничивается.
Диагностика
В большинстве случаев определить, имеется ли у пациента воспаление седалищного нерва можно после первичного осмотра. Врач проверяет рефлексы больного, оценивает его походку, потому что люди с воспалением в основном начинают подволакивать ногу, или же движение конечности становится неестественным. Все потому что нога теряет чувствительность. Всему виной является потеря чувствительности ноги, ослабление мышц или сильные боли.
Если первичную диагностику можно провести и в простых условиях больничного кабинета, то понять, что именно стало причиной возникновения заболевания намного сложнее. Для точного выявления причин воспаления седалищного нерва нужно использовать передовые методы, такие как МРТ. Именно магнитно-резонансная томография поможет выявить нарушение строения позвоночника, смещение межпозвонковых дисков, трещины, травмы, грыжу. Такой метод диагностики отличается высокой точностью и максимальным удобством для пациента.
Современные методы лечения
Симптоматическая терапия
Эта терапия проводится в острый период, когда боль является самой главной проблемой. Врач попросит вас уйти на покой – нужно снизить нагрузки на обе ноги, даже при условии одностороннего поражения. Делается это потому, что во время хромоты на больную ногу все равно приходится большое, давление, которое может спровоцировать усиление боли. Основу симптоматической терапии составляют лекарственные препараты. Для общего укрепления организма и опорно-двигательного аппарата назначают хондропротекторы, ноотропы, сосудорасширяющие, антиоксиданты.
Этиотропное лечение
Она проводится как в период обострения, так и во время стихания болей, направлено на устранение причины заболевания. Рекомендуется применение мануальной терапии, массажа, лечебной физкультуры, дефанотерапии и физиотерапевтических методов.
Мануальная терапия
Принцип мануальной терапии основан на ручном воздействии на опорно-двигательную систему специалистом – мануальным терапевтом – с лечебной целью. Терапевт воздействует непосредственно на опорно-двигательный аппарат – ставит позвонки на место, возвращает позвоночник и суставы в физиологичное положение, восстанавливает нормальную подвижность. Курс мануальной терапии назначают, если воспаление седалищного нерва сопровождается прострелами в пояснице, ограничением сгибания в позвоночнике, тянущими болями в ноге.
Массаж
Курс массажа доктор назначает, когда боль уже стихла. Он необходим для того, чтобы снять мышечный спазм, который может способствовать защемлению корешков спинного мозга или седалищного нерва. Разминание мышц способствует расширению кровеносных сосудов, улучшается приток крови к поражённой области, расслабляются мышцы спины и поясницы.
Лечебная физкультура
Гимнастика при защемлении седалищного нужна для того, чтобы нормализовать тонус мышц, исправить деформации позвоночного столба, улучшить функцию мышц. Занятия ЛФК включают комплекс упражнений в позициях стоя и лёжа. Это не только метод лечения, но и отличный способ профилактики.



