Сиплый голос у ребенка лечение опасность симптома
Ларингит у ребенка: причины, симптомы, диагностика и лечение
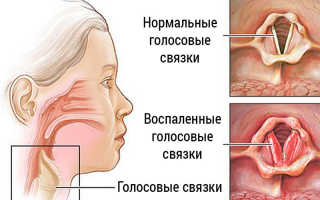
Ларингит– острый или хронический воспалительный процесс в слизистой оболочке гортани и голосовых связках, чаще вирусной природы. Проявляется ощущением сухости, царапанья в горле, осиплостью или отсутствием голоса, «лающим» кашлем. У детей младшего возраста представляет опасность развитие ложного крупа — отека слизистой гортани, перекрывающего поступление воздуха. В основном прогноз благоприятный, возможен переход острой формы заболевания в хроническую.
Причины
Чаще всего провоцируют заболевание у детей и взрослых:
- ОРЗ;
- простуда;
- грипп;
- бронхит;
- пневмония;
- вирусные инфекции и фарингиты;
- аллергия;
- физические и химические повреждения гортани;
- запыленность помещений;
- перенапряжение голоса;
- слишком сухой и горячий воздух;
- проблемы с носовым дыханием.
Симптомы
Клиническая картина острого ларингита характеризуется ухудшением общего состояния, нередко повышается температура. В крови при лабораторном исследовании определяются показатели воспалительного процесса (увеличивается количество лейкоцитов, ускоряется СОЭ). При преимущественной локализации процесса в области надгортанника или задней стенки гортани могут наблюдаться боли при глотании. Голос становится хриплым.
Затруднение дыхания может быть обусловлено сужением голосовой щели вследствие ее спазма, отека (или даже развития абсцесса). При остром ларингите больные жалуются на ощущение сухости, першения, царапанья в горле; кашель вначале сухой, а в дальнейшем сопровождается откашливанием мокроты; голос становится хриплым, грубым или совсем беззвучным.
Иногда появляется боль при глотании, головная боль и небольшое (до 37,4°) повышением температуры. Продолжительность болезни при соблюдении назначенного врачом режима обычно не превышает 7-10 дней.
При хроническом ларингите больные жалуются на хрипоту, быструю утомляемость голоса, ощущение саднения, першения в горле, что вызывает постоянное покашливание. При обострении воспалительного процесса все эти явления усиливаются.
Диагностика
Диагностика в первую очередь проводится на основании клинических данных: симптомы ларингита достаточно специфические – грубый «лающий» кашель, хрипота и осиплость голоса, чувство першения в горле, сухость во рту и в области горла, изменение голоса от дисфонии (грубости) до афонии (потери голоса), нарушения дыхания (затруднение вдоха или инспираторная одышка).
Для уточнения диагноза понадобятся лабораторные данные: общий анализ крови и специфические анализы на инфекции (мазки-смывы из носо-и ротоглотки на вирусы, мазок из зева на BL – возбудитель дифтерии, мокрота на МБТ – возбудитель туберкулеза, кровь на антитела к возбудителю сифилиса и так далее).
При подозрении на аллергический ларингит проводится аллергологическое обследование. Прямая ларингоскопия проводится при помощи гибкого эндоскопа с целью изучения характера и степени изменения слизистой оболочки гортани, связок. Информативной может быть непрямая ларингоскопия — исследование гортани с помощью специального зеркала. В процессе данного исследования возможен забор ткани для биопсии (исключение онкологических процессов и других заболеваний).
Лечение
При остром ларингите необходимо устранение причин, вызвавших заболевание. Для полного покоя гортани в течение 5-7 дней больному рекомендуют не разговаривать, запрещают курить, употреблять спиртные напитки. Необходимо также исключить острые приправы, пряности. Полезны теплое питье (молоко, боржом), полоскание горла отваром ромашки или шалфея, теплые щелочные ингаляции, ингаляции аэрозолей антибиотиков, тепло на шею (повязка или согревающий компресс), горячие ножные ванны (42-45°С на 20-30 мин).
Применяют также физиотерапевтические методы: соллюкс на переднюю поверхность шеи, ультрафиолетовое облучение, электрофорез новокаина на область гортани, УВЧ и микроволновую терапию.
При лечении хронического ларингита рекомендуют щадящий голосовой режим; исключение факторов, способствующих заболеванию; масляные и щелочные ингаляции, ингаляции аэрозолей антибиотиков; устранение погрешностей в питании; запрещение курения и употребления спиртных напитков.
Полезно теплое питье (молоко, боржом). Эффективно применение физиотерапевтических процедур (УВЧ, микроволновая терапия, электрофорез новокаина на область гортани, соллюкс, ультрафиолетовое облучение передней поверхности шеи).
При отсутствии эффекта проводят лечебную ларингоскопию, во время которой полиэтиленовым катетером отсасывают слизь, удаляют сухие кровянистые корки, смазывают слизистую оболочку раствором эфедрина, гидрокортизоном, персиковым, абрикосовым или вазелиновым маслом. Иногда прямую ларингоскопию повторяют несколько раз.
Осиплость голоса у детей и взрослых
При прохождении звуковой волны через звуковую щель и голосовые связки появляются звуки, которые мы называем голосом. Если связки ровные, тогда голос будет чистым, а если толстые и длинные — он будет низким.
Почему появляется хриплый голос? Это происходит в том случае, если голосовые связки становятся толще, на них появились неровности либо препятствия на пути звуковых волн. Подобная патология называется дисфонией. Осипший голос у взрослых и детей может возникать по разным причинам. Давайте рассмотрим основные из них.
Осиплость голоса у ребенка
Осипший голос у детей могут вызывать следующие факторы:
- Папилломы или кисты в гортани — частые причины осипшего голоса у ребенка, но в большинстве случаев эта патология встречается у младенцев.
- У мальчиков возрастом от 12 до 15 лет начинается гормональная перестройка организма, которая провоцирует удлинение голосовых связок, поэтому голос становится хриплым. Периоды хрипоты чередуются с периодами визгливого голоса, а нормальная продолжительность такой перестройки составляет примерно полгода. Если же период затягивается, ребенка необходимо обязательно показать врачу.
- Инородные предметы в гортани у деток – это наиболее частая причина охриплого голоса. Во время принятия пищи или игры дети могут проглотить шелуху от семечек или очень маленькие игрушки, которые остаются в горле.
- Функциональная дистония определяется в том случае, если физиологических причин для хриплости голоса нет, а ребенок не умеет нормально пользоваться своими голосовыми связками. В таком случае ребенка необходимо отвести к фониатру.
- Крик. Если ребенок часто кричит, а у него чувствительная нервная система, со временем его голос станет хриплым. Чем чаще кричит ребенок, тем больше нагрузка на голосовые связки и вероятность появления на них узелков, что и способствует появлению осиплости голоса.
 Причины осиплости у взрослых
Причины осиплости у взрослых
Прежде чем решить, как вылечить осипший голос, важно выяснить истинную причину появления данного состояния. К факторам развития патологии у взрослых специалисты относят:
- Инфекционные процессы в голосовых связках и гортани. При ларингите и ларинготрахеите возникшая осиплость может осложняться сухим кашлем, щекотанием и першением в горле, насморком, повышением температуры тела до 37-38 оС. В случае заболевания гриппом, наличии аденовирусной инфекции и всевозможных вирусов голос может пропасть полностью. Хронические ларингиты опасны еще и тем, что голос может не восстановиться, а характерная осиплость может остаться навсегда.
- Перенапряжение связок. Это может быть следствием крика, длительного пения или разговора на повышенных тонах. С данной ситуацией в большинстве случаев сталкиваются артисты, учителя, певцы.
- Наличие кист, полипов, опухолей в гортани. Данные факторы развития осиплости чаще диагностируют у мужчин.
- Нарушение нормальной работы щитовидной железы.
- Патология сосудов (к примеру, аневризма дуги аорты).
- Ишемический или геморрагический инсульт головного мозга.
- Курение в течении длительного периода времени.
- Отравление химическим веществом (хлором, фтором, аммиаком). Вдыхание паров бытовой химии способствует развитию ларингита и осиплости голоса.
- Аллергические реакции. При аллергиях пропадание голоса является основным признаком затруднения дыхания и стеноза гортани.
- Нарушения в работе обменных процессов. В случае снижения выработки гормонов в щитовидной железе голос может поменяться, так как при этом в тканях щитовидки задерживается жидкость, что практически всегда приводит к отеку гортани.
- Ожоги гортани и голосовых связок. К примеру, в следствии попадания на них уксусной кислоты развиваются рубцы, которые могут не только испортить голос, но и даже полностью лишить его.
- Обезвоживание организма. При нехватке воды появляется жажда, а слизистые оболочки гортани пересушиваются. Это также может привести к осиплости.
- Загрязненный, холодный или сухой воздух.
- Сильные нервные потрясения.

Лечение осиплости голоса
Лечением осиплости голоса занимаются врачи отоларинголог (ЛОР) и фониатр. ЛОР-врач отвечает за лечение гортани, а фониатр занимается непосредственно проблемами голоса.
Главное правило в лечении осиплости голоса – продолжительное молчание. Вот когда молчание действительно становится золотом, поскольку оно позволит сэкономить на дорогостоящих таблетках и ингаляторах. Голосовой покой врач может назначить на разные временные периоды.
Только после диагностирования стеноза гортани (аллергической или инфекционной природы) первые, кто призван вам помочь, — это врачи скорой неотложной помощи и реаниматологи-анестезиологи.
Инфекционные поражения нуждаются в этиотропной терапии:
- В случае вирусного происхождения назначают противовирусные препараты.
- При бактериальном происхождении – антибиотики широкого спектра действия, наподобие макролидов, пенициллинов.
- При грибковом поражении –гризеофульвин или другие противогрибковые препараты.
- Одновременно назначают антигистаминный комплекс 2-3 поколений, уменьшающий отечность гортани.
- Эффективное средство от осиплости инфекционного происхождения – орошение гортани раствором аскорбиновой кислоты (5%).
Однако не стоит пытаться восстановить голос с помощью распространенных рецептов народной медицины, которые применяют при ОРВИ, поскольку часто наши привычные методы лечения оказывают прямо противоположное действие. К примеру: чрезмерно горячий чай не лечит больное горло, но обжигает гортань и часто только усугубляет ситуацию. Также и полоскание горла всевозможными лекарственными препаратами, отварами и настоями из трав без консультации ЛОР-врача может навредить. Куда лучше потратить немного времени для обращения к опытному специалисту, который назначит эффективное для вашего случая лечение.
Поэтому при обнаружении осиплости голоса сразу же обращайтесь к ЛОР-врачу Maya Clinic в Казани, который поставит правильный диагноз и даст полезные рекомендации для устранения осиплости. Врачи Maya Clinic на протяжении лет проводят всестороннее обследование и эффективное лечение осиплости голоса безопасными терапевтическими методиками.
Туберкулез гортани
Туберкулёз гортани характеризуется образованием в пораженных тканях очагов специфического воспаления. Это неизменный спутник туберкулёза легких. Он возникает из-за проникновения туберкулезной палочки из очагов заболевания. Туберкулёз гортани заразен, к потенциальным бактериовыделителям относятся больные активным туберкулезом, которые игнорируют лечение. Даже при благоприятном течении и применении современных методов лечения туберкулез гортани сложно поддается лечению.
Причины
В основном заражение происходит воздушно-капельным путем. Отдельные больные выделяют за сутки несколько миллиардов микобактерий. Находящиеся поблизости люди вдыхают их и заражаются.
Можно также заразиться через кровь или лимфу.
Благоприятствуют возникновению туберкулёза гортани:
- хронические заболевания лёгких;
- сахарный диабет;
- курение;
- алкоголизм;
- работа в загрязнённом воздухе.
Вследствие этих факторов ослабевает иммунитет, и организм человека не может справиться с кислотоустойчивыми микобактериями. Чаще болеют мужчины, у женщин в большинстве зарегистрированных случаев туберкулёз гортани выявляется во время беременности или после родов. К главной причине этого медики относят осложнения социально-экономической и экологической обстановки в стране.
Классификация туберкулёза гортани
Туберкулёзное поражение гортани встречается только у взрослых. Ему всегда сопутствует туберкулёз легких или других органов. Туберкулёз гортани классифицируется по местоположению и распространённости процесса и фазы в гортани, а также наличию бактериовыделения.
В соответствии с локализацией и распространённостью процесса в гортани
- надгортанника. У больного начинают синеть кончики пальцев, появляется синюшность вокруг рта из-за нехватки кислорода;
- подголосового пространства. Это поражение негативно влияет на образование звука. Голосовые складки теряют упругость, утолщаются и укорачиваются;
- гортанных желудочков. Это поражение долгое время никак не проявляется;
- вестибулярных складок. Ограничивается их подвижность, поэтому дыхание становится затруднённым;
- межчерпаловидного пространства. Характеризуется резкими болями при глотании;
- черпаловидных хрящей. Это повреждение затрудняет вдох и выдох.
Также появляется монохордит – утомляемость голоса. Изменяется его тембр, со временем больному становится сложно говорить.
В соответствии с фазой туберкулёзного процесса
можно определить период болезни:
- на этапе инфильтрации начинает утолщаться слизистый слой глотки, появляются небольшие бугорки;
- на этапе изъязвления образуются зловонные опухолевые язвы с обильными кровавыми выделениями;
- на этапе распада появляется кашель со слизисто-гнойной мокротой, булькающие хрипы в легких, кровохарканье и выделение МВТ;
- затем следует этап уплотнения. Если уплотнение не происходит, болезнь находится в фазе ремиссии;
- рубцевание ведет к стойкому сужению просвета гортани.
У некоторых больных замечены случаи быстрого заживления туберкулеза гортани при своевременно начатом лечении. После проведенного курса начинает разрастаться молодая соединительная ткань, и туберкулезные изменения полностью исчезают.
По наличию бактериовыделения
Наличие бактериовыделения (МБТ+) – необходимый показатель опасности, заразиться туберкулезом можно только от больного, который выделяет микобактерии. Больные, не выделяющие микобактерии (МБТ-), не опасны для окружающих, так как болезнь проходит в закрытой форме.
Патогенез туберкулёза гортани
Туберкулез гортани начинается при общей интоксикации организма. В гортань возбудитель болезни в основном попадает аэрогенным путем, но нередко заражение происходит алиментарным путем. Инфекция при туберкулезе гортани проникает из мокроты легочного очага. Часто заражение происходит гематогенным путем, т. е. передается через кровь. Иногда инфицирование гортани происходит из лимфатических узлов.
Развитие туберкулёза гортани
Туберкулезный процесс в гортани принимает различные формы. Микобактерии внедряются слизистую ткань гортани и поражают организм человека.
Образование инфильтрата
При инфильтративных формах туберкулеза гортани утолщается слизистая оболочка гортани. Пораженный надгортанник опухает и нависает над входом в гортань в виде чалмы, закрывая проход. Жалобы на этой стадии случаются редко.
Формирование язвы
При прогрессировании инфильтративного туберкулеза гортани появляются воспаления, переходящие в язвы, постоянно увеличивающиеся в размерах.
Поражение хрящей
При прогрессировании болезни происходит патологический процесс с поражением хрящей и мышц. В отдельных случаях надгортанник может быть полностью разрушен.
Симптомы туберкулеза гортани
Чтобы своевременно распознать туберкулёз гортани, следует знать симптомы болезни. Уже в начале развития заболевания у больного появляются сухость и першение в горле, а также боли во время еды. Часто больной испытывает сильную одышку. Кашель весьма характерный: хриплый и беззвучный.
Через некоторое время у больного появляется озноб, повышается температура, дыхание становится затрудненным. Со временем начинает меняться голос, он становится сиплым, неприятным. Начинается кровохарканье, но это нехарактерный признак туберкулёза гортани.
Пациенты сильно худеют, так как прием пищи становится очень болезненным.
Если лечение не начато, начинается поражение хрящевых суставов.
Диагностика
Диагностику туберкулёза гортани проводит отоларинголог. После проведения ларингоскопии, прежде чем поставить окончательный диагноз, врач направляет пациента на лабораторные исследования, такие как:
- микроларингоскопия;
- анализ мокроты на КУБ;
- общий анализ крови;
- туберкулиновые пробы;
- RPR-тест;
- патоморфологическое исследование биоптатов из гортани, для определения эпителиоидных клеток.
В сомнительных случаях направляют на эндоскопическую биопсию и гистологические исследования.
Также врач-отоларинголог исследует голосовую функцию, проводит фонетографию, УЗИ, чтобы оценить деструктивные процессы и дифференцировать туберкулёз гортани от других схожих заболеваний: сифилиса, рака гортани, дифтерии, гранулематоза или доброкачественной опухоли.
Лечение туберкулёза гортани
Правильная диагностика этого заболевания вызывает большие сложности. Но в медицинском центре «Клиника К+31» благодаря современному высокоточному оборудованию для диагностики и лечения туберкулёза таких сложностей не возникает. Поэтому врачи могут поставить правильный диагноз, даже на ранней стадии заболевания и своевременно ликвидировать очаги болезни.
Врачи подбирают индивидуальное лечение для каждого пациента. Благодаря профессиональному и внимательному отношению докторов клиники «Клиника К+31» после проведённого курса лечения у пациентов восстанавливается голосовая и дыхательная функция и возвращение к нормальной жизни.
Коронавирус, грипп, простуда: как понять, чем ты болен?
Высокая температура, кашель, слабость, головная боль — на первом этапе симптомы коронавируса, гриппа и простуды так похожи, что заболевания трудно различить. Но отличия все же есть.

Симптопы гриппа и банальной простуды очень похожи
На первом этапе симптомы коронавируса SARS-CoV-2 можно легко спутать с проявлениями гриппа. В большинстве случаев оба заболевания сопровождаются повышением температуры, кашлем, ломотой в суставах, головной болью. Иногда к указанным симптомам присоединяются насморк, слабость, затрудненное дыхание. Но есть, как минимум, два признака, обнаружив которые, можно с немалой уверенностью предположить, что речь идет о простуде или гриппе, а не о коронавирусе: это боль в горле и чихание.
Оба симптома — это признаки инфекции верхних дыхательных путей. SARS-CoV-2 поражает в основном нижние дыхательные пути, у инфицированного им человека в основном будет сухой кашель, одышка и/или воспаление легких, но не боль в горле.

Чихание — признак простуды, а не коронавируса
Внезапное отсутствие обоняния и вкуса, в свою очередь, является очень распространенным симптомом COVID-19 и не возникает в случае заболевания гриппом или простудой — даже если заложенный нос и воспаленное горло в некоторой степени и снижают чувствительность к запахам и изменяют вкус.
Стоит отметить, что типичные симптомы коронавируса проявляются не всегда — иногда заболевание может протекать бессимптомно.
Сколько длится инкубационный период у заразившихся коронавирусом?
По данным Института имена Роберта Коха, инкубационный период COVID-19 — заболевания, вызванного коронавирусом, — в среднем длится 5-6 дней, хотя в некоторых случаях он может достигать 14 дней. При появлении легких симптомов или слабости необходимо взять больничный и ограничить социальные контакты, а детям стоит отказаться от походов в школу и детский сад.
Часто инкубационный период протекает легко и бессимптомно. Если вы испытываете неуверенность или опасения, позвоните своему лечащему врачу или в центр по диагностике COVID-19. При необходимости вам сделают тест на коронавирус.
Как передается коронавирус?
Вирус SARS-CoV-2 передается в основном воздушно-капельным путем — при вдыхании вирусосодержащих капель или аэрозолей, выделяемых при дыхании, кашле, разговоре, пении или крике. Именно по этой причине одной из мер, снижающих опасность заражения коронавирусом, остается соблюдение социальной дистанции в 1,5 метра.

Передача коронавируса на открытом воздухе возможна гораздо реже
Риск заражения увеличивается при длительном пребывании в закрытых небольших и плохо проветриваемых помещениях. Поэтому так важно регулярное и эффективное проветривание. Передача вируса на открытом воздухе возможна гораздо реже — при условии соблюдения минимального расстояния между людьми в 1,5 метра. Нельзя также полностью исключить опасность контактной передачи вируса — особенно если к поверхностям прикасался человек, предположительно зараженный SARS-CoV-2.
Наиболее эффективными мерами, снижающими возможность заражения коронавирусом, по-прежнему остаются социальное дистанцирование, соблюдение правил гигиены, частое и тщательное мытье рук, ношение защитных масок, проветривание закрытых помещений, быстрая и своевременная изоляция зараженных SARS-CoV-2 людей и установление контактных цепочек у заболевших COVID-19.
Грипп или простуда: как отличить
Даже врачам порой трудно отличить грипп от простой простуды на основании симптомов. Простуда обычно начинается с першения в горле и насморка, затем появляется кашель, который может быть сухим или с мокротой. В течение нескольких дней у человека болит горло, заложен нос, слегка повышена температура, он чувствует слабость и головную боль.
Грипп, в отличие от простуды, проявляется внезапно и сразу — «в полном объеме»: в числе его характерных признаков — головная боль, ломота в суставах, сухой кашель, боль и хрипы в горле, температура поднимается до 41 градуса и часто сопровождается ознобом. Больной испытывает общую слабость и его клонит в сон.
Симптомы гриппа и простуды нередко схожи между собой
Симптомы банальной простуды ослабевают через несколько дней и проходят полностью примерно через неделю. Грипп обычно длится дольше: в течение первой недели человек полностью выведен из строя, а до полного выздоровления может пройти несколько недель.
Немецкая Постоянная комиссия по вакцинации (STIKO) советует ежегодно прививаться против гриппа всем, кто подвержен повышенному риску заражения. К группе риска относятся, в частности, страдающие хроническими заболеваниями, беременные женщины и люди старше 60 лет. Сделать прививку имеет смысл также тем, кто в силу профессиональной необходимости постоянно общается с большим количеством людей (например, медицинским работникам и сотрудникам общественных учреждений).
Когда имеет смысл принимать антибиотики?
Возбудителями большинства простудных заболеваний и гриппа являются вирусы, против которых антибиотики неэффективны, поэтому при лечении подобных заболеваний принимать их не имеет смысла.
На бактерии антибиотики воздействуют по-разному: либо убивая их, либо не давая им распространяться. При этом они атакуют оболочку клетки или оказывают воздействие на метаболизм бактерий. Пенициллины, к примеру, препятствуют синтезу клеточных стенок бактерии, при этом стенки перфорируются, что приводит к их разрыву, и бактерия погибает.
Таким образом, принимать антибиотики имеет смысл лишь в тех случаях, когда речь идет о бактериальной инфекции. Она в некоторых случаях может развиться на фоне вирусной — бактерии проникают в организм через ослабленную иммунную систему, что ведет к осложнениям в работе всего организма. Такие болезни, как пневмония (воспаление легких), тонзиллит, цистит, менингит, обычно вызываются бактериями, и использование антибиотиков в этих случаях необходимо.

Как коронавирус изменил мир
Европа открыла внутренние границы
С 15 июня большинство стран-членов ЕС восстановили свободное перемещение внутри Евросоюза и Шенгенской зоны. Ограничения, введенные из-за пандемии коронавируса в марте этого года, сняты для всех государств ЕС, кроме Швеции. Неблагоприятная эпидемиологическая ситуация там, ставшая результатом шведского «особого пути» борьбы с COVID-19, не соответствует критериям ЕС для открытия внутренних границ.

Как коронавирус изменил мир
Евросоюз спасает свою экономику
Брюссель выделил 500 миллиардов евро для помощи странам-членам ЕС, сильнее всего пострадавшим от последствий пандемии. Планируется также создать временный Фонд восстановления (Recovery Fund), средства из которого будут направлены на оздоровление европейской экономики.

Как коронавирус изменил мир
130 млрд евро для поддержки немецкой экономики
Меры по преодолению экономических последствий пандемии коронавируса приняли и власти Германии. Объем антикризисной программы на 2020-2021 годы, утвержденной правительством ФРГ, составляет 130 млрд евро. До конца года в стране будет снижена ставка НДС с 19% до 16%, семьям выплатят по 300 евро на каждого ребенка, а пострадавшим от карантинных мер отраслям выделят до 25 млрд евро.

Как коронавирус изменил мир
Приложение Corona-Warn-App отследит контакты с больными коронавирусом
В Германии появилось официальное приложение Corona-Warn-App, предупреждающее о возможной опасности заражения коронавирусом. Оно будет фиксировать перемещение владельцев смартфонов и уведомлять их о контакте с человеком, инфицированным SARS-CoV-2, что поможет проследить и разорвать цепочки заражений вирусом. Скачать приложение можно в Google Play Store и Apple Store.

Как коронавирус изменил мир
Перенос «Оскаров», отмена «Евровидения»
Из-за пандемии коронавируса по всему миру были отменены или отложены запланированные на 2020 год мероприятия. Церемонию вручения премии американской киноакадемии «Оскар» перенесли с 28 февраля на 25 апреля. Большинство кинокомпаний были вынуждены прервать производство фильмов. Отмененный конкурс «Евровидение-2020» состоялся в виде онлайн-концертов.

Как коронавирус изменил мир
Олимпиада и ЧЕ по футболу — не ранее 2021 года
Жертвами коронавируса стали также Олимпийские игры в Токио и чемпионат Европы по футболу: оба мероприятия перенесены на 2021 год. МОК долго пытался спасти Олимпиаду, но в итоге был вынужден отложить ее. Аналогичное решение приняли и в УЕФА на совещании представителей 55 национальных футбольных федераций, входящих в европейский футбольный союз.

Как коронавирус изменил мир
Коронавирус — не помеха параду в России
Несмотря на неблагоприятную эпидемиологическую ситуацию в РФ, поводом для отмены парада по случаю 75-й годовщины Победы коронавирус не стал. По указу Владимира Путина мероприятие состоится 24 июня — в день, когда парад прошел в столице в 1945 году. Не отменен в стране и референдум по внесению поправок в конституцию, назначенный на 1 июля. ВОЗ предостерегает Россию от проведения обоих мероприятий.

Как коронавирус изменил мир
Тунис объявил о победе над коронавирусом
Первой страной, объявившей о полной победе над коронавирусом, стал Тунис. Премьер-министр страны Элиас Фахфах заявил, что возможность второй волны минимальна, хотя и призвал граждан сохранять бдительность. Власти Туниса намерены открыть границы 27 июня. Прибывающие в страну туристы должны будут предоставить справку об отрицательном тесте на коронавирус.

Как коронавирус изменил мир
В Пекине — новая вспышка SARS-CoV-2
Несмотря на то, что во многих странах количество заражений SARS-CoV-2 идет на спад, не исключена опасность второй волны. Так, в КНР вновь зафиксирована вспышка COVID-19, число заболевших превысило 100 человек. Новым очагом стал продовольственный рынок «Синьфади». Власти Пекина ограничили автомобильное сообщение столицы с другими районами страны, чтобы уменьшить риск распространения заболевания.

Как коронавирус изменил мир
Когда появится вакцина от коронавируса?
На появление вакцины от коронавируса надеются во всем мире. Число лабораторий, работающих над ее созданием, велико. У ученых уже есть несколько вариантов вакцины, их тестируют на животных. ФРГ, Франция, Италия и Нидерланды объединились в альянс, чтобы после создания препарата совместно обеспечить вакциной все страны ЕС. Но, судя по всему, вакцина появится на рынке не ранее середины 2021 года.
Корь — опасная вирусная инфекция

Корь — острое инфекционное заболевание.
Возбудитель кори — фильтрующийся вирус, очень летучий и маложизнеспособный вне человеческого организма. Источником коревого вируса является больной человек, распространяющий вирус воздушно-капельным путем: при кашле, чихании, крике, разговоре, смехе.
Больные корью особенно заразны в последние дни инкубационного периода и в начале заболевания. На второй-третий день появления сыпи опасность передачи инфекции значительно уменьшается и совершенно исчезает к концу первой недели. После перенесенной кори в организме остается стойкий, обычно пожизненный иммунитет.
Инкубационный период 9—11 дней (редко 14—17), у детей, которым введен гамма-глобулин,— 21 день.
Продромальный период (период предвестников) продолжается 3—5 дней и сопровождается повышением температуры (38—39°), ухудшением общего состояния (вялость, сонливость, головные боли, потеря аппетита), катарами слизистых оболочек. У ребенка появляется насморк, конъюнктивит, навязчивый сухой кашель. Голос становится слегка сиплым. Характерным для этого периода болезни симптомом является появление на покрасневшей слизистой щек, чаще всего против нижних коренных зубов, мелких белесоватых пятен, названных по фамилии открывших их ученых пятнами Вельского — Филатова — Коплика. В течение периода предвестников температура постепенно снижается, а катаральные явления нарастают. Лицо у ребенка становится одутловатым, веки припухают, глаза краснеют, наблюдается слезотечение, светобоязнь, обильные слизистые выделения из носа, иногда носовые кровотечения. Период предвестников очень заразен, и, не имея видимых для окружающих характерных симптомов, корь в этот период опасна для детского коллектива.
На 4—6-й день заболевания начинается период высыпания коревой сыпи. Снизившаяся к концу периода предвестников температура у больного вновь повышается до 39—40°, общее состояние еще более ухудшается, катаральные явления продолжают держаться. На коже этапами высыпает сыпь (обычно в течение трех дней): сначала на лице, затем на туловище и наконец на руках и ногах. Вначале сыпь имеет вид мелких, слегка возвышающихся над кожей бледно-розовых пятнышек, которые затем увеличиваются в размерах, уплощаются и превращаются в пятнистую темно-бурую пигментацию. В некоторых случаях отдельные элементы сыпи сливаются, образуя большие, с неровными краями пятна, напоминающие географическую карту. Через три дня сыпь начинает исчезать и на ее месте можно наблюдать шелушение, особенно заметное на лице.
После исчезновения сыпи и воспалительных явлений на слизистых оболочках болезнь, при отсутствии осложнений, идет на убыль и ребенок быстро поправляется. Однако, значительно снижая иммунобиологические свойства организма, корь довольно часто дает осложнения. Наиболее тяжелым и распространенным является воспаление легких. Иногда корь сопровождается ларингитом или коревым крупом (воспалительный отек гортани), стоматитом, колитом, поражением глаз. Нередко дети, перенесшие корь, заболевают туберкулезом.
Вирус кори (Morbillivirus) – действует на центральную нервную систему. Вирус кори весьма чувствителен к факторам внешней среды – легко разрушается даже при слабом рассеянном свете, при нагревании, в кислой среде, однако хорошо переносит замораживание – кровь больного сохраняет инфекционные свойства при -72°С в течение двух недель.
Восприимчивость к вирусу кори почти тотальна. Это значит, что вероятность заболеть корью в результате контакта с больным приближается к 100%.
Инфекция передается воздушно-капельным путем (в капельках слизи вирус сохраняет свои свойства в течение нескольких дней). Возможно, вирус передается через плаценту от матери к плоду.
Кто чаще болеет корью?
Корью можно заболеть в любом возрасте, среди непривитых чаще болеют дети от 1 до 5 лет. До года малыши болеют редко вследствие малого количества контактов и наличия пассивного иммунитета, полученного от матери во время беременности. Сохраняется такой иммунитет не дольше 1 года после рождения. Если мать не болела корью, то ребенок может заболеть и в первые месяцы жизни. В настоящее время чаще корь регистрируется у подростков в возрасте 15-18 лет и у лиц молодого возраста( 20-24 лет) однократно привитых. Сезонный пик заболеваемости приходится на конец зимы.
Как развивается заболевание.
Инкубационный (скрытый) период длится около 9-17 дней. На 3-6 день инкубации вирус из слизистой оболочки ротоглотки проникает в кровь, распространяясь практически по всем органам и тканям организма. Заболевание начинается с лихорадки (до 38,5-39ºС). На 2-3 сутки она может снижаться до 37-38ºС градусов. Наблюдаются другие признаки токсического влияния вируса: снижение аппетита, головная боль, нарушение сна. Также в первые сутки возникают катаральные проявления со стороны верхних дыхательных путей: сухой кашель, хриплый голос, насморк Характерными симптомами болезни также являются конъюнктивит и склерит, которые сопровождаются светобоязнью, слезотечением. Основными же отличительными чертами, которые позволяют распознать корь еще до возникновения сыпи на коже, является появление на слизистой оболочке щек, губ, десен высыпаний, которые напоминают манную крупу (пятна Бельского-Филатова), и мелких розово-красных пятен на мягком и твердом небе. И все же типичное проявление кори — сыпь – результат размножения вируса в кожных покровах. Сыпь сначала возникает на лице, за ушами и на протяжении 3-4 суток распространяется постепенно вниз, покрывая шею, туловище, ноги. Она имеет вид пятен розово-красного цвета, которые преимущественно выступают над непораженной кожей. Часто элементы сыпи сливаются. Сыпь появляется на 3 день от начала заболевания, распространяется по всему телу в течение следующих 3 дней и затем, в течение 3 дней исчезает, оставляя легкую пигментацию. Последним этапом в течении кори является период выздоровления, особенность которого заключается в ослаблении защитных сил организма. Следовательно, в это время нужно остерегаться любых инфекционных заболеваний.
Вирус кори (как и многие другие вирусы) предпочитает для размножения нервную ткань. Вирусный менингоэнцефалит (воспаление мозга и мягкой мозговой оболочки) является еще одной печальной «визитной карточкой» кори. Летальность при поражении мозга достигает 40%.
Также вирус кори значительно ослабляет иммунитет и это, наряду с поражением слизистых оболочек дыхательных путей и пищеварительного тракта, создает условия для присоединения бактериальной инфекции. Бактериальными осложнениями являются стоматиты (воспаление слизистой оболочки рта), пневмонии (воспаление легких), отиты, гнойные конъюктивиты. Наиболее часто осложнения встречаются у детей младше 5 лет.
Повторно заболеть корью невозможно, поскольку все, кто переболел, приобретают стойкий иммунитет.
В нетяжелых случаях лечение кори проводится на дому. Случаи кори у детей ослабленных, с тяжелой клиникой и осложненного течения требуют обязательной госпитализации.
Единственным действенным способом защитить ребенка от кори, как и от многих других инфекционных заболеваний, является вакцинация. Основное место в профилактике кори отводится активной иммунизации, т.е. введению в организм живых сильно ослабленных вирусов. После прививки формируется несколько более слабый иммунитет, чем если бы ребенок заболел естественным путем, однако его достаточно, чтобы надежно на всю жизнь защитить ребенка от этой болезни.
Вакцинацию против кори проводят дважды: первую — в возрасте 12-15 месяцев, вторую — в 6 лет, перед школой. Использование второй дозы вакцины позволяет защитить тех детей, которые не были вакцинированы ранее, а также тех, кто не выработал достаточно устойчивый иммунитет после первого введения.
• старайтесь избегать контактов с инфекциями
• не подвергайте организм ребенка ненужным стрессам (переохлаждение, избыточное солнечное облучение, смена климатических и временных поясов), поскольку любой стресс меняет реактивность иммунной системы.
Ларингит, симптомы и лечение у детей и взрослых
Многим знакомы состояние першения, жжения, сухости с болезненными ощущениями в горле, связанное с потерей голоса. В медицине такое состояние называют ларингит.
Ларингит — воспалительный процесс, распространяющийся на слизистой оболочке гортани, вовлекая в процесс голосовые связки. Как правило, острый процесс протекает с повышением температуры, «лающим» кашлем и может сопровождаться болью при глотании. Поскольку процесс затрагивает голосовые связки, голос становится сиплым либо грубым либо вообще отсутствует.
Основные формы ларингита у детей и взрослых

Существуют две основные формы ларингита: острая и хроническая.
Острая форма характеризуется отечным, катаральным, язвенным или гнойным процессом, развивающимся на слизистой оболочке гортани. Предшествуют развитию острой формы различные респираторные заболевания – грипп, скарлатина, ангина, коклюш и т.п.
Что касается хронической формы, то она является результатом систематического повторения острых ларингитов, а также возникает вследствие профессиональной деятельности заболевшего, например, вредных производственных факторов, громких разговоров или иных перенапряжений голосовых связок. Либо вследствие вредных привычек (курение, крепкие алкогольные напитки), некоторых заболеваний желудочно-кишечного тракта (хронический гастрит, сопровождающийся гастроэзофагорефлюксной болезнью).
Основные причины ларингита
Основные причины развития острого ларингита:
- Перенесенные ангины, ОРВИ, грипп, коклюш и т.п.;
- Аллергия.
Хронизация процесса, т.е. развитие хронического ларингита, возникает вследствие:
- Невылеченные до конца, запущенные случаи острого ларингита;
- Профессиональные заболевания певцов, учителей, дикторов, в чьей деятельности присутствуют большие нагрузки на голосовые связки;
- Нарушение носового дыхания у пациента;
- Снижение общего и местного иммунитета;
- Неблагоприятная экологическая среда, влияние на горло химических паров или угарного газа;
- Употребление спиртного, курение;
- Воздействие чрезмерно горячего, холодного, сухого воздушного потока.
Симптомы ларингита

Что же происходит при развитии острого ларингита? Острая форма заболевания проявляется гиперемией (покраснением) слизистой оболочки гортани, отеком и нарушением подвижности голосовых связок, вследствие чего происходит их неполное смыкание и возникает осиплость голоса. Ларингит может быть локализован на отдельных участках, но может поражать и всю поверхность слизистой оболочки. Процесс характеризуется дисфонией (изменением голоса) и афонией (потерей голоса), температурой, дышать становится трудней, появляется сухой кашель. Возможно наличие таких симптомов, как сухость, першение и царапанье в горле.
Зачастую приступ ларингита развивается быстро, даже без предшествующей симптоматики. По характеру проявления его часто путают с обычной простудой: насморк, кашель, осипший голос. Резкое ухудшение состояния характеризуется сухим кашлем, состоянием нехватки воздуха. Особо тяжелые приступы со свистящими хрипами длятся несколько часов, обострение наступает чаще в ночное время. Следует помнить, что ларингит может быть вызван аллергической реакцией, что проявляется изнурительным кашлем на грани с удушьем.
Также важно помнить о том, что ларингит у детей протекает намного тяжелее, нежели у взрослых пациентов. У детей, как правило, основными симптомами будут сухой кашель и ухудшение состояния к ночи, может быть одышка с затрудненным вдохом. Маленькие пациенты бледнеют, зона носогубного треугольника становится синего оттенка, т.к. слизистая оболочка гортани отекает настолько, что ограничивает поступление воздуха в легкие. Велик риск развития дыхательной недостаточности и явлений подскладочного ларингита, который уже требует неотложной помощи.
Возникает вопрос, является ли ларингит заразным заболеванием?
Исходя из перечисленных причин возникновения данного заболевания, можно сделать вывод: если ларингит связан с инфекционной природой, то вирусы и бактерии могут передаваться воздушно-капельным путем, т.е. ларингит может являться заразным заболеванием. Хроническая форма, как правило, не заразна.
Осложнения ларингита (без своевременного и адекватного лечения)
Существуют осложнения ларингита, которые представляют серьезную опасность, т.к. они связаны с отеком слизистой оболочки гортани, который сужает голосовую щель и способен вызвать удушье. Также при присоединении вторичной инфекции возможно развитие абсцессов гортани.
Многие пациенты привыкают к постоянно охрипшему голосу и не спешат обратиться за медицинской помощью, что выливается в серьезные последствия ларингита в виде доброкачественных и злокачественных новообразований.
Несвоевременное лечение острого ларингита приводит к переходу в хроническую форму.
Диагностика ларингита

Подтвердить диагноз ларингита возможно только с помощью современных методик обследования. Первичный осмотр пациента ЛОР-врач начинает со сбора жалоб, анамнеза заболевания и проведения осмотра гортани. В ходе медицинского осмотра проверяется состояние слизистой оболочки гортани, голосовых связок пациента. Также оценивается дисфония (слабость, охриплость голоса), уточняется симптоматика.
Для обследования врач проводит непрямую ларингоскопию – традиционный метод, при котором видно зеркальное отражение гортани в гортанном зеркале. Оценивается состояние слизистой оболочки, симметричной и подвижность структур гортани, подвижность голосовых связок, а также осматриваются подкладочное пространство и верхние отделы трахеи.
Из современных методов обследования проводят прямую ларингоскопию – гортань детально обследуется с помощью гибкого (либо жесткого) эндоскопа. При невозможности провести прямую ларингоскопию из-за возникновения глоточного (рвотного) рефлекса применяют трансназальную ларингоскопию с помощью эндоскопа либо прямую ларингоскопию под масочным наркозом.
Всеми этими методами диагностики владеют врачи клиники «Лор Плюс».
Лечение ларингита

Если пациенту поставлен диагноз «Острый ларингит», то обычно требуется устранение первопричины заболевания.
Если причина ларингита – вирусно-бактериальная инфекция, необходима противовирусная и/или антибактериальная терапия. Кроме того обычно назначается противовоспалительная и ингаляционная терапия. Неплохим эффектом также обладают внутригортанные вливания и инстилляции лекарственных препаратов, шейные внутрикожные блокады, которые ускоряют процесс восстановления голоса. В среднетяжелых и тяжелых случаях назначается инфузионная терапия противовоспалительных препаратов (капельницы).
При хронической форме заболевания от пациента требуется соблюдать голосовой режим и ограничить воздействие следующих факторов:
- Алкоголь, курение, употребление острой, пряной, раздражающей слизистую оболочку, пищи.
- Лечение сопутствующей патологии, которая может быть причиной развития ларингита (ГЭРБ — гастро-эзофагиально рефлюксная болезнь).
В стадии обострения хронического ларингита лечение проводится по принципам лечения острого процесса.
Лечение ларингита в хронической форме трудоемкий и длительный процесс. В некоторых случаях показано хирургическое вмешательство. Параллельно проводят лечение всех очагов хронической инфекции верхних дыхательных путей и полости рта и, если необходимо проводят мероприятия по восстановлению носового дыхания, если оно нарушено.
Профилактика ларингита

Лучшей профилактикой ларингита будет своевременное лечение сопутствующей патологии и повышение резистентности, сопротивляемости организма к вирусно-бактериальным инфекциям, отказ от курения и исключение профессиональных вредностей. Также хорошей профилактикой будет и своевременное лечение острой формы до перехода ее в хроническую.
Стоит отметить, что представители профессий, связанных с речевым напряжением, а это педагоги, лекторы, певцы, должны быть предельно внимательны после перенесенного заболевания. Для них важно соблюдать голосовой режим, пользоваться специальными медикаментами, уменьшающими дискомфорт в горле и гортани.
О методах лечения ларингита смотрите здесь.


 Причины осиплости у взрослых
Причины осиплости у взрослых