Заболевания сопровождающиеся повышением соли в моче детей
Питание при фосфатурии
 Фосфатурия — это повышенное выделение фосфатов с мочой. Нерастворимые соли — фосфат кальция (апатиты) и магния (струвиты) выпадают в осадок при сдвиге кислотности мочи в щелочную сторону (рН мочи выше 7.0).
Фосфатурия — это повышенное выделение фосфатов с мочой. Нерастворимые соли — фосфат кальция (апатиты) и магния (струвиты) выпадают в осадок при сдвиге кислотности мочи в щелочную сторону (рН мочи выше 7.0).
Выделяют первичную и вторичную фосфатурию.
Первичная фосфатурия возникает в результате нарушения обмена фосфора и кальция (гиперпаратиреоз, гипервитаминоз витамина Д), возможна при туберкулезе, вегетативной дисфункции, хронических стрессах, неврозах, эпилепсии.
Вторичная фосфатурия возникает при воспалительных заболеваниях мочевыводящих путей (например, пиелонефрит, цистит, простатит), часто с участием бактерий, вырабатывающих фермент уреазу, повышая при этом рН мочи. Возможно повышение выделения фосфатов в моче при хронических заболеваниях легких из-за повышения углекислого газа в крови (например, при бронхоэктатической болезни), а также при нарушениях работы желудочно-кишечного тракта, например при повышенной продукции соляной кислоты, диспепсии с рвотой; при сахарном диабете. У детей фосфатурия может возникать на фоне заболевания ОРВИ.
Цели диетотерапии при фосфатурии:
- понижение рН мочи (повышение кислотности мочи)
- нормализация обмена фосфора и кальция
- понижение продукции в желудке соляной кислоты
- понижение возбудимости нервной системы.
Первое необходимое условие — увеличение количества жидкости. Особенно перед сном, так как в ночное время моча имеет наибольшую концентрацию.
Жидкость увеличивается за счет чистой воды или минеральной воды, повышающей кислотность мочи (например, «Трускавецкая», «Доломитная», «Нарзан», «Арзни», «Саирме», «Дарасун», «Дзау-саур»). Можно добавлять напитки, подкисляющие мочу (клюквенный морс, брусничный морс, яблочный и виноградный сок из кислых сортов), но в небольших количествах, иначе будет повышаться выделение кальция.
Количество жидкости должно составлять около 2-3 л в сутки. Но не менее 30 мл на 1 кг веса при массе тела выше 80 кг. Очень много жидкости длительно пить также не следует, так как при усилении мочевыделения рН мочи сдвигается в щелочную сторону.
Для повышения кислотности мочи необходимо, чтобы количество «кислых» продуктов преобладало над «щелочными».
К «щелочным» продуктам относят: молоко, творог, арбузы, яблоки, лук, рис нешлифованный, масло сливочное, груши, персики, абрикосы, капусту.
Основа питания — «кислые» продукты, они способствуют повышению кислотности мочи: мясо, крупы, арахис, томаты, изюм, сыр твердый, шпинат, листовой салат, морковь, лимоны, апельсины, огурцы. Рекомендовано ежедневное употребление 1-2 яиц, что также способствует повышению кислотности мочи. Рекомендовано блюда из тыквы, кислые яблоки, брусника.
Ограничиваются продукты с большим содержанием фосфора: бобовые, кукуруза, рыба, молочные продукты, сухофрукты, чеснок, говяжья печень.
Учитывая тот факт, что дисфункция нервной системы рассматривается как одна из возможных причин возникновения нарушения обмена фосфора и развитии фосфатурии, поэтому в комплексном лечебном питании данного заболевания понижаем количество продуктов, стимулирующих нервную систему: кофе, зеленый чай, острый перец, шоколад, какао.
Одной из причин повышения продукции соляной кислоты может быть излишняя парасимпатическая активность в составе вегетативной дисфункции нервной системы, а это в свою очередь приводит к недостаточности кислых валентностей и, возможно, ощелачиванию мочи, а также к повышенному всасыванию кальция в кишечнике и усиленному выведению его почками. В связи с этим уменьшаем употребление продуктов, стимулирующих секрецию соляной кислоты: острые пряности, бульоны, кофе, спиртные напитки, сладости, сдобу, газированные напитки (квас и прочие).
Ограничиваем количество соли, поскольку ее избыток способствует выведению кальция и повышению уровня фосфора.
Добавляют травяные чаи из листьев брусники, толокнянки, золототысячника, хвоща полевого, корня лопуха, фиалки трехцветной, одуванчика марены, любистка, птичьего горца — они стимулируют выведение фосфатов.
При такой ограничительной диете организм не полностью будет обеспечиваться кальцием и витамином С, поэтому желательно периодически (несколько раз в неделю) добавлять молочные продукты и фрукты в умеренных количествах. С этой же целью можно принимать поливитаминные комплексы, но без витамина Д.
Примерное однодневное меню при фосфатурии:
Завтрак: Омлет из 1-2 яиц и небольшого количества молока, томаты. Брусничный морс.
2-й завтрак: Тыквенный фреш. Булочка.
Обед: Морковный суп-пюре. Макароны из твердых сортов. Свиные медальоны. Салат из помидоров и шпината, зелени с растительным маслом. Травяной чай.
Полудник: запеченное яблоко (кислых сортов).
Ужин: Плов. Салат из огурцов с зеленью и растительным маслом. травяной чай.
Питайтесь правильно и будьте здоровы!
Оксалаты
Описание
Исследование уровня экскреции оксалатов с мочой применяется для выявления дисметаболических нефропатий и риска образования почечных камней.
Оксалаты — соли и эфиры щавелевой кислоты. Оксалаты попадают в организм экзогенно с пищей или производятся эндогенно (конечные продукты метаболизма, образующиеся преимущественно при распаде глиоксилата и глицина). Только 10−15% от общего количества экскретирующихся с мочой оксалатов происходит непосредственно из оксалатов, поступающих с пищей. Оксалаты содержатся в щавеле, петрушке, шпинате, ревене, фасоли, черном перце, шоколаде, большинстве орехов, различных ягодах и пр. Оксалаты полностью фильтруются в клубочках, затем реабсорбируются и секретируются в канальцах. Двухвалентные катионы, соединяясь с оксалатами, образуют малорастворимые соли. Повышенное содержание оксалатов в моче даже в большей степени, чем содержание кальция, провоцирует образование кальций-оксалатов, наиболее распространенного вида почечных камней (считается, что 80% почечных камней образуется из оксалата кальция). Высокое содержание оксалатов в пище снижает степень всасывания кальция в кишечнике. Всасывание оксалатов, поступающих с пищей, увеличивается при снижении в кишечнике уровня доступного кальция.
Оксалаты в небольшом количестве содержатся в моче у каждого человека. Образование излишка оксалатов зависит от нашего питания. Патологические процессы в кишечнике также приводят к снижению доступности кальция и в результате чего образуются малорастворимые соли. Появление увеличение выделения оксалатов с мочой называется гипероксалурия.
Редкое наследственное заболевание обмена веществ, которое сопровождается накоплением в организме большого количества оксалатов — это первичная гипероксалурия. Она проявляется изолированным мочевым синдромом, гематурией разной степени выраженности, небольшой протеинурей и/или лейкоцитурией абактериального характера. В большинстве случаев первые неспецифические почечные симптомы в случае развития первого типа первичной гипероксалурии появляются в детском возрасте.
При диете с избытком богатых оксалатами продуктов повышение экскреции оксалатов может достигать 61,4 мг/сутки (700 мкмоль/сутки). У пациентов с первичной гипероксалурией выделение оксалатов может достигать 263 мг/сутки (3000 мкмоль/сутки).
Снижение выделения оксалатов с мочой может быть ассоциировано с гиперглицинемией и гиперглицинурией.
Показания:
- диабет;
- воспалительные процессы в кишечнике;
- цирроз печени;
- саркоидоз.
Подготовка
Утром опорожнить мочевой пузырь (эта порция мочи выливается в унитаз). Зафиксировать время мочеиспускания, например: «8:00».
Следующие 24 часа собрать всю выделенную мочу в сухую чистую ёмкость вместимостью 2–3 литра.
После завершения сбора мочи содержимое ёмкости нужно точно измерить. На контейнере нужно указать суточный объём мочи (диурез) в миллилитрах. Например: «Диурез: 1250 мл».
Мочу обязательно тщательно перемешать и сразу же отлить 50–60 мл в стерильный контейнер с крышкой. Всю мочу, собранную за сутки, приносить не надо.
В течение всего времени сбора и до отправки биоматериал должен храниться в холодильнике при 2–8°С. Материал должен быть доставлен в медицинский офис в день окончания сбора.
За день до исследования и в день сдачи биоматериала исключить приём диуретиков (мочегонных средств).
За день до исследования и в день сдачи биоматериала избегать эмоциональных стрессов, физических нагрузок (спортивные тренировки), исключить приём алкоголя.
За двое суток до начала сбора мочи воздержаться от приёма аскорбиновой кислоты (витамин C).
Интерпретация результатов
Единицы измерения — мкмоль/сутки
Альтернативные единицы — ммоль/сутки, мг/сутки
Перевод единиц:
мкмоль/сут х 0,001 =>ммоль/сут
мкмоль/сутки х 0,09 =>мг/сутки
Комплексная оценка риска камнеобразования — литогенные субстанции мочи
Образованию камней в почках предшествует нарушение обмена литогенных веществ. В ходе данного исследования определяются литогенные факторы камнеобразования.
- Креатинин
- Магний
- Соотношение магний/креатинин
- Мочевая кислота
- Соотношение мочевая кислота/креатинин
- Оксалаты
- Соотношение оксалат/креатинин
- Фосфор
- Соотношение фосфор/креатинин
- Кальций
- Соотношение кальций/креатинин
Какой биоматериал можно использовать для исследования?
Первую порцию утренней мочи, суточную мочу.
Как правильно подготовиться к исследованию?
- Исключить из рациона алкоголь в течение 24 часов до исследования.
- Полностью исключить (по согласованию с врачом) прием лекарственных препаратов в течение 24 часов перед исследованием.
- Исключить физическое и эмоциональное перенапряжение во время сбора суточной мочи (в течение суток).
Общая информация об исследовании
Уролитиаз — полиэтиологическое заболевание, манифестирующее при наличии врождённых и приобретенных факторов или сочетанного воздействия экзогенных литогенных воздействий на фоне существующих субклинических эндогенных нарушений. При этом те или иные причины могут присоединяться и исчезать на всех этапах течения болезни. Моча по сути — сложный раствор различных веществ минерального и органического обмена. Составные ее части находятся в растворенном виде. При нарушении функции почек изменяется устойчивость мочевых растворов. К веществам, содержащимся в моче и играющим важную роль в камнеобразовании, относятся следующие:
1) Пролитогенные: кальций, оксалаты, фосфаты, мочевая кислота, цистин, ксантин и т.д.
2) Антилитогенные: цитрат, магний, цинк, сульфаты, фториды, некоторые белки с N-концевой последовательностью аминокислот и высоким содержанием остатков кислых аминокислот.
Нарушение обмена литогенных веществ предшествует образованию камней. В ходе данного исследования определяются литогенные факторы камнеобразования. Под воздействием различного сочетания экзогенных, эндогенных генетических и приобретенных местных и общих факторов возникают метаболические нарушения, сопровождаемые повышением концентрации литогенных веществ (кальция, фосфатов, щавелевой и мочевой кислот, цистина, белковых компонентов и других веществ) в сыворотке крови, которое приводит к повышению выделения их почками, что отражается при анализе мочи.
Более 80 % мочевых камней содержат в своем составе кальций и образуются вследствие повышения его уровня в моче.
Регуляция метаболизма фосфора в организме осуществляется теми же гормональными факторами, что и обмен кальция: паратгормон, кальцитонин и витамин D. Фильтрации в клубочках подвергается от 3 до 20 % фосфатов. До 80 % профильтровавшегося фосфата реабсорбируется эпителием проксимальных отделов почечных канальцев. На эти процессы влияет целый ряд факторов, приводящих к гиперфосфатурии: перегрузка организма фосфатами с пищей, гиперпаратиреоз, гипергидратация организма, гиперкальциемия, нарушение кислотно-щелочного равновесия (алкалоз), инфекция мочевого тракта (протей, синегнойная палочка и др.), семейная предрасположенность (доминантный признак, сцепленный с X-хромосомой).
Магний называют «естественным физиологическим блокатором кальция», так как он способствует снижению концентрации кальция. Ион магния является активатором многих ферментов, оказывает влияние на выделение щавелевой кислоты и повышает растворимость фосфата кальция. Считается, что нефролитиаз сопровождается гипомагниурией и встречается примерно у 30-50 % больных мочекаменной болезнью. Магний также регулирует стабильность мочи от пересыщенного раствора и препятствует кристаллизации.
Мочевая кислота является продуктом метаболизма пуриновых оснований в организме человека. Реакция мочи является одним из наиболее существенных факторов в патогенезе образования камней из мочевой кислоты. Мочевая кислота в недиссоциированной форме относительно нерастворима, но в диссоциированной форме растворимость ее резко возрастает. Это означает, что при слабокислой или нейтральной реакции мочи мочевая кислота даже при высокой концентрации не выпадает в осадок и находится в ионизированном (растворенном) состоянии. При снижении рН мочи растворимость мочевой кислоты резко падает, так как большая часть ее переходит в неионизированную форму, которая плохо растворима и легко выпадает в кристаллический осадок.
При скрининговом обследовании для выявления гиперкальциурии информативно сравнение соотношения содержания кальция и креатинина в моче. Если расчетное соотношение выше нормы, показано повторное исследование. У новорождённых и грудных детей экскреция кальция повышена, а экскреция креатинина ниже, чем у детей более старшего возраста. Если при динамическом наблюдении соотношения нормальны, дополнительного обследования по поводу гиперкальциурии не требуется. Однако если это соотношение остается повышенным, следует провести сбор суточной мочи и рассчитать экскрецию кальция.
Данное комплексное исследование является неинвазивным скрининговым тестом и особенно актуально в педиатрической практике. Осуществляется количественное определение соотношения концентрации литогенных веществ к концентрации креатинина; а также оценка активности литогенеза.
Когда назначается исследование?
- При комплексной оценке риска почечного камнеобразования;
- при комплексной оценке риска образования мочевых камней;
- при наличии факторов, предрасполагающих к развитию уролитиаза: врождённые и приобретенные заболевания, приводящие к нарушениям метаболизма, наследственная предрасположенность, инфекции;
- при несбалансированной диете, дегидратации, индивидуальных анатомических особенностях;
- при дисметаболических нефропатиях у детей;
- при наследственной патологии обмена глиоксиловой кислоты (мочевой синдром с оксалатно-кальциевой и/или фосфатно-кальциевой кристаллурией, гематурия, протеинурия и/или лейкоцитурия абактериального характера);
- при контроле терапии нефролитиаза;
- при оценке риска камнеобразования в тех случаях, когда сбор суточной мочи представляется затруднительным, например в педиатрической практике.
Что означают результаты?
Компонент
Референсные значения
Биоматериал «Первая порция утренней мочи»
Мочекаменная болезнь
Давать понятие читателю о мочекаменной болезни я думаю не имеет смысла: каждый взрослый человек осведомлен о возможности образования камня в почке. Уже в школе мы узнаем, что в солевом растворе может происходить кристаллизация солей. Поэтому сразу обратимся к различным аспектам проблемы мочекаменной болезни.
Мочекаменную болезнь называют «болезнью цивилизации». За последние 12 лет заболеваемость мочекаменной болезнью выросла в 1,5 раза. Ею страдает один человек из ста. Несмотря на успехи в хирургических методах лечении камней в почках, консервативное лечение этой болезни и в настоящее время нельзя назвать успешным: многим пациентам приходится переносить повторные почечные колики и хирургические операции по поводу рецидива камней.
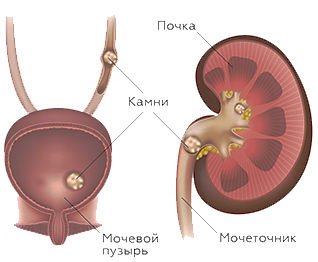
Почки являются органом, выводящим соли и шлаки из организма. Моча – солевой раствор, и чудо не то, что соли в ней кристаллизуются, а удивляешься тому, как природа устроила так, что у здорового человека они покидают организм в растворенном виде. Для этого в почке работает особый механизм протекторов камнеобразования. Моча – коллоидный раствор. В ней присутствуют высокомолекулярные соединения – гликопротеиды, которые соединяясь с солями, удерживают их в растворенном состоянии, препятствуя кристаллизации. При нарушении функции гликопротеидов возможна кристаллизация солей в моче – образование камня. В здоровой почке камней не образуется. Первый кристалл как основа будущего камня формируется на уровне самого маленького функционального образования почки – нефрона. В большинстве случаев нарушению функции протекторов камнеобразования способствует закисление мочи (это справедливо для 90% камней).
Основные камни, образующиеся в почках, это: ураты (соли мочевой кислоты) 10-15%, оксалаты (кальциевые соли оксалатов) 50-70 %, струвиты (кальций фосфатные камни) 10%, и редкие виды камней (цистиновые и др.). Часто камень состоит из нескольких солей, и тогда о природе камня говорят по преобладающей в составе соли. Почти все камни являются солями кальция, однако у 70% пациентов с кальциевыми солями не находят повышенного выделения кальция с мочой.
Более 200 патологических состояний могут приводить к камнеобразованию в почках. Но мы все-таки можем выделить какие-то общие механизмы образования камней мочевой системы.
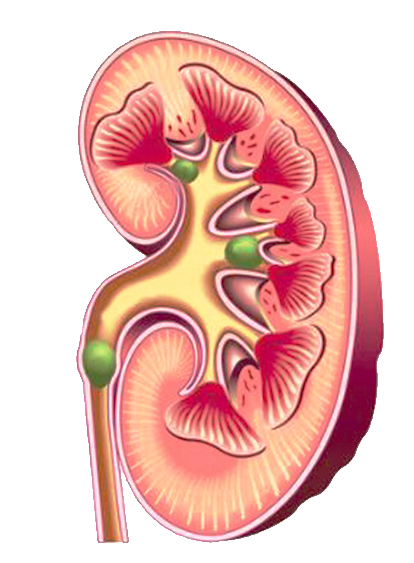
Причины образования оксалатных камней:
- избыток оксалатов в рационе или врожденное нарушение фермента, участвующего в обмене оксалатов;
- диета с пониженным содержанием кальция;
- гипервитаминоз витамина «С»;
- гиповитаминоз витамина «В6»;
- дисбактериоз кишечника с угнетением роста Oxalobacter formigenes и молочнокислой флоры;
- желчнокаменная болезнь;
- недостаток магния в рационе;
- панкреатит;
- энтероколит.
Причины образования мочекислых камней:
- нарушения обмена мочевой кислоты – подагра;
- метаболический синдром (абдоминальное ожирение, инсулинорезистентность, гиперинсулинемия);
- избыток в рационе продуктов, богатых пуринами (мясо, субпродукты, белковая пища);
- общее ожирение.
Причины образования струвитных камней:
- инфекции мочевыводящих путей.
Общим причинным фактором камнеобразования является недостаточный объем потребляемой жидкости, что приводит к повышению концентрации в моче солей и других камнеобразующих веществ, а это увеличивает риск кристаллизации.
При метаболическом синдроме и сахарном диабете камни в почках обнаруживаются в три раза чаще, чем в популяции в целом. В основном это мочекислые камни. Существует теория об общих механизмах развития этих патологических состояний. Причем, при обнаружении мочекислых камней в почке, в течение пятнадцати лет можно прогнозировать развитие сердечно-сосудистой патологии (инфаркт, инсульт), а меры, применяемые для предотвращения камнеобразования, снижают риск сердечно-сосудистых заболеваний.
При значительном ожирении риск образования камней увеличивается в 4 раза.
Несмотря на то, что большинство камней – соли кальция, уменьшение потребления кальция увеличивает риск камнеобразования, так как при этом кальций начинает вымываться из костей и концентрация его в крови растет. Для оксалатных камней достаточное потребление кальция снижает риск камнеобразования в почках еще и потому, что кальций связывается в кишечнике с оксалатами с образованием нерастворимой соли, которая выводится с калом.
Избыточное потребление поваренной соли увеличивает риск камнеобразования, так как выделение кальция с мочой напрямую связано с выделением натрия, и при выведении избытка натрия с мочой повышается количество кальция в моче, что увеличивает риск образования кальцинатов.
Общим причинным фактором камнеобразования в мочевыводящих путях следует считать нарушение пассажа (прохождения) мочи по мочевому тракту – застой мочи. Нарушение пассажа мочи может возникать при доброкачественной гиперплазии простаты, опущении гениталий и мочевого пузыря у женщин, кистах почечного синуса, уретероцеле (грыжа мочеточника) и другой патологии мочеполовой системы. В застойной моче повышается концентрация солей и создаются условия для размножения микробов.
Определить природу камня с уверенностью можно только при его извлечении во время операции или самостоятельном отхождении после перенесенной почечной колики. Наиболее точно это делается при спектрографическом исследовании камня. Менее точная диагностика по микроскопированию его структуры и внешнему виду: уратные камни желто-коричневого цвета, твердые, оксалатные камни серые или черные «ежики», очень твердые, их поверхность покрыта острыми щипиками, травмирующими мочевыводящие пути и вызывающие кровоточивость, струвитные камни ( фосфаты ) белые гладкие, легко крошащиеся, их присутствие может делать мочу мутно-белой, в моче их кристаллы имеют вид характерных «гробиков».
Не имея камня в наличии, можно предположительно определить его структуру, сделав соответствующие исследования. А именно: биохимический анализ крови и суточной мочи на анализ камнеобразующих веществ, мониторинг кислотности мочи, оценка стереотипа питания. Такая диагностика будет верна в 80% случаев. Помогает также определение плотности камня на компьютерном томографе: при высокой плотности камня следует ожидать, что это кальциевый камень, при низкой – уратный. Однако у 30% пациентов мочекаменной болезнью не находят никаких нарушений, способствующих камнеобразованию.
Сложность выработки адекватного лечения и рекомендаций по питанию заключается еще и в том, что камень может иметь слоистую природу: на изначально уратный камень при защелачивании мочи начинает кристаллизоваться фосфат кальция, или при изменении характера питания, соли оксалатов.
Из сказанного становится понятным, насколько сложным является диагностика и лечение мочекаменной болезни.
Кому следует обследоваться с целью выявления камней в почках:
лицам, имеющим мочекаменную болезнь у кровных родственников;
лицам с избыточной массой тела;
больным диабетом второго типа;
пациентам с инфекциями мочевыводящих путей;
пациентам с сердечно-сосудистой патологией (стенокардия, инфаркт, инсульт, гипертония);
пациентам с эректильной дисфункцией;
пациентам, испытывающим определенные симптомы: боль в пояснице, нарушения мочеиспускания, изменения характера мочи (изменение цветности, появление примесей, помутнение).
При выявлении камней тактику ведения должен определить врач-уролог.
Уратный камень можно растворить с помощью лекарств.
Кальциевые камни не растворяются. Бессимптомный кальциевый камень до 1 см можно наблюдать, проводя исследования УЗИ и контроль мочи. Камень до 6 мм может отойти через мочеточник и мочевой пузырь наружу самостоятельно в результате камнеизгоняющей терапии.
Хирургическому лечению обычно подвергаются симптомные камни, проявляющие себя болью, инфекцией, обструкцией (закупоркой) мочевыводящих путей, активным ростом, значительной гематурией (появление эритроцитов в моче).
Хирургические методы лечения мочекаменной болезни в последние годы значительно совершенствовались. В большинстве случаев применяются щадящие методики без большого разреза: дистанционная литотрипсия (дробление камня через покровы тела), уретерореноскопия (эндоскопическая методика с доступом через мочеточник), перкутанная нефролитотомия (эндоскопический доступ к почке с маленьким разрезом на коже). Открытые операции на почке проводят при очень больших камнях и в ряде других случаев по специальным показаниям.
При самостоятельном отхождении камня пациенту следует его сохранить, чтобы в дальнейшем определить его природу и совместно с урологом выработать тактику профилактики нового камнеобразования.
Конкретные диетические и поведенческие рекомендации должен дать врач уролог после детального обследования.

Общими гигиеническими рекомендациями по профилактике камнеобразования в почках могут быть следующие правила:
-достаточный питьевой режим с ориентацией на объем выделяемой мочи (в жаркое время объем выпитой воды должен быть увеличен, при употреблении сочных фруктов – арбуз, уменьшен). Мочи в сутки должно выделяться 2,0 – 2,5 л., и она не должна быть концентрированной, темной, а иметь соломенно-желтый цвет.
-преобладание в рационе овощей и фруктов в ущерб белковой пище;
-лечение болезней желудочно-кишечного тракта;
-нормализация микрофлоры кишечника (прием препаратов на основе лактобацилл);
Соли в моче. Норма и патология

Как реагировать, если у ребенка в моче повышен уровень солей? Во-первых, обратиться за консультацией к педиатру. Во-вторых, не паниковать. Потому что если те или иные соли появились в моче однократно, а других симптомов не отмечается, то стоит наладить питьевой режим ребенка и через некоторое время пересдать анализ.
Как наладить питьевой режим? Конечно, заставлять ребенка пить воду насильно не нужно. При жажде он сам попросит пить. Но стоит учитывать, что малыш может заиграться и забыть. Поэтому стоит периодически предлагать ему попить. Обращайте внимание на то, какую именно воду пьет ребенок, на ее состав.
Если же те или иные соли в моче появляются регулярно и в большом количестве, то в этом случае можно говорить о дисметаболической нефропатии. Иногда данное заболевание приводит в более старшем возрасте к мочекаменной болезни, а также к воспалительным заболеваниям в почках. Ситуация требует более тщательного внимания, выявления причин и, по возможности, их устранения.
Причины появления солей в моче:
- климатические (сухой и жаркий климат);
- особенности состава питьевой воды (высокая жесткость);
- повышенный уровень солнечной радиации;
- содержание микро- и макроэлементов во внешней среде (недостаток магния, йода, избыток кальция);
- несбалансированное питание (дефицит витаминов А, В6, РР, гипервитаминоз D, избыточное употребление некоторых продуктов, недостаточное употребление продуктов, содержащих ненасыщенные жирные кислоты, к примеру Омегу-3);
- нарушения питьевого режима;
- прием лекарств (например, сульфаниламидов, диуретиков, цитостатиков);
- воспалительные заболевания почек;
- наследственная предрасположенность.
Симптомы при солях в моче (кристалурии):
- боль в животе во время мочеиспускания;
- видимый осадок в моче, налет на горшке (который может плохо смываться);
- раздражение, покраснение и зуд в области наружных половых органов.
Для ребенка с дисметаболической нефропатией важен питьевой режим. Родители задаются вопросом, сколько же нужно пить? Мы подготовили для вас таблицу, в которой указаны нормы суточной потребности детей в воде.

Какие продукты провоцируют избыточное образование мочевых солей?
- крепкий чай;
- копчености;
- субпродукты;
- острый сыр;
- рыбные консервы;
- жирные сорта мяса
- все продукты с высоким содержанием щавелевых кислот (шпинат, инжир, какао, шоколад, щавель, ревень, портулак);
- алкоголь;
- хлебобулочные изделия.
Не стоит полностью отказываться от вышеперечисленных продуктов, просто ограничьте их количество!
Виды мочевых солей:
Оксалаты. Чаще всего встречаются в моче ребенка. Могут быть вызваны заболеваниями мочевыделительной системы, различными воспалениями, язвой желудка, отравлениями, а также переизбытком в рационе витамина С (цитрусовые, шоколад, щавель и т.д.) и недостатком прочих витаминов (Е, А, группы В).
Ураты. Внешне эти соли выглядят как осадок в моче темно-красного оттенка. Причиной повышенного содержания уратов в моче ребенка является неправильное питание – большое количество мяса, рыбных продуктов, бобовых, шоколада, а также недостаток жидкости в организме. Иногда наличие уратов свидетельствует о некоторых заболеваниях крови.
Фосфаты. Могут быть обнаружены в моче и при отсутствии заболеваний, например при переедании. При этом происходит нарушение уровня рН, кислотность мочи снижается, а содержание фосфатов растет. На количество этих солей влияет и рацион: обилие продуктов, богатых фосфором, злоупотребление щелочной минеральной водой.
Какой диеты придерживаться?
В зависимости от вида солей, преобладающих в осадке мочи, есть свои особенности в диете. Например, при фосфатурии не стоит налегать на молочные продукты, а вот при оксалатах и уратах продукты, содержащие кальций, наоборот, рекомендованы, особенно в первой половине дня.
Также стоит отметить, что в рационе питания должны присутствовать в достаточном количестве полиненасыщенные жирные кислоты, витамины В1, В6 и магний.
Ураты в моче (уратурия)
Перечень запрещенных продуктов:
- все субпродукты (почки, печень, мозги, сердце, желудочки и пр.), а также мясо молодняка (телятина, ягнятина, цыплята, поросята и т.д.) и рыба;
- мясные, грибные и рыбные наваристые бульоны (так как часть пуриновых оснований при варке переходит в бульон);
- жареная, копченая и соленая пища (колбасы, сосиски, соленые сыры);
- животные жиры (сало);
- овощи и фрукты с высоким содержанием органических кислот: щавель, листовой салат, шпинат, петрушка, зеленый лук, смородина, кислые яблоки и т.д.;
- сладости, шоколад, а также кофе и какао;
- алкогольные и слабоалкогольные напитки;
- бобовые;
- сдобные изделия (пирожки, булочки и т.д.).
Перечень разрешенных продуктов:
- молоко и продукты на его основе (творог, несоленый сыр, сметана и пр.);
- сладкие фрукты и ягоды (малина, земляника, клубника и т.д.);
- овощи и вегетарианские супы с ними: цветная капуста, картофель, кабачки, патиссоны, тыква, перец, морковь, огурцы;
- подсушенный черный и белый хлеб (вчерашней выпечки);
- количество соли уменьшают до шести-восьми граммов в день, а количество выпитой жидкости (при отсутствии противопоказаний) увеличивают до двух-трех литров.
Оксалаты в моче
Перечень строго запрещенных продуктов:
- продукты с высоким содержанием щавелевых кислот (шпинат, инжир, какао, шоколад, щавель, ревень, портулак);
- блюда с наличием жира, а также копченые, маринованные, острые, соленые и пряные продукты;
- сильно наваристые и жирные бульоны из птицы, рыбы и мяса;
- продукты, содержащие желатин (заливное, желе, студень, мармелад).
Перечень продуктов, количество которых необходимо ограничить:
- Овощи: помидоры, морковь, лук, свекла, зеленая фасоль, бобы.
- Мясо: говядина, курица, заливное, печень, треска. Прием мяса рекомендован только в первой половине дня, так как избыток животного белка окисляет мочу и способствует кристаллизации.
- Ягоды: черная смородина, черника, земляника, крыжовник.
- Сливочное масло.
- Кукуруза, бобы.
Перечень рекомендованных продуктов:
- фрукты, которые помогают выведению оксалатов из организма (груша, айва, кизил, яблоко, слива, виноград, бананы, абрикосы);
- продукты с высоким содержанием витамина В6 (гречка, ячневая крупа, перловка, пшено, пшеничный хлеб, печень);
- продукты с большим содержанием магния (отруби пшеницы, урюк, морская капуста, пшено, чернослив, овсянка);
- продукты с богатым содержание пектинов и клетчатки, огурцы, горох, капуста, бахчевые;
- кальций в диете не должен быть ограничен, но употреблять молочные продукты лучше в первой половине дня.
Фосфатурия
- приготовленные сладости (торты, шоколад, мармелад и прочее);
- жирное мясо и рыба, сало;
- острые закуски, соленья, студни;
- все без исключения молочные продукты.
Перечень продуктов, количество которых необходимо ограничить:
- овощи: тыква, бобовые, брюссельская капуста;
- ягоды: красная смородина, брусника;
- крупы: гречка, овес, кукуруза.
Перечень рекомендованных продуктов:
Суточная моча на соли: оксалаты, мочевая кислота, фосфор
- Описание
- Подготовка
- Интерпретация результатов
Оксалаты. Исследование уровня экскреции оксалатов с мочой применяется для выявления дисметаболических нефропатий и риска образования почечных камней. Оксалаты – соли и эфиры щавелевой кислоты. Оксалаты попадают в организм экзогенно с пищей или производятся эндогенно (конечные продукты метаболизма, образующиеся преимущественно при распаде глиоксилата и глицина). Только 10−15% от общего количества экскретирующихся с мочой оксалатов происходит непосредственно из оксалатов, поступающих с пищей. Оксалаты содержатся в щавеле, петрушке, шпинате, ревене, фасоли, черном перце, шоколаде, большинстве орехов, различных ягодах и пр. Оксалаты полностью фильтруются в клубочках, затем реабсорбируются и секретируются в канальцах.
Повышенное содержание оксалатов в моче даже в большей степени, чем содержание кальция, провоцирует образование кальций-оксалатов, наиболее распространенного вида почечных камней (считается, что 80% почечных камней образуется из оксалата кальция). Высокое содержание оксалатов в пище снижает степень всасывания кальция в кишечнике. Всасывание оксалатов, поступающих с пищей, увеличивается при снижении в кишечнике уровня доступного кальция. Гипероксалурия (увеличение выделения оксалатов с мочой) может наблюдаться при повышенном поступлении оксалатов из кишечника вследствие их высокого содержания в пище, либо вследствие патологических процессов в кишечнике, которые приводят к снижению доступности кальция и тем самым к снижению перехода оксалатов в малорастворимые формы. К таким процессам относятся воспалительные заболевания кишечника, связанные с тяжелой мальабсорбцией и стеатореей, нарушение оттока желчи, недостаточность функций поджелудочной железы, некоторые кишечные инфекции и пр.
Встречается также первичная гипероксалурия – наследственная патология обмена глиоксиловой кислоты, при которой клинические проявления (мочевой синдром с оксалатно-кальциевой и/или фосфатно-кальциевой кристаллурией, гематурией различной степени выраженности, небольшая протеинурия и/или лейкоцитурия абактериального характера) обычно проявляются уже в раннем возрасте. Характеризуется прогрессивным течением. При диете с избытком богатых оксалатами продуктов повышение экскреции оксалатов может достигать 61,4 мг/сутки (700 мкмоль/сутки). У пациентов с первичной гипероксалурией выделение оксалатов может достигать 263 мг/сутки (3000 мкмоль/сутки).
Снижение выделения оксалатов с мочой может быть ассоциировано с гиперглицинемией и гиперглицинурией.
Мочевая кислота. Мочевая кислота в моче – это профильтрованная через почки мочевая кислота крови. Мочевая кислота образуется в результате обновления клеток, а также поступает в организм с продуктами питания. Большая ее часть выходит из организма с мочой, меньшая – со стулом. При чрезмерном образовании мочевой кислоты ее концентрация в моче может значительно возрастать, а при неспособности почек в нормальных объемах фильтровать кровь – понижаться.
Стабильно высокий уровень мочевой кислоты бывает причиной образования кристаллов мочевой кислоты в суставной полости. Это болезненное патологическое состояние называется подагрой. Если ее не лечить, кристаллы мочевой кислоты внутри суставов и в прилежащих тканях могут образовать депозиты, выступающие на поверхности тела в виде твердых бугорков.
Постоянно высокий уровень мочевой кислоты в моче может вести к образованию камней.
Мочевая кислота, находящаяся в растворенном состоянии в крови, доставляется к почкам, где после фильтрации выделяется с мочой. Если организм в течение долгого времени производит слишком много мочевой кислоты или недостаточно хорошо выводит ее, у человека возникают проблемы при мочеиспускании, лихорадка, озноб, утомляемость, боль в суставах.
Состояние, при котором уровень мочевой кислоты в моче повышен, называется гиперурикозурией. При этом могут формироваться почечные камни, блокирующие нормальный ток мочи в почечных канальцах, мочеточнике и мочевом пузыре. Содержание мочевой кислоты в моче тесно связано с диетой (соотношение в пище пуринов, углеводов и жиров), функционированием почек, характером обмена нуклеотидов, лекарственной терапии и др.
Для чего используется исследование?
1. Для оценки метаболизма мочевой кислоты.
2. Для выявления нарушений, влияющих на производство мочевой кислоты.
3. Чтобы определить степень тяжести поражения почек.
Когда назначается исследование?
1. При необходимости выяснить причину образования камней в почках.
2. При диагностике и контроле за состоянием больных подагрой.
3. При диагностике эндокринных заболеваний.
4. При болезнях крови.
5. При интоксикации свинцом.
6. При подозрении на дефицит в пище фолиевой кислоты.
Фосфор неорганический. Фосфор – это микроэлемент, входящий в состав высокоэнергетических молекул, белков мембран клеток, нуклеиновых кислот, костного матрикса и других соединений, степень экскреции которого с мочой определяется для диагностики заболеваний паращитовидных желез, скелета, почек и некоторых других органов и для контроля за их лечением. Фосфор – это один из основных микроэлементов организма, входящий в состав высокоэнергетических молекул (АТФ, креатинфосфата), белков мембран клеток (фосфолипидов, специфических рецепторов), нуклеиновых кислот (ДНК, РНК), гидроксиапатита кальция костной ткани и других органических и неорганических соединений. Кроме того, соединения фосфорной кислоты участвуют в поддержании кислотно-основного состояния организма.
Регуляция уровня фосфора представляет собой сложную систему взаимодействий паратиреоидного гормона и витамина D, обеспечивающих его всасывание в кишке, мобилизацию из костной ткани и реабсорбцию в почках. Заболевания паращитовидных желез, костной ткани и почек сопровождаются нарушением обмена фосфора, поэтому их диагностика включает в себя исследование его метаболизма. Степень потери этого элемента организмом оценивают с помощью анализа суточной мочи. Исследуют суточную, а не разовую порцию мочи. Это связано с тем, что концентрация фосфора в норме меняется в течение суток в широких пределах (до 50 %). Кроме того, она зависит от питания: высокое содержание углеводов приводит к перераспределению фосфора внутрь клеток и снижению его концентрации в плазме и моче. Анализ на фосфор в моче выполняют при дифференциальной диагностике гипофосфатемии. При этом повышенная экскреция фосфора указывает на почечные причины заболевания и исключает алиментарную недостаточность этого микроэлемента и перераспределение фосфора в тканях. В норме проксимальные почечные канальцы обеспечивают практически полную реабсорбцию фосфора. Потеря фосфора с мочой (фосфатурия) развивается, когда почки перестают выполнять эту функцию. Чаще всего причиной этого является воздействие на почечные канальцы избыточного количества паратиреоидного гормона, продуцируемого аденомой паращитовидных желез (первичный гиперпаратиреоз), или паратгормонсвязанного белка, продуцируемого некоторыми злокачественными опухолями (например, плоскоклеточным раком легкого). Также к фосфатурии склонны пациенты, страдающие длительно текущим сахарным диабетом и алкоголизмом. К более редким причинам фосфатурии относят заболевания, обусловленные генетическими дефектами белков-транспортеров фосфора в проксимальных почечных канальцах (синдром Фанкони, Х-сцепленный гипофосфатемический рахит и другие). Последствия потери фосфора организмом варьируются и зависят от ее степени. Как правило, хроническая фосфатурия, развившаяся во взрослом возрасте, не сопровождается яркой клинической симптоматикой и включает жалобы на боль и слабость в проксимальных группах мышц. С другой стороны, хроническая фосфатурия в детском возрасте может привести к рахиту. Поэтому такие признаки, как задержка роста и деформация костей, являются поводом для обследования ребенка на фосфатурию.
Абсорбция фосфора в тонкой кишке значительно усиливается под воздействием витамина D. Поэтому анализ на фосфор в суточной моче используют в педиатрии для контроля за эффективностью лечения рахита. Значительное нарастание фосфатурии свидетельствует об избытке витамина D и позволяет вовремя скорректировать дозу. При этом исследование мочи представляется более удобным и комфортным для ребенка методом, в отличие от исследования крови.
Кроме того, уровень фосфора в моче определяют при дифференциальной диагностике гиперфосфатемии. При этом снижение концентрации фосфора в моче указывает на нарушение нормальной экскреции фосфора почками и исключает внепочечные причины гиперфосфатемии (рабдомиолиз, гипертермию, метаболический и респираторный ацидоз). Чаще всего экскреция фосфора нарушается из-за хронической почечной недостаточности, первичного гипопаратиреоза и терапии гепарином. Избыток фосфора в плазме приводит к осаждению солей фосфата кальция в мягких тканях (в сердце, легкие и почки). Поэтому при обследовании пациента с признаками нефрокальциноза в лабораторный минимум необходимо включать тест на фосфор в суточной моче.
Метаболизм фосфора зависит от влияния некоторых других микроэлементов (в первую очередь, кальция и магния), а также ряда гормонов (гормона роста, трийодтиронина и других), поэтому оценка нарушений уровня фосфора требует комплексного подхода и должна включать в себя несколько лабораторных исследований.
Для чего используется исследование?
1. Для дифференциальной диагностики заболеваний, сопровождающихся гиперфосфатемией (хронической почечной недостаточности, гипопаратиреоза, синдрома лизиса опухоли) и гипофосфатемией (гиперпаратиреоза, синдрома Фанкони и других).
2. Для профилактики переизбытка витамина D при лечении рахита.
3. Для диагностики нефролитиаза.
Когда назначается исследование?
1. При обследовании пациента с заболеваниями почек (хронической почечной недостаточностью), скелета (рахитом) и паращитовидных желез (первичным гипер- и гипопаратиреозом).
2. При симптомах нефролитиаза: интенсивной боли в области поясницы или фланков, с иррадиацией в паховую и бедренную область, сопровождающихся макрогематурией, тошнотой и рвотой, а также выходом видимых камней с мочой.
3. Иммобилизация.
4. При лечении витамином Д.



