Потница у взрослых и детей фото методы лечения препараты
Потница
Потница — сыпь в виде прозрачных пузырьков или красных узелков, которая возникает вследствие закупорки потовых желез и чаще всего обусловлена перегреванием организма. По характеру высыпаний различают красную, кристаллическую и папулезную потницу. Диагноз потницы обычно не вызывает затруднений, консультация дерматолога может потребоваться лишь в осложненных случаях.
Лечение потницы заключается главным образом в устранении факторов, вызывающих перегревание и усиленное потоотделение организма. К мерам профилактики потницы относятся оптимальный температурный режим помещения, адекватная погоде одежда, соблюдение личной гигиены и правильный уход за кожей.
Причины
В основном при потнице поражаются участки кожи с недостаточной вентиляцией:
- области естественных складок тела (подмышки, паховая область, коленные и локтевые сгибы),
- область под молочными железами у женщин и очень полных мужчин,
- область за ушами у детей и взрослых с густыми волосами,
- область между бедрами, если ноги очень полные,
- область, находящаяся постоянно под одеждой (область под бюстгальтером, плавками, подгузниками), бандажами, повязками.
Способствуют развитию потницы: синтетическая одежда, плотные недышащие ткани, лихорадочные состояния, повышенные температуры воздуха в сочетании с высокой влажностью, травмы и натертости кожи, применение кремов, масел, жирных основ косметики, закупоривающих поры, сахарный диабет, обменные болезни, лишний вес.
К причинам чрезмерного потоотделения могут относиться сбои в эндокринной системе организма, недостаточное функционирование сердца, сосудов, почек и расстройства нервной системы. Иногда на увеличение потливости (гипергидроз) влияет генетический фактор, т.е. наследственность и место проживания. В жарких странах акклиматизация всегда сопровождается повышенным потоотделением, а местные жители имеют склонность к гипергидрозу.
Симптомы
Общепринято разделять потницу на три вида:
- Кристаллическая потница проявляется в виде бледно-красных мелких множественных пузырьков до 1 мм в диаметре, расположенных близко друг к другу. Пузырьки безболезненны и не вызывают никакой другой симптоматики, кроме внешнего проявления. Склонны к слиянию. Возникают на лбу, лице, шее, туловище, сгибательных поверхностях рук и ног. В превалирующем большинстве внезапно возникает и самостоятельно разрешается.
- Красная потница характеризуется пузырькообразными высыпания на коже до 2 мм, которые окружены красным венчиком воспаления. Внутри пузырька находится мутное содержимое. Часто сопровождается воспалением поверхностного слоя кожи и сильным зудом. По мере прогрессирования возникают мокрые корочки – признак присоединения бактериальной инфекции. Характерные места локализации – подмышечные впадины, живот, кожа между ягодицами, локти и предплечья. Такая потница в паху – частое явление у женщин с ожирением. Самостоятельно не проходит.
- Папулезная потница — это вид красной потницы с тяжелым течением. Фактически, является продолжением красной потницы. Возникают папулезно-везикулярные пузырьки 1-2 мм в диаметре с острым воспалительным процессом в поверхностном слое кожного покрова (микробной экземой). Вследствие сухости кожи возможен зуд. Папулезная потница сопровождается общей интоксикацией: субфебрилитет, болезненность пораженной кожи, отечность и гиперемия. Возникает на боковых поверхностях груди, живота, руках или ногах. Требует длительного лечения в течение нескольких месяцев.
Диагностика
Диагноз потницы обычно не вызывает затруднений у врача любой специализации. Поэтому для подтверждения диагноза достаточно визуального осмотра педиатра или терапевта. В сложных случаях может потребоваться консультация дерматолога.
Лечение
Потница может возникнуть в любое время года, но чаще всего она проявляет себя в жаркий период, когда мы много потеем. Она может появиться и на отдыхе в теплых странах. Лечить потницу необходимо, причем как можно скорее. От легкой формы можно избавиться за одну-две недели. В тяжелых случаях потовые железы со временем истощаются, что приводит к сухости кожи. На фоне глубокой потницы возможно проникновение инфекции и микробная экзема. А с ней бороться уже намного сложнее — лечение может растянуться на годы. Это еще одна причина, по которой стоит, не откладывая, сделать анализы.
У новорожденных во время лечения потницы следует отказаться от крема, заменив его присыпкой, которая будет впитывать лишнюю влагу и позволит коже дышать. В воду для купания можно добавлять отвар ромашки, который успокаивает кожу и способствует ее восстановлению. И не забывайте о необходимости ежедневных воздушных ванн. Иногда рекомендуют обработку кожи порошком окиси цинка или салицило-цинковой мазью, но такое лечение должен назначить врач.
Лечение потницы у взрослых начинается с устранения факторов, которые ее вызвали. Конечно, с жаркой погодой ничего поделать нельзя, но если вы относитесь к людям с повышенным потоотделением, облегчить себе жизнь все-таки можно. Выбирайте просторную, не стесняющую движения одежду из натуральных материалов, и при необходимости используйте косметический тальк там, где одежда или белье могут натирать кожу.
В жаркие дни не следует пользоваться косметикой, которая может забивать поры, и жирными кремами. Лучше ограничиться лосьоном на водной основе. Кожу, пораженную потницей, нужно протирать антисептиком — для этого применяют спиртовые растворы салициловой или борной кислоты, слабый водный раствор марганцовки. Для снижения зуда и отека назначают антигистаминные препараты — тавегил или супрастин.
Потница у детей и взрослых. Как ее лечить и что делать при появлении потницы?
Потница – кожное заболевание, вызванное повышенным потоотделением. Особенно часто потница встречается у новорожденных младенцев и маленьких детей, хотя и многие взрослые сталкивались с ней. Как избавиться от потницы и что делать, чтобы она не возникла снова?
Потница – заболевание не опасное, но крайне неприятное. Хоть раз в жизни с данной проблемой, скорее всего, сталкивался каждый. Потница — это сыпь, которая возникает в ответ на перегревание и повышенное потоотделение. Этим заболеванием страдают и малыши, и взрослые, хотя обычно потница считается детской болезнью. Избавиться от потницы бывает нелегко. Без адекватного лечения раздражение и зуд могут сохраняться долгое время.
Причиной возникновения потницы у взрослых и детей является закупорка потовых желез. Чем сильнее потоотделение, тем выше опасность заполучить это заболевание. Жара, высокая влажность, неудобная или слишком теплая одежда из синтетических тканей, лишний вес, при котором на теле образуются складки — вот факторы риска, которые могут спровоцировать потницу.
Как выглядит потница и как она проявляется
Основной признак потницы — сыпь на коже. В зависимости от типа сыпи различают три вида потницы.
- Кристаллическая потница чаще всего поражает новорожденных. При этом виде потницы на коже появляются мелкие белые или перламутровые пузырьки размером 1-2 мм. Пузырьки легко лопаются, оставляя после себя шелушение и раздражение. Кристаллическая потница у детей может возникать на шее, лице и туловище, а у взрослых она чаще появляется только на туловище. При кристаллической потнице обычно нет зуда и никаких неприятных ощущений. Но это не значит, что такая потница не требует лечения. Если процесс запустить, то в микроскопические ранки, оставшиеся от лопнувших пузырьков, может проникнуть инфекция.
- Глубокая потница обычно образуется у взрослых людей на поверхности кожи ног, рук и туловища. Пузырьки телесного цвета размером 1-3 мм появляются при перегреве или в условиях высокой влажности.
- Красная потница выглядит как маленькие однородные пузырьки или узелки. Кожа вокруг высыпаний краснеет и начинает мучительно зудеть. Красная потница может появиться в местах, где кожа испытывает постоянное раздражение от трения — в кожных складках, подмышечной и паховой областях, под грудью, или там, где натирает неудобная одежда.
Если у вас на коже появилась сыпь, обязательно сходите на консультацию к врачу-дерматологу. Сыпь характерна не только для потницы, она возникает при многих других кожных и инфекционных заболеваниях, а поставить точный диагноз может только копметентный специалист. Врач, вероятно, назначит вам ряд исследований, которые можно пройти либо в клинике, либо в медицинской лаборатории. Очень важно не пускать болезнь «на самотек», а вовремя выяснить ее причины, ведь если это – инфекция, лечение нужно начинать как можно раньше. Также в лаборатории вы сможете пройти и другие диагностические процедуры, которые помогут узнать, почему у вас повышено потоотделение, после этого также стоит обратиться к доктору, если вы хотите скорректировать состояние организма.
Лечение потницы
Потница может возникнуть в любое время года, но чаще всего она проявляет себя в жаркий период, когда мы много потеем. Она может появиться и на отдыхе в теплых странах. Лечить потницу необходимо, причем как можно скорее. От легкой формы можно избавиться за одну-две недели. В тяжелых случаях потовые железы со временем истощаются, что приводит к сухости кожи. На фоне глубокой потницы возможно проникновение инфекции и микробная экзема. А с ней бороться уже намного сложнее — лечение может растянуться на годы. Это еще одна причина, по которой стоит, не откладывая, сделать анализы.
Лечение потницы у новорожденных
Малыши очень часто страдают от потницы. У новорожденных все системы организма функционируют не так, как у взрослых. Дети только начинают адаптироваться к внешней среде, и этот процесс всегда связан с некоторыми проблемами. Нередко родители, стремясь защитить ребенка от холода, слишком укутывают его. Малышу становится жарко, система терморегуляции не справляется с нагрузкой и возникает потница. Причиной может быть и недостаток воздуха — к примеру, если ребенка постоянно туго пеленают, одевают в подгузники или излишне усердствуют, нанося крем. Чаще всего потница у новорожденных возникает в складочках на шее и ногах, на локтевых сгибах, в верней части спины и груди — словом, в тех местах, где затруднена естественная вентиляция.
Во время лечения потницы следует отказаться от крема, заменив его присыпкой, которая будет впитывать лишнюю влагу и позволит коже дышать. В воду для купания можно добавлять отвар ромашки, который успокаивает кожу и способствует ее восстановлению. И не забывайте о необходимости ежедневных воздушных ванн. Иногда рекомендуют обработку кожи порошком окиси цинка или салицило-цинковой мазью, но такое лечение должен назначить врач.
Лечение потницы у детей
Кожа у детей намного нежнее, чем у взрослых, поэтому и раздражения на ней возникают чаще. Чтобы избежать появления потницы у детей, достаточно соблюдать несколько простых правил. Во-первых, не покупайте ребенку одежду из синтетических тканей, они мешают нормальной вентиляции кожи и способствуют появлению раздражений. Лучше всего подходит одежда из натуральных материалов, к примеру хлопка, льна, шерсти: она хорошо впитывает влагу и пропускает воздух. Следите за температурой в детской — желательно, чтобы она не превышала +20С. Гигиена также играет важную роль — купать ребенка нужно минимум один раз в день, а в жаркие дни — дважды: утром и вечером.
Лечение потницы у взрослых
Взрослые тоже нередко сталкиваются с такой неприятностью, как потница. Особенно часто она бывает у тех, кто страдает хроническими заболеваниями сердечнососудистой, эндокринной или нервной системы. Такие нарушения часто сопровождаются потливостью.
Лечение потницы начинается с устранения факторов, которые ее вызвали. Конечно, с жаркой погодой ничего поделать нельзя, но если вы относитесь к людям с повышенным потоотделением, облегчить себе жизнь все-таки можно. Выбирайте просторную, не стесняющую движения одежду из натуральных материалов, и при необходимости используйте косметический тальк там, где одежда или белье могут натирать кожу. В жаркие дни не следует пользоваться косметикой, которая может забивать поры, и жирными кремами. Лучше ограничиться лосьоном на водной основе. Кожу, пораженную потницей, нужно протирать антисептиком — для этого применяют спиртовые растворы салициловой или борной кислоты, слабый водный раствор марганцовки. Для снижения зуда и отека назначают антигистаминные препараты — тавегил или супрастин.
Потница у взрослых и детей фото методы лечения препараты
Опубликовано в Четверг, 25-го Января, 2018.
Вы можете следить за любыми ответами на эту запись через RSS 2.0 ленту и оставлять свои комментарии в конце статьи.
Рубрика: Моя газета > Образ жизни > Здоровье > Потница у взрослых: симптомы и лечение

В жаркую погоду на теле могут появиться раздражение и сыпь, особенно на участках кожи с обильным выделением пота, — это потница. В основном от нее страдают младенцы и маленькие дети, но потница у взрослых тоже довольно распространенное явление. Наиболее часто ему подвержены люди с лишним весом и повышенным потоотделением.
Потница бывает трех видов, проявляется в виде сыпи, сопровождающейся сильным зудом. Чтобы избавиться от раздражения, следует выявить симптомы, тогда и лечение будет более эффективным.
Симптомы потницы у взрослых
Излюбленные места локализации:
- Кристаллическая. На коже появляется множество бледно-красных везикул, вызывающих легкий зуд. Как правило, этот вид раздражения на коже возникает в жаркую погоду при повышенной влажности воздуха. Сыпь поражает места с обильным потовыделением и пониженной вентиляцией. Ликвидировав причину возникновения, раздражение исчезнет.
- Красная. В этом случае кожа краснеет, воспаляется и на ней появляются узловатые пузырьки с мутным веществом внутри. Такой вид потницы сопровождается сильным зудом и требует лечения.
- Глубокая или папулезная. По сути, это запущенная форма красной потницы. Отличается тяжелым протеканием болезни. Очень часто встречается в тропическом климате. В результате воспалительного процесса, покрасневшие участки кожи отекают и на них образуются папулообразные пузырьки, которые быстро высыхают, оставляя на коже коросты. Нужен тщательный уход и длительное медикаментозное лечение.
- участки кожи, подверженные частому трению, — подмышечная область, паховая зона и между ягодицами;
- области обильно покрытые волосами — голова, шея, спина и грудь у мужчин;
- складки кожи — за ушами, на сгибах ног и рук, между пальцами;
- на коже лица у женщин — область лба скрытая челкой или покрытая толстым слоем крема.
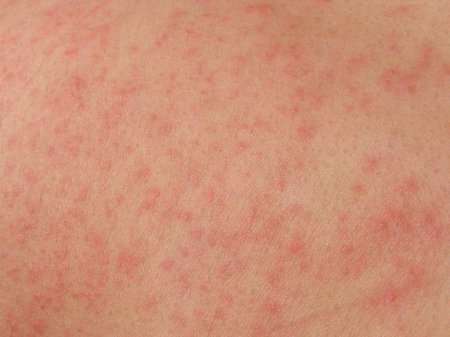
Как лечить потницу у взрослых
Пока раздражение не приняло тяжелую форму, вылечить его достаточно легко.
Несколько простых советов, как быстро избавиться от потницы:
- устранить внешние факторы: следить за температурой в помещении, проветривать комнаты, чтобы не создавался парниковый эффект;
- тщательно соблюдать правила личной гигиены: ежедневно принимать водные процедуры с использованием антибактериальных средств;
- использовать антисептики и средства для борьбы с повышенным потоотделением;
- отдавать предпочтение одежде и обуви из натуральных материалов, ежедневно менять нательное белье и носочно-чулочные изделия;
- женщинам не рекомендуется в жаркую погоду пользоваться жирными кремами и тональными средствами, они могут забивать поры и провоцировать возникновение потницы.
Красная потница хорошо поддается лечению народными средствами:
- делать ванночки или примочки из отваров ромашки, коры дуба, календулы или чистотела;
- протирать раздраженные участки кожи раствором яблочного уксуса или борной кислоты;
- качественно очистить и подсушить кожу помогает регулярное применение хозяйственного или дегтярного мыла;
- дважды в день обрабатывать зараженные места раствором питьевой соды, средства на основе соды подсушивают кожу и обладают антисептическим свойством;
- для борьбы с потоотделением хорошо помогают присыпки из талька или крахмала.
Из аптечных препаратов снять симптомы помогут мази на основе ментола или камфорного спирта. Также эффективны в применении: крем от потницы «Деситин», цинковая мазь, «Циндол».
Если же раздражение перешло в тяжелую стадию: появилась отечность, болезненные ощущения и сильный зуд, лучше доверить лечение потницы, хоть у взрослого, хоть у ребенка, специалисту. Облегчить страдания помогут таблетки антигистаминного действия: тавегил, фенкарол, супрастин, димедрол. При инфекционном заражении врач может назначить курс антибиотиков.
Симптомы и лечение потницы в детском возрасте и у взрослых
Симптомы и лечение потницы у взрослых и детей
Раздражение кожи, которое возникает при отсутствии регулируемости процессов потоотделения, в медицине называется потницей. Это заболевание чаще всего диагностируется в детском возрасте, но о лечении потницы у взрослых тоже нужно знать. Если раздражение было выявлено вовремя и лечение проводилось правильно, то прогноз благоприятный. В противном случае может развиться опрелость и дерматит – болезни с длительной и достаточно агрессивной терапией.
Как проявляется потница
Симптомы потницы у новорожденных детей всегда сильно выражены – на нежной коже ребенка появляются мелкие высыпания. В отдельных случаях может возникнуть небольшое покраснение. Иногда раздражение имеет другие проявления:
- кристаллические – на неизмененной коже младенца появляются небольшие пузырьки перламутрового цвета, которые со временем шелушатся, затем подсыхают и уже через 2-3 дня исчезают;
- красная потница – высыпания имеют вид красных пузырьков, кожа воспаленная, ребенок очень беспокойный, капризничает. Исчезают признаки не ранее, чем через 15 дней;
- глубокая – пузырьки образуются не на коже, а под поверхностью эпидермиса. Пупырышки ничем не отличаются от цвета кожи и самостоятельно исчезают через несколько дней.
Родители должны знать, как выглядит потница у грудничков, это послужит поводом к своевременному диагностированию других патологий. Очень часто рассматриваемое состояние путают с экссудативным диатезом, аллергией и дерматитом – заболеваниями, которые требуют серьезного лечения и могут привести к осложнениям.
Характерное раздражение кожи может появиться в любом месте тела – в паховых складках, на шее, голове, в подмышечных впадинах, на спине. Если заболевание появилось у младенца, то причиной его будет частое соприкосновение кожи с калом, мочой и активное потоотделение на фоне несовершенной системы терморегуляции. Потница в паху у мужчин может появиться по причине ношения тесных трусов, отсутствия или нерегулярного соблюдения личной гигиены.
Важно понимать, что потница крайне редко беспокоит ребенка, хотя присутствуют и высыпания, и покраснение кожи. Если же родители точно знают, как выглядит потница на лице у грудничка, но при прикосновении к очагам высыпаний малыш плачет, ведет себя беспокойно, то нужно обратиться к педиатру. В этот момент важно правильно поставить диагноз, чтобы провести лечение и восстановить здоровье.
Лечение потницы
Избавиться от потницы у детей и взрослых помогут домашние средства. Нужно лишь следовать рекомендациям специалистов.
Как лечить потницу на голове и шее:
- обрабатывать очаги высыпаний 1%-м раствором хлорофиллипта или борной кислоты;
- купать ребенка в отваре череды или ромашки лекарственной;
- после принятия душа, ванны высушивать кожу и обрабатывать присыпкой (нельзя мукой, крахмалом).
Как вылечить потницу на ногах у младенца:
- пересмотреть гардероб малыша – ползунки должны быть из натурального материала, по размеру (не узкие);
- после опорожнения мочевого пузыря или кишечника сразу же обмывать ножки, высушивать кожу и обрабатывать ее присыпкой;
- реже пользоваться памперсами, если потница присутствует в паху и на бедрах;
- купать ребенка только в отварах череды, цветков ромашки;
- на ночь после купания смазывать места высыпаний детским кремом с противовоспалительным эффектом.
Как избавиться от потницы на спине. Это самая тяжелая форма заболевания, потому что младенец большее количество времени находится в положении лежа на спине. А это значит, что раздражение и воспаление кожи будет только усиливаться. Педиатры советуют одевать малыша в тонкие распашонки из хлопка без швов или застежек на спинке, ежедневно купать ребенка в отваре указанных выше лекарственных трав, чаще выкладывать его на животик, укладывать спать на бочок.
Мазь от потницы на теле в детском возрасте применяется редко. Исключение – опрелости и риск развития пеленочного дерматита. А для лечения взрослых можно использовать цинковую мазь, Бепантен или Драполен. Противогрибковые или антибактериальные препараты местного действия назначаются врачом.
Многих родителей интересует, как отличить потницу от аллергии. Врачи рекомендуют обращать внимание на высыпания – например, если они распространяются по телу, зудят и вызывают у ребенка капризы, беспокойство на фоне выполнения рекомендаций по лечению потницы, то стоит проконсультироваться у педиатра или аллерголога.
Подробные данные о том, как определить потницу и предупредить ее развитие в детском возрасте и у взрослых, можно получить на страницах нашего сайта Добробут.ком.
Крапивница

Крапивница — это заболевание острого или хронического течения, сопровождающееся кожными высыпаниями с периферической гиперемией. Название болезни обусловлено тем, что внешне она выглядит как ожог крапивой — кожа розовеет и вздувается, при этом мелкие волдыри могут сливаться в крупные локальные пятна (ангиоотеки) неправильной формы. Папулы вызывают зуд и дискомфорт, при расчесывании раневая поверхность может быть инфицирована, и тогда к основному заболеванию присоединяется дерматит и другие осложнения.
Заболевание является очень распространенным, в той или иной форме крапивницей переболел каждый третий житель планеты.
Симптомы крапивницы
 Заболевание проявляется следующей симптоматикой:
Заболевание проявляется следующей симптоматикой:
- Появляются выпуклые высыпания розового и красного цвета, которые бледнеют при надавливании или растягивании кожи. При слиянии волдырей края пятен окрашены более интенсивно.
- Появление волдырей, их исчезновение или слияние в обширные бесформенные очаги происходит хаотично, непредсказуема и их миграция по поверхности тела.
- Сыпь сопровождается сильным зудом.
- Может повышаться температура, как незначительно, так и до высоких значений.
- Часто — слабость, недомогание, суставная и головная боль.
- При осложненной форме затрудненное дыхание или глотание, тошнота и рвота, нарушения стула.
- Еще более тяжелое проявление — отек Квинке на губах, слизистой рта, веках, щеках или половых органах.
В большинстве случаев крапивница проявляется у детей лишь появлением зудящей сыпи, которая держится непродолжительно, от нескольких часов до нескольких дней. Нередко схожую симптоматику дают другие патологии, в этом случае крапивница не рассматривается как самостоятельное заболевание.
Информация для родителей! Если крапивница сопровождается даже небольшим отеком, особенно в области лица и шеи, необходимо немедленно вызвать неотложную помощь!
Места локализации крапивницы
Причины возникновения крапивницы
 Причин возникновения крапивницы может быть очень много. Кроме того, у одного и того же человека в разном возрасте ее могут вызывать разные факторы. Среди наиболее часто встречающихся возбудителей у детей можно выделить следующие группы:
Причин возникновения крапивницы может быть очень много. Кроме того, у одного и того же человека в разном возрасте ее могут вызывать разные факторы. Среди наиболее часто встречающихся возбудителей у детей можно выделить следующие группы:
- Пищевые продукты (цитрусовые, орехи, яйцо, морепродукты, клубника, томаты и др.).
- Пищевые добавки, в первую очередь — сульфиды, салицилаты и различные химические красители.
- Бытовые аллергены (пыль, пух, сигаретный дым, пыльца растений, косметические и моющие средства, синтетическая одежда, испарения мебельных лаков, красок и т.д.).
- Лекарственные препараты и контрастирующие средства при рентгенографии.
- Кровь (донорская) и препараты, созданные на ее основе.
- Прививки.
- Укусы насекомых, глистные инвазии.
- Физические, в том числе термальные явления (перегрев и потливость, холод, физические нагрузки, прямые солнечные лучи).
- Психогенные факторы.
- Различные инфекции.
Все перечисленные факторы могут стать как причиной первичной крапивницы, так и толчком к ее обострению при хроническом течении заболевания. У детей до двухлетнего возраста подавляющее большинство случаев возникновения крапивницы приходится на пищевой аллерген.
Механизм возникновения крапивницы
Формы заболевания крапивницы
 По характеру течения
По характеру течения
Различают острую и хроническую форму. В первом случае болезнь проявляет себя резко, симптомы крапивницы продолжают беспокоить ребенка от нескольких часов (обычно 6-12) до 1-2 недель. Сыпь сопровождается сильным зудом, поверхность кожи в месте высыпаний становится горячей на ощупь. Если вспышка обусловлена аллергеном, то при устранении контакта с ним симптомы исчезают быстро и бесследно.
При обострении хронической крапивницы зуд и высыпания менее интенсивны, но в этом случае они могут сохраняться в течении длительного периода — нескольких недель, а иногда и месяцев. Состояние сопровождается слабостью, тошнотой, потерей аппетита, головными болями, реже — расстройством стула. Иногда на фоне вялотекущей крапивницы развиваются невротические расстройства, а поскольку ребенок постоянно расчесывает зудящие папулы, то присоединяется вторичная инфекция и развивается дерматит.
По тяжести заболевания
Легкая форма — внешние проявления почти незаметны, ребенок чувствует себя хорошо, зуд и интоксикация организма отсутствуют. Незначительная сыпь проходит максимум в течение суток.
Средняя — характерные высыпания хорошо заметны, сопровождаются повышением температуры и зудом, может присутствовать интоксикация организма в форме тошноты и головной боли. Папулы сливаются, появляется отечность, возникает риск проявления первых признаков отека Квинке.
Тяжелая — ярко выраженная симптоматика. Сильно зудящая сыпь, общая интоксикация организма с реакцией ЖКТ, развитие отека Квинке. Требует неотложной врачебной помощи.
В зависимости от провоцирующего фактора
- Контактная — имеет аллергическое происхождение, на 1 месте среди причин — фармакологические и биологические факторы. При устранении контакта с ними проходит бесследно.
- Идиопатическая — возникает по неустановленным причинам. Плохо поддается стандартному лечению, длительное время сохраняет симптоматику.
- Вибрационная — возникает на фоне сильных механических вибраций.
- Дерматографическая — провоцируется механическим раздражением кожи (тесная или синтетическая одежда, кожные складки и т.д.). После устранения раздражителя проходит очень быстро, обычно в течение получаса.
- Холинергическая — обусловлена высокой физической нагрузкой, характеризуется появлением мелких высыпаний.
- Термическая — провоцируется некомфортной (высокой или низкой) температурой внешней среды. Сопровождается особенно сильным зудом, является наиболее частой причиной развития отека
- Аквагенная — реакция на контакт с водой. Сыпь обычно незначительна или отсутствует вовсе, но сопровождается сильным зудом.
Как лечить крапивницу у ребенка?
 Чаще всего острая форма крапивницы проходит быстро, еще до оказания ребенку медицинской помощи. Однако родителям важно уметь оказать первую помощь.
Чаще всего острая форма крапивницы проходит быстро, еще до оказания ребенку медицинской помощи. Однако родителям важно уметь оказать первую помощь.
Доврачебная помощь
Первоочередная задача — установление и устранение провоцирующего фактора. Главной проблемой в этот период являются не высыпания, а кожный зуд. При оказании первой помощи важно ее по возможности устранить — кротко подстричь ногти, младенцам надеть защитные рукавички, нанести на место высыпания имеющийся в наличии негормональный крем противоаллергического действия (от солнечных ожогов, комариных укусов и пр.). Если крема нет, можно использовать прохладный компресс.
Обеспечить обильное питье, в случае развития крапивницы после укуса насекомых на руке или ноге наложить тугую повязку выше этого места.
Все это делается до врачебной помощи, которая должна быть обеспечена тут же. В случае развития отеков и выраженной симптоматики необходимо вызывать бригаду неотложной помощи.
Лечение крапивницы
Тактика лечения напрямую связана с формой крапивницы.
Грамотное лечение заболевания может назначить только врач после точной постановки диагноза. Основные принципы терапии — устранение провоцирующих факторов, назначение лекарственных препаратов для устранения симптоматики и лечение сопутствующих патологий. Выбор антигистаминных и других препаратов врач делает на основе индивидуальной клинической картины. Современная медицина предлагает препараты нового поколения, минимизирующие риск развития побочных эффектов, обладающие высоким уровнем безопасности и удобством их применения для детей раннего возраста. В тяжелых случаях может потребоваться госпитализация.
Можно ли купать больного крапивницей ребенка?
Если заболевание не носит аквагенный характер, купать ребенка можно и нужно, но важно соблюдать рекомендации:
- не нагревать воду выше +37С;
- не использовать мочалки и гигиенические средства с красителями и отдушками;
- максимальное время купания — 10 минут;
- применение отваров трав и марганцовки должно быть согласовано с врачом;
- не тереть воспаленную кожу полотенцем.
Возможные осложнения и их последствия
Крапивница при всей ее внешней безобидности может привести к тяжелым последствиям, в первую очередь, к отеку Квинке. Его характерные начальные симптомы, помимо самого отека, — затрудненное дыхание и приступообразный кашель с присвистом (бронхоспазмы). Отек внутренних слизистых опасен нарушением работы ЖКХ, первыми признаками которого становится рвотный рефлекс и нарушение стула. Со стороны нервной системы тяжелые случаи крапивницы опасны поражением мозговых оболочек, которое может закончиться летальным исходом при отсутствии врачебной помощи.
Профилактика крапивницы
Предугадать реакцию организма на тот или иной аллерген невозможно, однако, каждый родитель может максимально оградить своего ребенка от контакта с наиболее активными широко известными аллергенами, не кутать и не переохлаждать, не использовать косметические и моющие средства с красителями и сильными отдушками. По возможности не допускать присутствия детей в помещениях с сильным запахом красок и лаков, избегать стрессов, инфекций и чрезмерных физических нагрузок. Рекомендуется обследовать эндокринную систему ребенка и не оставлять без внимания признаки слабого иммунитета.
К сожалению, крапивницу часто не воспринимают всерьез, однако, это заболевание, которое при неблагоприятном течении может угрожать жизни ребенка.
Педиатры «СМ-Доктор» всегда готовые придти на помощь вашему ребенку, их опыт и внимательное отношение к каждому маленькому пациенту являются залогом быстрой и правильной постановки диагноза и грамотно выбранной тактики лечения.
Аллергия на солнце: как защитить кожу и что делать, если она пострадала


Маргарита Гехт,
ведущий дерматолог фонда «Дети-бабочки»
Аллергия на солнце — это реакция иммунной системы на ультрафиолет. Под его воздействием кожа меняется, а иммунитет распознает измененные клетки как чужеродные [1].
Все о солнечной аллергии:
Что происходит в организме при солнечной аллергии?
Если говорить научным языком, при воздействии солнечного света высвобождается вещество гистамин. Он вырабатывается клетками кожи и внутренних органов в ответ на контакт с аллергеном, инородным объектом, который раздражает кожу. Этот механизм называется «антиген — антитело».
Если объяснять метафорично, то антитело — это клетка кожи, которую можно сравнить с металлом, в свою очередь антиген — это аллерген, он как магнит. Металл притягивает магнит, и, как следствие, образуется комплекс «антиген — антитело», а из-за этого взаимодействия выделяется гистамин. А результат этого процесса мы видим на коже сыпь, зуд и другие проявления аллергии.
Какие части тела больше всего страдают от солнечной аллергии?
Аллергическая реакция на солнце может возникнуть на любом участке тела, но чаще всего наблюдается на частях, которые активно подвергаются воздействию солнца: руки, ноги, кисти рук, задняя и передняя части шеи, грудь.
У кого может проявиться аллергия на солнце?
Симптомы аллергии характерны для тех, кто особо чувствителен к солнцу. У некоторых это наследственная реакция. У других аллергические симптомы развиваются под воздействием дополнительных факторов, например лекарств или контактирующих с кожей определенных растений.
Что делать, если появилась аллергия на солнце?
Легкие случаи аллергии на солнце обычно проходят без лечения. В тяжелых случаях пораженные участки обрабатывают стероидными кремами или принимают таблетки, назначенные врачом. Людям, страдающим тяжелой аллергией на солнце, придется принимать профилактические меры и носить солнцезащитную одежду.
Какие виды аллергии на солнце бывают?
Существует несколько видов аллергии на солнце.
- Актиническое пруриго — это наследственная версия солнечной аллергии, которая затрагивает все расы. Симптомы сильнее, чем у других типов, и могут начаться еще в детстве.
- Фотоаллергическая реакция, или фотодерматит — этот тип аллергической реакции возникает, когда химическое вещество (крем, чистящее средство, духи), нанесенное на кожу, реагирует с солнечным светом. Симптомы иногда не проявляются в течение двух-трех дней.
- Полиморфные световые высыпания (PMLE-polymorphic light eruption), или полиморфный фотодерматоз, солнечная почесуха, полиморфный фотодерматит. Это самая распространенная форма аллергии на солнце. От 10 до 15% населения страдают от этого заболевания. У женщин встречается чаще, чем у мужчин, и обычно начинается в подростковом и 20-летнем возрасте. Полиморфные высыпания — это сыпь с разными элементами: волдырями, покрасневшими участками, пятнами, везикулами, папулами. Кожа в пораженном месте сильно зудит. Большинство случаев происходит весной и летом. Такие высыпания чаще всего появляются в тех местах, которые в холодное время года скрыты под одеждой, а летом открыты. В первую очередь, это область груди и передняя поверхность шеи. Симптомы обычно появляются через несколько часов после пребывания на солнце. У людей с полиморфной световой сыпью большой риск обнаружить дефицит витамина D, так как для его выработки организмом необходимо определенное количество солнечного облучения.
- Истинная солнечная крапивница — это аллергическая реакция на солнце, которая встречается относительно редко и вызывает классические проявления крапивницы [2]. Патологическая реакция может начаться уже после нескольких минут на солнце. В основном от этого страдают молодые женщины. Симптомы могут быть легкими или тяжелыми вплоть до анафилактического шока — опасной для жизни аллергической реакции, при которой необходима срочная медицинская помощь.
Как выглядит аллергия на солнце?
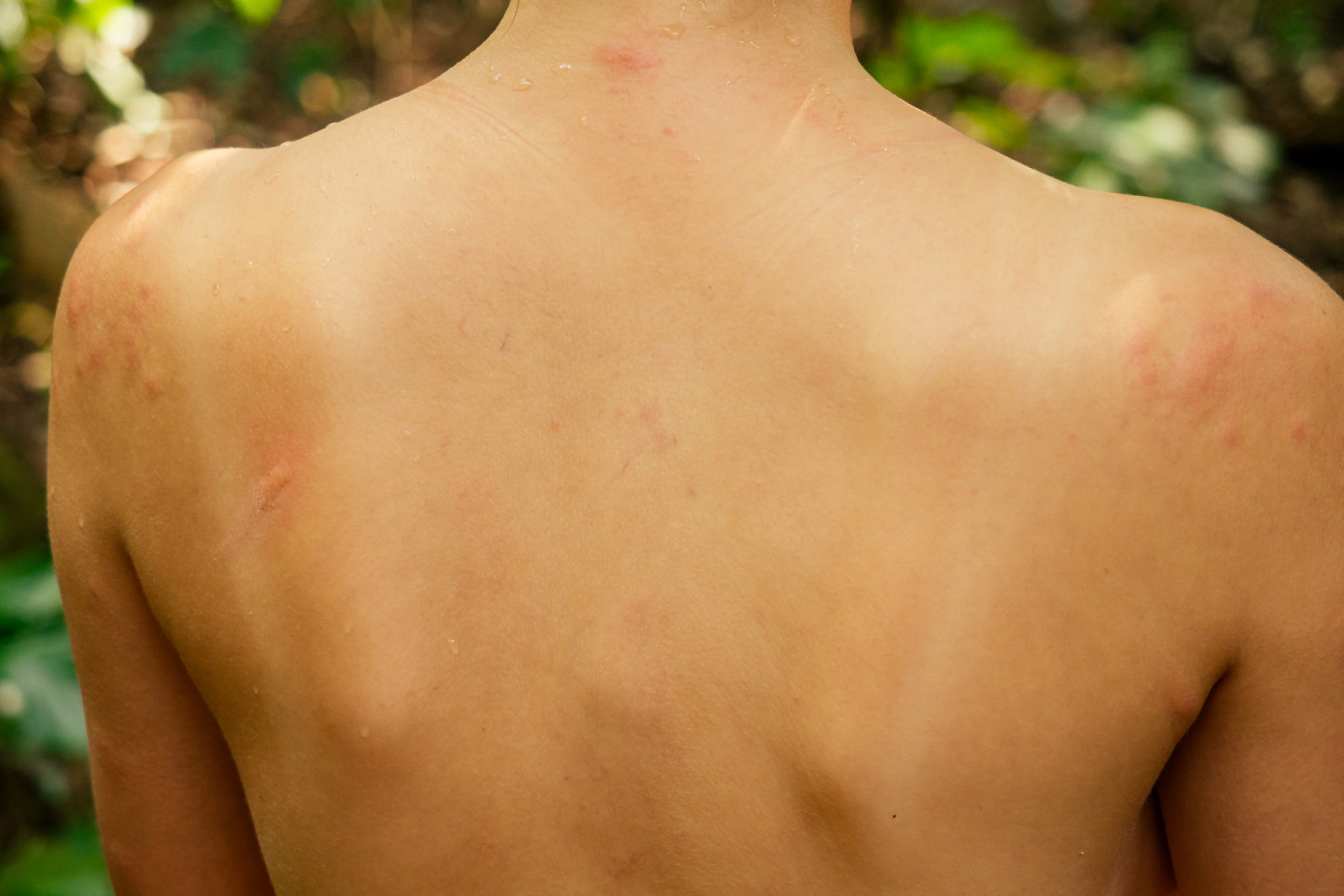
Пораженная кожа выглядит по-разному в зависимости от того, что стало причиной аллергии. Но у всех видов реакций есть схожие признаки:
- краснота;
- зуд или боль;
- элементы небольшого диаметра, возвышающиеся над уровнем кожи, которые могут сливаться между собой;
- шелушение и корки;
- отдельные волдыри или разлитая крапивница.
Симптомы возникают только на участке кожи, испытавшем на себе воздействие солнца, и обычно развиваются в течение нескольких минут или часов.
Актиническое пруриго обычно проявляется в виде сильно зудящих, покрытых коркой папул — элементов, возвышающихся над поверхностью кожи.
При PMLE и фотоаллергических реакциях часто встречаются жгучая или зудящая сыпь, волдыри или заполненные жидкостью пузыри. Сыпь проходит в течение двух часов после пребывания на солнце. Озноб, головная боль, тошнота и недомогание могут длиться от одного до двух часов.
Солнечная крапивница возникает в считанные минуты. Сначала появляется жжение и только потом характерная сыпь, которая держится от нескольких дней до нескольких недель. В некоторых случаях кожа может потемнеть, но такой симптом исчезает в течение 30 минут или двух часов. Но, как только кожа снова оказывается на солнце, признаки аллергии возвращаются.
Когда нужно обратиться к врачу?
Если у вас есть необычные, беспокоящие реакции на коже после воздействия солнечного света — это веский повод для визита к доктору. При тяжелых или стойких симптомах лучше всего идти к дерматологу — врачу, специализирующемуся на диагностике и лечение кожных заболеваний [3].
Какие бывают факторы риска?
- Наличие кровных родственников с аллергией на солнце. У вас больше шансов получить аллергию на солнце, если брат или мать имеют ту же патологию.
- Определенный фототип — цвет кожи и ее способность реагировать на УФ- излучение солнца. Фототип предопределен генетически и не меняется в течение жизни. Хоть аллергия на солнце может развиться у любого человека, более подвержены ей люди со светлой кожей, 1-3 фототипа [4].
Причины аллергии на солнце
Факт, почему у одних людей аллергия на солнце есть, а у других нет, изучается врачами до сих пор.
Некоторые симптомы аллергии возникают, когда человек употребляет определенные вещества внутрь или наносит их на кожу, а затем проводит много времени на солнце. К таким «катализаторам» аллергии относятся:
- ароматизаторы;
- дезинфицирующие средства;
- некоторые химические вещества, используемые в солнцезащитных кремах;
- косметические препараты;
- лекарственные средства (антибиотики тетрациклинового ряда, сульфаниламидные препараты, фторхинолоны, НПВП-обезболивающие на основе производной пропионовой кислоты, ибупрофена и напроксен натрия, а также мочегонные средства при высоком кровяном давлении и сердечной недостаточности);
- средства бытовой химии.
Если вы когда-либо прикасались к извести или определенным растениям, а затем выставляли руку на солнце, вы, возможно, испытали фитофотодерматит [5]. Кожа начинает гореть, и появляется сыпь (то же самое может произойти после приготовления сельдерея или петрушки, если потом сразу выйти на солнце). Искусственные подсластители, включая цикламат кальция или циклогексилсульфамат натрия, также могут способствовать светочувствительности наряду с популярными растительными средствами — зверобоем и гингко билоба.
Как диагностируется солнечная аллергия?
Лечащий врач осматривает кожу и собирает медицинский и семейный анамнез, чтобы поставить диагноз. В некоторых случаях доктор может рекомендовать сдать анализ крови или сделать фототестирование — это метод диагностики, при котором небольшой участок кожи подвергается воздействию измеренного количества ультрафиолета. Если на обработанном участке кожи проявились симптомы, тест считается положительным и подтверждает, что кожная сыпь связана с солнцем. Иногда для постановки диагноза требуется биопсия кожи.
Все эти методы не только подтверждают или опровергают солнечную аллергию, но и позволяют исключить другие кожные проблемы, например экзему и волчанку.
Профилактика солнечной аллергии
В часы максимальной солнечной активности, между 10 утра и 16 часами, старайтесь пребывать в тени.
- Используйте солнцезащитный крем с фильтром SPF 30 или выше широкого спектра действия (с защитой от UVA и UVB) и водоустойчивый.
- Ежедневно наносите на уже пораженные участки кожи крем на основе сока алоэ, центеллы азиатской, азулена, декспантенола — эти средства увлажняют, восстанавливают эпидермальный барьер и уменьшают жжение. Местно — то есть на пораженные участки — можно использовать блокаторы Н-1 гистаминовых рецепторов: дифенгидрамин, хлорпирамин, цетиризин, левовращающий изомер цетиризина, дезлоратадин.
- Носите солнцезащитные очки и одежду, максимально закрывающую ваше тело: рубашки с длинными рукавами и широкополые шляпы защитят кожу от воздействия солнца.
- Избегайте тонких тканей с рыхлым переплетением нитей — ультрафиолетовые лучи могут проходить через них.
- Не забывайте об особых зонах — области вокруг глаз, губах и ушах. Защитный крем нужно наносить и на них. Выберите продукт, разработанный специально для особенных зон с SPF 30 или выше.
- Носите солнцезащитные очки с защитой от ультрафиолетового излучения.
- Каротиноиды, такие как β-каротин, содержащийся в моркови, обеспечивают защиту от ультрафиолетового излучения. Эти соединения проникают в кожу после переваривания. Люди с высоким содержанием каротиноидов в коже менее восприимчивы к солнечным ожогам. Однако потребление большого количества каротиноидов может изменить цвет вашей кожи.

Как лечить аллергию на солнце?
В качестве терапии можете попробовать безрецептурный антигистаминный препарат, например, с действующим веществом «дифенгидрамин» или «хлорфенирамин». Они оба продаются под несколькими торговыми названиями и нужны для облегчения зуда. Подойдет также крем, содержащий гидрокортизон.
При тяжелых симптомах следует обратиться к врачу, который предложит пероральное антигистаминное лекарство [6] или сильный кортикостероидный крем, отпускаемый по рецепту.
Чем солнечная аллергия отличается от потницы?
Потница возникает, когда поры закупориваются, и пот скапливается под одеждой или под одеялом. Главное отличие — потница может появиться и без воздействия солнечных лучей. В жаркую и влажную погоду тепловая сыпь может появиться на любой части тела, особенно в складках кожи. Чаще всего потница появляется под грудью, в паху, в подмышечных складках и на внутренней стороне бедер.
Потницу можно обнаружить в любое время года. У младенцев она случается, если они завернуты в одеяла или одеты слишком тепло. Потница проходит сама по себе через несколько дней, в то время как солнечная крапивница обычно длится всего несколько часов.



