Как проявляется и лечится тромбоцитопеническая пурпура у ребенка?
Тромбоцитопеническая пурпура
В Клиническом госпитале на Яузе для диагностики тромбоцитопенической пурпуры (ТП) используются современные лабораторные и инструментальные методы обследования. В зависимости от выраженности заболевания и общего состояния пациента составляется индивидуальная схема лечения тромбоцитопенической пурпуры и дальнейшего ведения больного.
О развитии болезни
Тромбоцитопеническая пурпура (болезнь Верльгофа) — это иммунообусловленное заболевание, которое характеризуется периодическим или постоянным снижением количества тромбоцитов в периферической крови пациента (меньше 100,0×10 9 /л) и повышенным риском развития кровотечений.
Заболеваемость ТП составляет 100 тысяч детского населения и случаев на 100 тыс. взрослого населения. Чаще болеют дети в возрасте до 10 лет и молодые женщины.
Причины возникновения болезни Верльгофа не установлены, однако доказано, что снижение количества тромбоцитов связано с аутоиммунным процессом, в силу которого антитела разрушают собственные кровяные клетки. Также наблюдается снижение регенеративной активности в костном мозге. Запуск патологической реактивности ученые связывают с такими факторами, как:
- генетическая предрасположенность;
- вирусные и/или бактериальные агенты;
- профилактическая вакцинация;
- приём лекарственных средств;
- воздействие высоких и низких температур;
- физическое и эмоциональное перенапряжение;
- оперативные вмешательства.
В среднем от момента взаимодействия с пусковым агентом да появления первых симптомов недуга проходит около 2 недель.
Клиническая картина
Геморрагический синдром — основное проявление заболевания. Проявляется в виде петехиальной сыпи на коже и слизистых, экхимозов («синяков»), частых и рецидивирующих носовых кровотечений, повышенной кровоточивости десен, обильной и затяжной менструации. В особо тяжелых случаях могут развиваться желудочно-кишечные кровотечения, кровоизлияния в головной мозг.
Диагностика заболевания
Консультация врача гематолога
Врач тщательно осматривает и опрашивает пациента, выясняя детально историю развития заболевания, семейный анамнез и др.
Лабораторная диагностика
- общеклинический анализ крови;
- биохимическое исследование крови;
- определение иммуноглобулинов;
- коагуллограмма;
- исследование на инфекционные заболевания (ВИЧ, хеликобактер, герпес и др.);
- определение в периферической крови аутоантител к тромбоцитам;
- маркеры тромбофилии;
- обследование на антифосфолипидный синдром;
- исследование функции щитовидной железы.
Инструментальные методы
- УЗИ органов брюшной полости;
- УЗИ щитовидной железы;
- ЭхоКГ.
Все исследования проводятся опытными специалистами на аппаратуре экспертного класса, что обеспечивает точность диагностики.
Лечение патологии
Лечение тромбоцитопенической пурпуры направлено на:
- восстановление нормального уровня тромбоцитов, адекватной активности костного мозга;
- предупреждение кровотечений;
- удаление из кровеносного русла аутоиммунных комплексов.
Схема терапии разрабатывается для каждого пациента индивидуально и зависит от тяжести состояния больного, степени прогрессирования ТП.
Фармакотерапия
Применяется лечение кортикостероидами, агонистами рецепторов тромбопоэтина (стимуляция кроветворения), иммуносупрессивными препаратами, внутривенными иммуноглобулинами.
Экстракорпоральная гемокоррекция
В межприступный период в Клиническом госпитале на Яузе для лечения тромбоцитопении используются инновационные технологии экстракорпоральной гемокоррекции (ЭГ), с помощью которых из крови удаляется значительная часть аутоиммунных комплексов, что приводит к восстановлению свертывающей активности тромбоцитов и образованию функционально активных кровяных пластинок.
Могут применяться следующие методы ЭГ:
- криоаферез;
- каскадная фильтрация плазмы;
- иммуносорбция;
- высокообъемный плазмообмен;
- экстракорпоральная фармакотерапия;
- фотоферез.
Специалисты Клинического госпиталя на Яузе отмечают: своевременное обращение к специалисту в несколько раз увеличивает вероятность быстрого достижения длительной ремиссии при тромбоцитопенической пурпуре. Не откладывайте свой визит к гематологу «на завтра» — запишитесь на прием прямо сейчас!
price 40 — Стоимость услуг
Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.
Статья проверена врачом онкогематологом, педиатром, к.м.н. Будариным М.А., носит общий информационный характер, не заменяет консультацию специалиста.
Для рекомендаций по диагностике и лечению необходима консультация врача.
Обслуживание на двух языках: русский, английский.
Оставьте свой номер телефона, и мы обязательно перезвоним вам.
—> 
Пурпура тромбоцитопеническая идеопатическая
Заболевание, которое возникает на фоне снижения количества тромбоцитов и их патологической склонности к склеиванию, и характеризуется появлением множественных кровоизлияний на поверхности кожи и слизистых оболочек. Болезнь относится к группе геморрагических диатезов, встречается достаточно редко (по статистике, заболевает 10–100 человек в год).
Причины возникновения. В большинстве случаев определить причины возникновения тромбоцитопенической пурпуры невозможно. Известно, что генетические дефекты не играют основную роль в её развитии.
К наиболее вероятным причинам возникновения пурпуры врачи относят:
Сбои в работе кроветворной системы, вызванные развитием апластической анемии;
Опухолевые поражения костного мозга;
Пагубное влияние радиации на человеческий организм, которое нарушает процесс развития и созревания форменных элементов крови;
Перенесённая бактериальная или вирусная инфекция (по статистике, в 40% случаев болезнь Верльгофа возникает именно из-за этого);
Операции по протезированию сосудов, которые могли стать причиной механического повреждения тромбоцитов;
Патологическая реакция организма на введение гамма-глобулина;
Применение некоторых противозачаточных препаратов;
Химиотерапия в ходе лечения онкологии.
Факторы риска. Чаще всего заболевание проявляется в возрасте до 10 лет, при этом она с одинаковой частотой поражает лица обоих полов. У взрослых – женщины заболевают в два раза чаще, чем мужчины.
Симптомы. Стремительное снижение количества тромбоцитарных компонентов по отношению к общему объёму крови; нарушение свёртываемости крови.
Этот процесс сопровождается нарушением трофики (питания) сосудов, дистрофией сосудистого эндотелия и увеличением проницаемости сосудистых стенок по отношению к эритроцитам. Во время болезни нарушается работа иммунной системы, которая, начиная продуцировать антитромбоцитарные иммуноглобулины, вызывающие разрушение тромбоцитов.
Все вышеописанные процессы развиваются стремительно, но в основе всех патогенетических процессов лежит тромбоцитопения, которая вызывает дистрофию сосудов и становится причиной развития длительных геморрагических кровоизлияний.
Возможные внешние проявления:
Стремительное появление небольших (на первых стадиях) или больших подкожных гематом, которые могут возникать спонтанно или в результате небольших ушибов. Их количество увеличивается, если пораженный участок кожи ненадолго перетянуть резиновым жгутом.
Накожные геморрагии – точечные кровоизлияния в верхних слоях кожи;
Кровоизлияния, затрагивающие слизистые оболочки глаз, собственно глазное дно и даже мозг, которые сопровождаются головокружением, иногда тошной и рвотой.
Возможно появление симптомов железодефицитной анемии;
Повышение температуры тела, сильные боли в области живота и гематурия (свидетельствует о нарушении работы почек).
Диагностика. Обязательно берется клинический анализ крови, который способен показывает слишком низкое содержание тромбоцитарной массы.
Специфических диагностических маркеров заболевания в настоящее время не существует, диагноз является диагнозом исключения, для установления которого требуется проведение комплексного обследования, исключающего заболевания и состояния иммунной и неиммунной природы, протекающие с тромбоцитопенией.
Лечение. Ввиду серьезности заболевания, лечение необходимо проводить в условиях стационара.
Первой задачей врачей является купирование процессов разрушения тромбоцитов и повышение их концентрации в крови. Медикаментозное лечение начинается с устранения симптомов болезни – местных (кожных) и общих кровотечений, с этой целью применяются препараты, обладающие кровоостанавливающим действием («Аскорутин», «Тромбин»).
Впоследствии больному назначаются глюкокортикоиды («Преднизолон») и иммуноглобулины. При отсутствии положительного эффекта от медикаментозной терапии врачи назначают хирургическое лечение, в виде спленэктомии – удаления селезёнки. Метод применяется в исключительно редких случаях при угрозах обширных кровоизлияний в головной мозг.
По возможности (при медленном течении патологического процесса) больному назначают несколько сеансов плазмафереза (помогает очистить кровь от антител к тромбоцитам). Возможно также переливание тромбоцитов от донора.
Болезнь Верльгофа (аутоиммунная идиопатическая тромбоцитопеническая пурпура)
Симптомы, диагностика и лечение болезни Верльгофа у детей. Аутоиммунная идиопатическая тромбоцитопеническая пурпура. Болезнь Верльгофа (аутоиммунная идиопатическая тромбоцитопеническая пурпура) — заболевание, характеризующееся множественными кровоизлияниями в кожу и кровотечениями из слизистых оболочек, обусловленными пониженной концентрацией в крови тромбоцитов.
Наблюдается чаще у женщин в период перестройки нейроэндокринной системы — в 15—20 и 40—50 лет, а также у новорожденных. Известны случаи семейных заболеваний. Сущность заболевания заключается в пониженной выработке тромбоцитов, либо в бесконтрольном приёме антитромбоцитарных препаратов. Медикаментозная тромбоцитопения возникает вскоре после приема медикаментов, продолжается обычно 1 —12 недель, и как правило, заканчивается спонтанным выздоровлением.
Прогноз существенно зависит от своевременности обращения к сосудистому хирургу либо гематологу и начала лечения, а также вторичной профилактики!
Жалобы пациентов
Жалобы на кровоизлияния в кожные покровы и кровотечения из слизистых оболочек, которые развиваются самопроизвольно или под влиянием незначительных травм. Наиболее часто жалобы на кровотечения из носа, десен и из полости рта, иногда — из внутренних органов; у женщин жалобы на маточные кровотечения. Часто синяки возникают после незначительной тупой травмы или спонтанно.
Диагностика
Диагностика выставляется при объективном осмотре сосудистым хирургом либо гематологом, и устанавливается по видимым изменениям окраски кожных покровов. Диагноз выставляется на основании клинической и гематологической картины.
Прогноз в отношении жизни в большинстве случаев благоприятный, однако, возможен смертельный исход в результате массивных кровотечений и обширных кровоизлияний в жизненно важные органы. Иммунный характер тромбоцитопений устанавливают на основании соответствующих лабораторных тестов (обнаружение антитромбоцитарных антител).
Лечение только консервативное!
Ошибки
Ошибки: болезнь Верльгофа часто путают с неиммунными тромбоцитопениями, с тромбоцитопатией, лейкозом, системной красной волчанкой или ревматоидным артритом.
В соответствии с этиологией и патогенезом, а также клиническим течением различают следующие варианты тромбоцитопенической пурпуры:
- собственно болезнь Верльгофа— хроническая «идиопатическая» пурура;
- изоиммунная пурпура на фоне переливаний крови (тромбоцитарной массы) или частых прерываний беременности;
- пурпура новорожденных, связанная с прошедшими через плаценту материнскими клетками;
- аутоиммунные тромбоцитопении, сочетающиеся с гемолитической аутоиммунной анемией, системной красной волчанкой и др.;
- симптоматические тромбоцитопении, которые могут наблюдаться при В12-дефицитных, гипо- и апластических анемиях, острой и хронической лучевой болезни, радиации, системных поражениях кроветворения (лейкозы — ретикулезы), злокачественных новообразованиях, инфекционных заболеваниях, при приеме некоторых лекарств.
По течению выделяют острую (менее 6 месяцев) и хроническую форму тромбоцитопенической пурпуры. Хроническая форма подразделяется на варианты:
- с редкими рецидивами;
- с частыми рецидивами;
- непрерывно рецидивирующее течение.
Как проявляется и лечится тромбоцитопеническая пурпура у ребенка?
Бюджетное учреждение здравоохранения Удмуртской Республики «Сарапульская городская больница Министерства здравоохранения Удмуртской Республики»

- Главная
- Профилактика
- Болезни крови
- Тромбоцитопеническая пурпура
Тромбоцитопеническая пурпура
Тромбоцитопеническая пурпура – это заболевание, которое характеризуется кровоизлияниями под кожу, повышенной кровоточивостью, возникающих в результате тромбоцитопении – снижения количества тромбоцитов в крови. Поскольку тромбоциты отвечают за свертываемость крови, снижение их количества в крови до 150×10 9 /л приводит к ее низкой свертываемости, поэтому возникают обильные кровотечения. Само название болезни Purpura thrombocytopenica в переводе с латинского означает: purpura — пурпурный цвет, thrombocyte – тромбоциты, от греч. penia – бедность. Синоним: болезнь Верльгофа.
Тромбоцитопеническую пурпуру относят к заболеваниям группы геморрагических диатезов. Встречается эта болезнь с частотой 10-80 случаев на миллион жителей в год. Обнаруживается пурпура чаще всего в детском возрасте, обычно у детей 2-7 лет, но встречается даже у грудных детей. В возрасте до 10 лет мальчики и девочки болеют с одинаковой частотой, после 10 лет – девочки болеют в несколько раз чаще. Начинается пурпура, как правило, после вирусной или бактериальной инфекции.
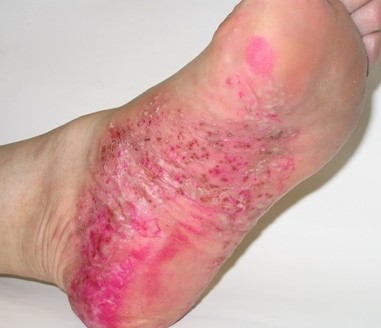
- Кровоизлияния в кожу.
- Бледность кожи.
- Кровотечение из носа.
- Кровоточивость десен.
- Кишечные, желудочные кровотечения.
- У девочек – маточные кровотечения.
- Низкое давление.
- Повышение температуры до 38°С.
- Лимфаденопатия — увеличение лимфатических узлов.
- В 15-20% случаев – увеличение печени и селезенки.
Классификация
В зависимости от причин и механизма развития различают следующие виды заболевания:
- Идиопатическая тромбоцитопеническая пурпура (болезнь Верльгофа).
- Изоиммунная – из-за повторных переливаний крови или тромбоцитной массы, а также беременностей.
- Врожденная иммунная тромбоцитопеническая пурпура – из-за несовместимости крови матери и ребенка, обычно проходит к 4-5 месяцам жизни ребенка.
- Аутоиммунная тромбоцитопеническая пурпура – сочетается с анемией, системной красной волчанкой и др.
- Симптоматическая – наблюдается при дефиците витамина В12, лучевой болезни, некоторых инфекциях, приеме некоторых сильнодействующих лекарственных препаратов.
Сочетание пурпуры с эндокардитом, малярией, лейшманиозом может осложнить протекание этих инфекционных заболеваний.
Причины возникновения
Обычно причиной тромбоцитопенической пурпуры служит вирусная инфекция – в 80% случаев это грипп, ветрянка, корь, краснуха. Случается, что болезнь спровоцировала реакция на прививку при вакцинации. Врожденная форма болезни вызвана несовместимостью материнской крови и ребенка, наследственными заболеваниями крови или обмена веществ. Пурпура может возникнуть при лейкозе и других раковых заболеваниях крови.
Диагностика
Диагностика основана на фиксации характерных симптомов – носовых, желудочных, кишечных, маточных кровотечений, бледности кожи, высокой температуре. Проводятся эндотелиальные пробы – их положительный результат свидетельствует о пурпуре. Проведение лабораторных тестов (измерение времени кровотечения, определение степени ретракции сгустка крови и др.) – наиболее надежный способ диагностики тромбоцитопенической пурпуры.
Для дифференциальной диагностики тромбоцитопенической пурпуры от лейкоза, красной волчанки, тромбоцитопатии проводят иммунологические исследования, пункцию красного костного мозга, структурный анализ крови.
Лечение заболевания
Прежде всего, нужно обеспечить ребенку постельный режим. Обычно лечение тромбоцитопенической пурпуры проводят в больнице. При кровотечении десен и слизистой рта пища для ребенка должна быть охлажденной.
Для лечения назначаются глюкокортикоиды и иммунодепрессанты. Рассмотрим их применение поподробнее.
Преднизолон – применяется в течение 2-3 недель в дозировке 2 мг в сутки на каждый килограмм массы тела. Затем идет снижение дозы и отмена препарата. Иногда применяются короткие курсы по 7 дней с дозировкой 3 мг в сутки на каждый килограмм массы тела. Между такими курсами делают перерыв 5-7 дней. В большинстве случаев такая методика помогает, однако у некоторых пациентов после отмены преднизолона может возникнуть рецидив болезни.
Иммуноглобулины – применяются в сочетании с основными препаратами (обычно с глюкокортикоидами). Чаще всего назначается внутривенное введение Ig 0,4 мг/кг в сутки, курс – 5 дней. Если эти препараты не улучшают ситуацию, то применяют цитостатики.
При слабом эффекте глюкокортикоидов и иммуноглобулинов рассматривается целесообразность проведения спленэктомии – операции по удалению селезенки. Как правило, такую операцию проводят детям от 5 лет, помогает она в 70% случаев.
Смертность от тромбоцитопенической пурпуры составляет 1-2% случаев. Основная причина – кровоизлияние в головной мозг. За последние годы в связи с развитием медицины врачам удалось существенно сократить количество летальных исходов заболевания.
Профилактика
Никаких профилактических мер по предупреждению тромбоцитопенической пурпуры не разработано. Профилактика сводится к предотвращению возможных рецидивов. Среди возможных мер профилактики можно выделить особое внимание детям при вакцинации, индивидуальный подход к детям с повышенным риском заболевания. После полного выздоровления от пурпуры пациенты находятся на учете в течение 5 лет, регулярно сдают кровь для анализа количества тромбоцитов. При заболевании другой инфекционной болезнью необходимо проведение тщательного обследования.
Идиопатическая тромбоцитопеническая пурпура у детей: алгоритм лечения и дискуссионные вопросы
Согласно современному определению, идиопатическая тромбоцитопеническая пурпура (ИТП, иммунная тромбоцитопения) представляет собой приобретенное иммунно-опосредованное заболевание, характеризующееся изолированной тромбоцитопенией, возникновение которой вызвано разрушением тромбоцитов антителами. ИТП может развиваться как у взрослых, так и у детей. Развитию ИТП у детей часто предшествует вирусная респираторая инфекция. В отличие от взрослых, у большинства педиатрических пациентов ИТП имеет доброкачественное течение, характеризуясь низким риском возникновения кровотечений и самоизлечением. Тем не менее у некоторых детей течение ИТП все же может осложняться значимыми кровотечениями, в частности внутричерепным кровоизлиянием. Кроме того, примерно у 20% пациентов это заболевание может принимать хронический характер.
Эпидемиология
За последнее десятилетие благодаря проведению крупных клинических и популяционных когортных исследований учеными были получены новые данные об эпидемиологии ИТП. Так, в датированном 2017 г. обзоре G.Moulis и соавт. приводятся следующие эпидемиологические данные: частота ИТП оценивается на уровне 3-4 случая на 100 тыс. населения в год, а риск развития внутричерепного кровоизлияния составляет около 1% в год. При этом заболевание несколько чаще встречается у лиц женского пола, а пиковые показатели заболеваемости приходятся на детский возраст и на возраст более 60 лет.
Персистирующая, хроническая и рефрактерная ИТП – определения понятий
В зависимости от продолжительности сохранения симптомов ИТП классифицируется следующим образом: впервые диагностированная (длительность заболевания 12 мес). Следовательно, ИТП определяется как персистирующая в том случае, когда тромбоцитопения сохраняется у пациента спустя 3-12 мес после первого установления диагноза. Однако в определении понятия рефрактерной ИТП консенсуса нет. Так, у взрослых рефрактерная ИТП определяется как заболевание, при котором отсутствует ответ на лечение либо отмечаются рецидивы после спленэктомии, – критерий, который не может быть применен к педиатрической популяции, поскольку оперативное вмешательство во многих случаях не рассматривается в качестве терапии второй линии (A. Cuker, C.E. Neunert, 2016). Поэтому было предложено, чтобы это определение относилось к категории детей со значимыми кровотечениями, у которых не достигнут ответ на терапию первой линии, либо детей без значимого кровотечения, основная цель лечения которых состоит в улучшении качества жизни. Современный алгоритм подтверждения диагноза ИТП и разработки плана лечения представлен на рисунке (A. Cuker, C.E. Neunert, 2016; R. Beruecco et al., 2018).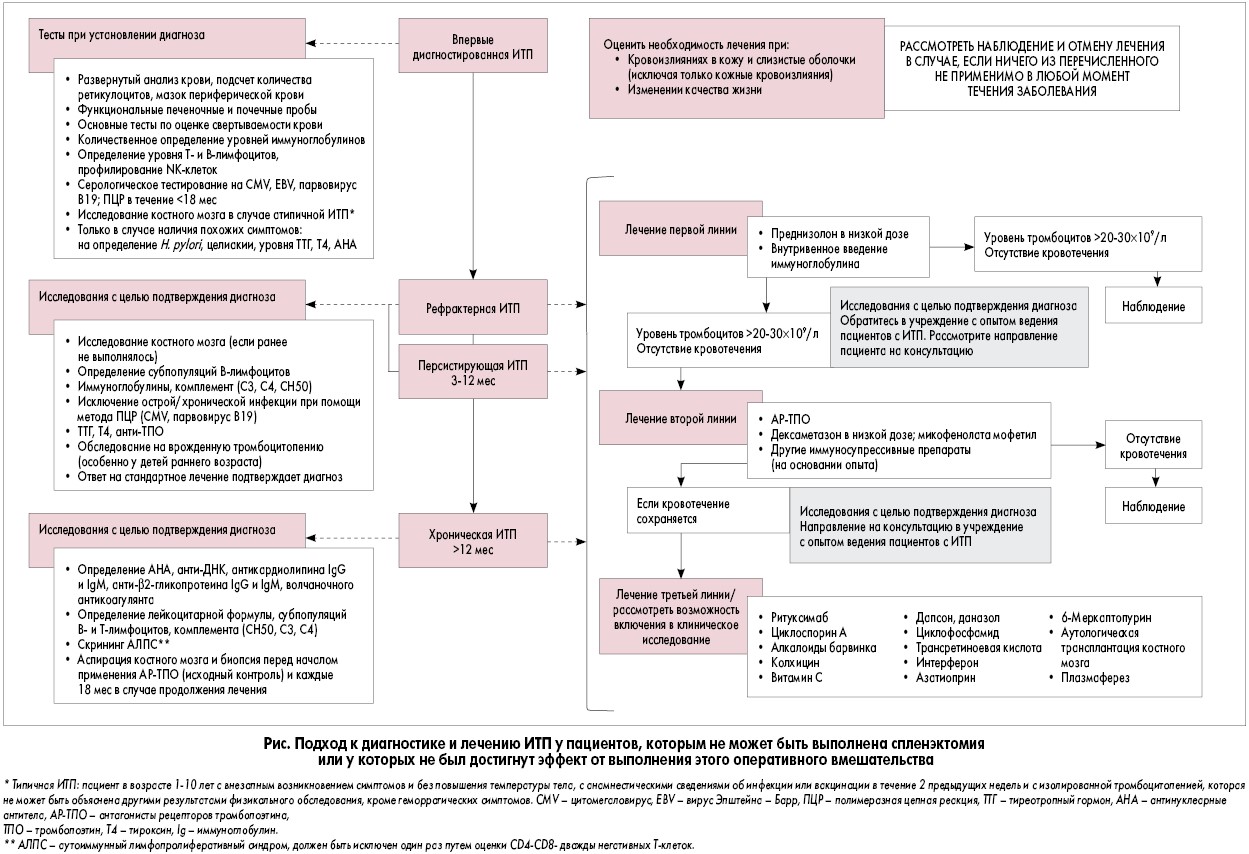
Початок кожного навчального року для педіатрів є періодом збільшення навантаження за рахунок пацієнтів із гострими респіраторними вірусними інфекціями (ГРВІ). Сьогодні існує багато можливостей лікування таких дітей. У зв’язку з цим іноді у лікарів виникають сумніви щодо доцільності призначення тих чи інших засобів. Особливо це стосується лікування гострого риносинуситу (ГРС).
Бронхіальна астма (БА) – це найпоширеніше хронічне захворювання дихальних шляхів у дітей. Незважаючи на те що кожен педіатр чи сімейний лікар стикається з такими хворими, існують міжнародні стандарти діагностики та лікування, у клінічній практиці досі зустрічаються випадки гіпо- та гіпердіагностики захворювання, грубі помилки у лікуванні дітей з БА. Складність ведення педіатричних хворих із БА пов’язана з різноманітністю клінічних проявів, що можуть відрізнятися від симптомів у дорослих, обмеженістю діагностичних можливостей у дітей молодшого віку тощо. Крім того, серед батьків і деяких лікарів поширені застарілі переконання щодо лікування БА, яке не лише стає неефективним, а й може нашкодити здоров’ю дитини. .
4-6 вересня 2020 року відбувся в онлайн-форматі Міжнародний конгрес Української академії педіатричних спеціальностей PRIME Рediatrics 2020. Протягом трьох днів педіатри та сімейні лікарі мали змогу взяти участь у більш ніж двадцяти секціях, присвячених професійній комунікації та правовим аспектам роботи лікаря, питанням, що стосуються грудного вигодовування та догляду за дитиною, сучасним алгоритмам та рекомендаціям стосовно ведення пацієнтів із різними захворюваннями, а також їх профілактиці. .
Осінь є піковим періодом професійного навантаження на педіатрів, адже зростає частота звернень з приводу гострих респіраторних інфекцій (ГРІ). Особливої уваги потребують діти, які часто та тривало хворіють (діти з рекурентними застудними захворюваннями), адже рутинне симптоматичне (за потреби – етіотропне) лікування забезпечує короткий ефект, а не тривалий результат і запобігання повторним інфекціям. Тому важливо зосередитися на профілактиці подальших епізодів ГРІ шляхом підвищення захисних механізмів організму, які будуть ефективно протидіяти інфекційним збудникам. .
Тромбоцитопеническая пурпура
Суть болезни
Идиопатическая тромбоцитопеническая пурпура (ИТП) — болезнь, которая характеризуется существенным снижением уровня тромбоцитов в крови, что обычно приводит к геморрагическому синдрому, то есть повышенной кровоточивости. Употребляется и термин «болезнь Верльгофа» в честь врача, впервые описавшего болезнь. Также предложено использовать термин «первичная иммунная тромбоцитопения».
В организме больного образуются антитела к его собственным тромбоцитам, скорость разрушения тромбоцитов крови повышается в несколько раз, и возникает дефицит этих клеток. Именно ИТП является наиболее частой причиной геморрагического синдрома у больных, наблюдающихся врачами-гематологами.
Выделяют острые и хронические формы ИТП. Острые формы (составляющие большинство случаев болезни у детей) продолжаются менее 6 месяцев. Хронические формы различаются по частоте рецидивов: от ИТП с редкими рецидивами до непрерывно-рецидивирующего течения.
Частота встречаемости и факторы риска
Частота ИТП составляет, по разным данным, от 5 до 20 случаев на 100 000 человек. Болезнь встречается как у взрослых, так и у детей любого возраста, но частота зависит от возраста: чаще всего заболевают молодые взрослые от 20 до 40 лет, реже всего — дети и пожилые люди. Девушки и женщины страдают ИТП в несколько раз чаще, чем юноши и мужчины. У детей раннего возраста чаще наблюдается острая форма заболевания, у подростков и взрослых — хроническая.
Причины и механизм развития болезни до сих пор изучены не полностью. Но известно, что болезнь может быть спровоцирована предшествующей вирусной инфекцией: ОРВИ, краснухой, корью, действием цитомегаловируса (ЦМВ), вируса Эпштейна-Барр (ВЭБ) и др. Кроме того, среди возможных провоцирующих факторов называют беременность, прием ряда лекарств, стрессы, физические перегрузки, избыточное пребывание на солнце и др. ИТП не является наследственным заболеванием.
Признаки и симптомы
ИТП характеризуется геморрагическим синдромом, то есть признаками повышенной кровоточивости. Как правило, болезнь возникает внезапно. Наблюдаются подкожные кровоизлияния: точечные (петехии) и более крупные (экхимозы), участки кровоизлияний могут сливаться между собой. Легко образуются синяки, особенно на руках и ногах. Могут возникнуть кровоизлияния в слизистые оболочки и кровотечения из них. Нередки кровотечения из носа, десен, у девочек — маточные кровотечения. Реже наблюдаются кишечные кровотечения и присутствие крови в моче. При совсем низком уровне тромбоцитов возможны смертельно опасные осложнения, такие как кровоизлияния в мозг. Опасна также значительная потеря крови с развитием тяжелой анемии.
С другой стороны, если снижение числа тромбоцитов не слишком значительно, болезнь может не иметь никаких явных симптомов и обнаруживаться только по результатам анализа крови, появлению отдельных синяков, а у девушек – также по более продолжительным и обильным менструациям.
Диагностика
Первым признаком ИТП является сниженный уровень тромбоцитов крови — тромбоцитопения. Остальные показатели крови остаются в норме. Наблюдаются изменения коагулограммы, такие как увеличение времени кровотечения. Однако для точной диагностики необходимо исключить другие причины снижения уровня тромбоцитов: лейкоз, миелодиспластический синдром, апластическая анемия, системная красная волчанка и другие аутоиммунные заболевания и т. д. При исследовании костного мозга наблюдается нормальное или повышенное количество мегакариоцитов (клеток, из которых образуются тромбоциты); это означает, что дефицит тромбоцитов связан не с недостаточной выработкой, а с их разрушением в крови. При анализах часто обнаруживаются антитела к тромбоцитам в значительных количествах. Увеличение селезенки для ИТП нехарактерно.
При диагностике может быть полезным изучение анамнеза, в том числе перенесенных вирусных инфекций, так как они, как сказано выше, могут спровоцировать развитие ИТП.
Лечение
Терапия больных ИТП основана на индивидуальном подходе. Необходимость лечения определяется требованием достижения и поддержания безопасного уровня тромбоцитов — ведь при глубокой тромбоцитопении возможны жизнеугрожающие кровоизлияния. Конкретная терапия определяется и такими факторами, такими как степень кровоточивости (выраженность геморрагического синдрома), сопутствующие заболевания и др.
Скажем, если уровень тромбоцитов снижен не слишком сильно, на коже нет признаков кровоизлияний или они постепенно уменьшаются, а сильных кровотечений нет, то может быть рекомендовано просто тщательное наблюдение за больным.
В более тяжелых случаях, однако, необходимо лечение. В качестве первой линии терапии часто используются гормоны-глюкокортикоиды (преднизолон, метилпреднизолон, дексаметазон). Но их длительное применение связано с нежелательными побочными эффектами. Может также применяться внутривенное введение иммуноглобулинов («Пентаглобин», «Октагам» и др.), которые предотвращают усиленное разрушение тромбоцитов крови.
Если болезнь постоянно рецидивирует и не поддается терапии, то больным может быть показано удаление селезенки (спленэктомия). Эта процедура в большинстве случаев приводит к успеху, однако связана с определенными рисками и ведет к нарушению иммунной защиты организма. Поэтому ее нередко стараются избегать, особенно у детей.
«Энплейт» (ромиплостим) — препарат, в последние 10-15 лет совершивший революцию в лечении многих больных хроническими и рецидивирующими формами ИТП. «Энплейт» стимулирует усиленную выработку тромбоцитов, обладает высокой эффективностью, быстротой достижения результата, хорошей переносимостью. Другой препарат, эффективный при хронической форме заболевания, — «Револейд» (элтромбопаг). Оба препарата сохраняют эффективность даже при долгом применении, могут использоваться амбулаторно («Энплейт» вводится подкожно, «Револейд» применяется в форме таблеток), но высокая стоимость пока ограничивает их использование.
Иногда применяются и другие лекарства, такие как иммунодепрессанты («Мабтера», «Азатиоприн» и др.). Для улучшения состояния сосудов могут использоваться лекарства-ангиопротекторы. Есть и другие варианты лечения, которые могут подбираться индивидуально. Переливания донорских тромбоцитов не рекомендуются, за исключением ситуаций жизнеугрожающего кровотечения, так как подобные переливания усиливают процесс образования антител к тромбоцитам.
Больные с ИТП должны соблюдать определенные ограничения, особенно в периоды обострений. Им необходимо избегать любых травм (что резко ограничивает возможности для занятий спортом); приема аспирина и других препаратов, снижающих свертываемость крови; контакта с аллергенами, излишнего пребывания на солнце, вакцинаций и т.п.
Прогноз
Острые формы ИТП обычно проходят в течение нескольких недель или месяцев, так как антитела к тромбоцитам могут циркулировать в крови до 6 месяцев. При хронической форме ИТП в большинстве случаев удается добиться стойкой ремиссии, но иногда, к сожалению, болезнь принимает часто рецидивирующее течение. Однако считается, что в среднем эта болезнь имеет хороший прогноз, тем более при использовании современных лекарственных препаратов.



