Варусная деформация стопы у детей симптомы лечение фото
Умная обувь для первых шагов!
Деформация стопы у детей — что важно знать?
Фраза про «деформацию стопы у ребенка» звучит страшно и непонятно. На деле не стоит паниковать, если вы услышали такой диагноз от врача или поняли сами по материалам из книг и интернета. В этой статье разберемся, что такое деформация стоп у детей и что делать, чтобы её избежать.
Что это за диагноз?
Как ясно из названия, деформации стоп — это изменение их формы. Она бывает наследственной и приобретенной.
Ножки ребенка начинают формироваться уже на 4-7 неделе беременности — многие женщины на этом сроке ещё даже не знают о своём особенном положении! Однако повлиять на развитие ножек в целом и стопы в частности сейчас никак нельзя, поэтому успокаиваемся.
В большинстве случаев патология начинает развиваться тогда, когда малыши начинают ходить. Чаще это случается у тех детей, которых родители активно тренируют к ходьбе. Раннее хождение вредно для позвоночника и для ног.
Поэтому процитируем доктора Комаровского: «сидеть и ходить ребенок должен захотеть сам» (часть 1.7.5 книги «Здоровье ребенка и здравый смысл его родственников»).
Типы деформации:
Врачи-ортопеды назовут нам с десяток, а то и более, типа этой проблемы. К счастью, всех обычному человеку знать необязательно. Чаще всего встречаются два типа:
- Вальгусная — она же х-образная. Внешне это выглядит так, будто стопы вывернуты наружу, а основная нагрузка приходится на большие пальцы ног и внутреннюю сторону ножки.
- Варусная или о-образная выглядит наоборот — стопы у ребенка будто вывернуты вовнутрь, он опирается на внешнюю их часть. Здесь идет искривление не только свода стопы, но и её оси. Некоторые в таких случаях говорят: «ноги колесом».
Симптомы проблемы:
Проверить ножки можно даже у новорожденного. Если положить его на ровную твердую поверхность, выпрямить ноги и соединить их в коленях, в норме они останутся ровными. Впрочем, добросовестные педиатры и ортопеды это и так обязательно сделают при первом осмотре малыша.
Как уже ранее было сказано, отчетливо эта особенность начинает проявляться, когда дети начинают активно ходить:
- При вальгусе малыш может часто проситься на ручки, будет шаркать ногами, капризничать или злиться по причине дискомфорта. Помимо всего прочего, сама походка станет некрасивой и кривой.
- При варусе также изменится походка, а жаловаться кроха чаще всего будет под вечер или после активных занятий — например, после ритмики или физкультуры в садике.
При подозрениях не стоит пускать всё на самотек или сразу бежать за ортопедической обувью. Деформации стоп — проблема всё-таки медицинская. Поэтому не тратьте время и деньги, обратитесь лучше сразу к врачу.
Если подозрения родителей подтвердятся, то пациента врачи отправят на дополнительные обследования. В числе направлений будет подометрия с оценкой нагрузки в разных участках стопы, УЗИ суставов стоп и рентген ног в прямой и боковой проекциях.
Лечение лучше не затягивать. Идет время — патология прогрессирует. Без должного вмешательства она может стать неисправимой и испортить в дальнейшем жизнь. Мы здесь намеренно не говорим о том, как и что лечится — всё-таки это прерогатива врачей.
Как избежать деформации стопы?
По поводу профилактики лучше тоже проконсультироваться с ортопедом. Обычно врачи рекомендуют разные меры для разных возрастов. Например, в годик они посоветуют купить специальный коврик, а в три — уже начать заниматься с детьми лечебной физкультурой.
Общие меры профилактики деформаций стоп (и речь здесь не только о вальгусе и варусе, но и плоскостопии) сводятся к лечебной физкультуре:
- хватание небольших предметов пальцами ног;
- рисование ногами;
- попеременная ходьба на сводах стоп;
- хождение по каштанам, камешкам, шероховатым поверхностям;

хождение босиком по земле, песку (будьте осторожны и проверьте участок на острые предметы и стекла);


Поверьте: если такую физкультуру обернуть в игровую форму, дети будут ей заниматься охотно.
Вальгусная деформация стопы (Hallux valgus)
Вальгусная деформация стопы (Hallux valgus) считается едва ли не самой распространенной ортопедической болезнью.
Вальгусная деформация стопы (Hallux valgus) считается едва ли не самой распространенной ортопедической болезнью. Это состояние характеризуется неприятными и болезненными деформациями в виде «шишки» на косточке большого пальца ноги. С годами ощущения боли становятся все более выраженными, что затрудняет ходьбу. Ее основное визуальное проявление – искривление плюсневой кости в суставе большого пальца, к которому впоследствии могут добавиться значительные искривления остальных пальцев.
Помимо болезненных ощущений и невозможности нормально ходить, Халлюкс Вальгус крайне неэстетично выглядит и вдобавок существенно ограничивает выбор обуви, в которую с комфортом входит искривленная нога. Именно поэтому большая часть пациентов обращается за ее лечением не столько по медицинским показаниям, сколько с намерением улучшить общее качество своей жизни.
Симптомы Hallux Valgus:
- выпирание сустава большого пальца;
- распластанность стопы в передней части;
- наклон большого пальца в сторону остальных пальцев;
- деформация остальных пальцев ноги;
- быстрая утомляемость ног;
- болевой синдром при ходьбе или длительном стоянии;
- отеки и покраснения в области деформированного сустава.
Причины вальгусной деформации стопы
В основе заболевания лежит слабость костной и соединительной тканей, которая провоцирует поперечное плоскостопие. Именно поэтому вальгусной деформации в наибольшей мере подвержены женщины: у слабого пола периодически происходят серьезные гормональные перестройки в организме (в период полового созревания, при беременности и кормлении, во время и после климакса), в результате которых организм плохо усваивает кальций, что, в свою очередь, крайне негативно сказывается на состоянии костей.
Вторая по распространенности причина возникновения Hallux valgus – остеопороз, поражающий преимущественно людей в возрасте, особенно женщин, а также беременных и кормящих.
Не меньше случаев развития вальгусной деформации причиняет и неправильная обувь, особенно «модельная» – с узкими носками, высокими каблуками, или короткая обувь. Такой обувью опять-таки больше увлекаются женщины, нанося ради сиюминутной красоты серьезный удар по своему здоровью в будущем. Неправильно подобранная обувь приводит к неравномерной нагрузке на площадь стопы – большая часть веса приходится на переднюю часть, вызывая искривление и артроз сустава большого пальца.
Среди прочих причин выделяют наследственную склонность к деформациям и эндокринные нарушения в организме, особенно лишний вес при сахарном диабете, а также различные травмы стоп.
Диагностика и лечение вальгусной деформации
Рентгенография в трех проекциях обычно дает полную информацию для определения степени болезни, которая определяется углом между I и II плюсневыми костями и углом между I пальцем и плюсневой костью.
- 1 степень: меньше 12 градусов между плюсневыми костями, I палец отклонен менее чем на 25 градусов;
- 2 степень: меньше 18 градусов между плюсневыми костями, I палец отклонен более чем на 25 градусов;
- 3 степень: больше 18 градусов между плюсневыми костями, I палец отклоняется более чем на 35 градусов.
Очень важно дифференцировать диагноз с другими заболеваниями – подагрой, артритом, остеоартрозом.
На выбор тактики лечения вальгусной деформациивлияет степень ее выраженности и уровень болевого синдрома. Наиболее эффективное будет терапия на ранней стадии болезни, ведь это позволяет предотвратить деформацию сустава.
Все способы лечения Hallux valgus можно разделить на три основные группы:
- ортопедические (ношение ортопедической обуви или стелек, пальцевых корректоров и т.п.) — могут помочь только при ранних стадиях заболевания, применяют в качестве профилактики.
- консервативные (медикаментозное лечение и физиотерапия) — временное уменьшение болевого синдрома в области «шишки».
- хирургические — обычно требуются в тех случаях, когда консервативная терапия не принесла желаемых результатов.
Операция для устранения вальгусной деформации стопы
Именно хирургическое лечение для большинства пациентов, особенно тех, кто серьезно «запустил» проблему, остается единственно возможным способом облегчить страдания и вернуться к нормальной жизни и активному движению. Особенно важно, что только операция дает возможность полностью избавиться от визуальных дефектов, которыми сопровождается вальгусная деформация – нароста на суставе, искривленных пальцев, натоптышей и мозолей, плоского свода стопы.
При работе с Hallux valgus хирург проводит рассечение (остеотомию) плюсневых костей стопы и их фиксацию (остеосинтез) в правильном положении. Также, в ходе операции может быть произведена замена сустава на имплант. Разрезы, как правило, проводятся вдоль большого пальца по внешнему и внутреннему краю (останется небольшой малозаметный шрам).
При всем разнообразии методов наибольшее распространение получили две дистальных остеотомии, которые позволяют достичь хороших и устойчивых результатов лечения.
Шевронная остеотомия (Сhevron) — операция при небольшой деформации большого пальца стопы. Применяется при
небольших деформациях большого пальца стопы ( Травматология-ортопедия
Клиника №1 является и популярной ортопедической клиникой в Обнинске. Именно здесь работают такие известные травматологи-ортопеды, как Прудников Юрий Викторович, Постнов Юрий Геннадьевич и др.
ВЫПОЛНЯЕМ БЕСПЛАТНЫЕ ОПЕРАЦИИ по полису ОМС для граждан РФ
Курс реабилитационных мероприятий, который мы имеем возможность предложить, состоит из ЛФК, физиотерапии и пассивной механотерапии.
Вальгусная деформация стопы (Hallux valgus) считается едва ли не самой распространенной ортопедической болезнью.
Одним из методов лечения заболеваний и травм опорно-двигательного аппарата, в том числе мышечно — фасциальных болевых синдромов является наложение повязок, в том числе липкопластырных повязок.
Артроскопия коленного сустава является современным малоинвазивным оперативным методом визуального обследования внутренних структур сустава и содержимого суставной поверхности оптических и механических устройств.
Артроскопия голеностопного сустава — это малоинвазивное операционное вмешательство, используемое в ортопедии для лечения проблемного голеностопного сустава.
Эндопротезирование плечевого сустава является эффективным и часто единственным способом восстановления утраченной функции конечности.
Эндопротезирование тазобедренного сустава является эффективным и часто единственным способом восстановления утраченной функции конечности.
ВЫСОКИЕ ТЕХНОЛОГИИ В ТРАВМАТОЛОГИИ В КЛИНИКЕ №1!
Эндопротезирование сустава или артропластика – это хирургическая операция, в ходе которой разрушенные болезнью или при травме части сустава заменяются искусственными. Комплект искусственных компонентов сустава называется эндопротез.
Стопа – фундамент нашего тела. Заболевания стопы опасны для всего организма.
Ударно-волновая терапия (УВТ) – один из современных методов лечения заболеваний опорно-двигательного аппарата с помощью регулируемых ударных волн, которые воздействуют на патологически измененные участки тканей.
Механотерапия – это комплекс восстановительных и профилактических упражнений, которые выполняются на специальных тренажерах.
Асептическое удаление клеща и проверка его на опасные инфекции теперь доступна нашим пациентам!
Остеосинтез — активно развивающееся направление в травматологии и ортопедии в Клинике №1.
Травматологи-ортопеды нашей клиники успешно внедряют в практику перспективную инновационную методику для лечения многих заболеваний суставов.
Плоско-вальгусные стопы у детей

Плоско-вальгусная деформация стоп у ребёнка
Плоско-вальгусная деформация стопы у малыша представляет собой такое строение, для которого характерно снижение свода стопы и искривление оси. Внешне такая стопа выглядит следующим образом: пальцы и пятка как бы вывернуты кнаружи от тела, а средняя часть стопы со сводом обращены дугой внутрь. Если посмотреть на стопы ребёнка сверху, можно отметить, что они располагаются буквой «Х», и представляют собой вальгусную деформацию.
Причины возникновения
В основе возникновения плоско-вальгусной деформации стопы лежит недоразвитие мышечно-связочного аппарата ноги в этой области. Недостаточность силы связок и давление массы тела деформирует ещё не до конца сформированные кости и хрящи детского организма. Стопа прогибается внутрь вследствие снижения и уплощения её свода под действием тяжести тела. В это же время происходит смещение переднего отдела внутрь.
В более редких случаях в качестве причины развития данной патологии выступает наличие дополнительной ладьевидной кости в стопе – врождённая аномалия.
Заметить, что стопы ребёнка при первых попытках хождения становятся неправильно, может любой внимательный родитель, но, что следует предпринять в данной ситуации, подскажет только квалифицированный врач-ортопед. За помощью можно обратиться в детский центр «СМТ КИДС», специалисты которого помогут подобрать комплекс гимнастических упражнений, направленных на устранение дефекта.
Клиническое проявление
На начальном этапе проявления заболевания характерно затруднение при попытках ребёнка начать ходить. Это связано с недостаточной мышечной силой ног. В дальнейшем присоединяется изменение постановки стоп, она приобретает «Х»-образную форму. По мере роста ребёнка под действием увеличения массы тела, происходит увеличение нагрузки и на остальные суставы нижних конечностей. Так, позже происходит деформация ног в области голеностопа, а затем и коленных суставов. Далее происходит неправильное размещение таза по продольной оси тела с дальнейшим нарушением осанки.
По мере нарастания нагрузки на ноги в них появляется боль, в особенности при физических нагрузках. В дальнейшем дети, страдающие от плоско-вальгусной деформации, входят в группу повышенного риска по развитию артроза суставов и остеохондроза различной локализации. При обнаружении вышеуказанных симптомов крайне важно, как можно раньше предпринять меры по предупреждению запущенности заболевания:
- Максимально разгрузить ноги, в том числе стопы ребёнка до того момента, пока ему не исполниться 8 месяцев.
- Предпринять все возможные профилактические мероприятия по предупреждению развития у ребёнка рахита.
- Регулярно посещать и консультироваться с врачом-ортопедом.
Лечение заболевания
В основе лечебно-профилактических мероприятий, направленных на предупреждение и лечение плоско-вальгусной деформации, лежит комплекс упражнений, которые необходимо выполнять в обязательном порядке несколько раз в течение дня. В основе лечебного комплекса лежит выполнение таких упражнений, как:
- Ходьба по дорожке, ширина которой не превышает 15 см. Суть в том, чтобы ребёнок шагал по искусственно нарисованной тропинке, стараясь не заступать за её пределы.
- Ходьба босыми ногами по рельефной местности, где имеются неровности и шероховатости (камушки, галька, песок).
- Ходьба на внешней стороне стоп. Попросите ребёнка идти, косолапя, как медведь из мультика. Покажите на своём примере, как нужно ходить.
- Захватывание с пола пальцами ног мелких предметов с последующим удержанием в поднятом состоянии на протяжении нескольких секунд. Упражнение можно выполнять как стоя, так и сидя.
- Принятие стоячего положения из положения, сидя по-турецки. Важно, чтобы ребенок, поднимаясь, не вставал поочерёдно на одну, а затем на вторую ногу, а делал упор на две ноги сразу. Для того чтобы качественно выполнять это упражнение, ему необходима помощь взрослого, который будет поддерживать его руками. При выполнении упражнения впереди стоящая нога должна меняться.
- Сминание ткани пальцами ног.
- Подъём на носочки с фиксацией в этом положении с последующим приседанием с упором на полную стопу.
Немаловажная роль в лечении деформации стоп отводится массажу и физиотерапевтическим методам воздействия. Как проводить массаж ног, подскажет лечащий врач, заниматься самолечением не стоит. Важно помнить, что при выполнении массажа внимание необходимо уделять не только ножкам малыша, но также ягодичной и поясничной областям тела, ведь они также подвергаются немалым нагрузкам.
Назначением физиотерапевтических процедур занимается врач-физиотерапевт. Лечение может быть отличным в том или ином конкретном случае.
Кроме того, родители должны помнить о важности ношения ребёнком специальной ортопедической обуви. При плоско-вальгусной деформации стоп предпочтение отдаётся моделям с достаточно жёстким задником боковым частям, отвечающим за фиксацию пяточной кости. Для того чтобы стопа находилась в правильном положении и была зафиксирована с обоих боков и в нижней части, необходимо выбирать обувь, имеющую высокий, плотный супинатор.
Как правильно и часто следует носить обувь ортопедического типа, подскажет врач-ортопед. Необходимости в регулярном её использовании нет, так как мышцы должны постепенно привыкать к нагрузкам.
Вальгусная деформация стопы у детей

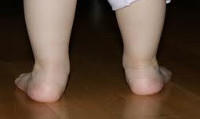
Вальгусная деформация стопы у детей – дефект, характеризующийся снижением высоты сводов стопы и Х-образным искривлением ее оси. При вальгусной деформации отмечается разворот пальцев и пятки наружу, опущение среднего отдела стопы, неуклюжесть походки, повышенная утомляемость и боль в ногах. Диагностика вальгусной деформации проводится детским ортопедом на основании внешнего осмотра, рентгенографии стоп в 3-х проекциях, плантографии, подометрии. Лечение проводится с помощью ЛФК, массажа, ношения ортопедической обуви, наложения ортопедических шин; при неэффективности – выполняется хирургическое вмешательство.
- Причины
- Симптомы
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Цены на лечение
Общие сведения
Под вальгусной деформацией понимают такую деформацию стопы у детей, при котором при тугом сжатии и выпрямлении коленей, расстояние между внутренними краями лодыжек составляет более 4-5 см. При этом пальцы и пятка отклоняются к внешней стороне, а внутренние своды стоп «заваливаются» внутрь. Такая кривизна ног называется Х-образной, в отличие от варусной (О-образной) деформации стоп. Если вальгусная деформация сопровождается снижением высоты сводов стопы, говорят о плоско-вальгусной деформации стопы. Именно эта форма патологии чаще всего встречается в детской травматологии и ортопедии.

Причины
Вальгусная деформация стопы у ребенка может быть врожденной или приобретенной. В первом случае определяющими являются внутриутробные нарушения формы и расположения костей стопы, а деформация стоп диагностируется уже в первые месяцы жизни ребенка. К наиболее тяжелым истинно врожденным деформациям стопы относится «стопа-качалка» или «вертикальный таран».
Приобретенная вальгусная деформация связана с несовершенством сухожильно-связочного аппарата и отклонениями в развитии опорно-двигательной системы ребенка. Такие отклонения обычно выявляются к 10-12 месяцам, при попытках ребенка сделать первые самостоятельные шаги. Вальгусная деформация чаще формируется у ослабленных детей с мышечной гипотонией. Причины последней могут крыться в недоношенности ребенка, внутриутробной гипотрофии, врожденной слабости соединительной ткани, частых заболеваниях детей раннего возраста ОРВИ, бронхитами, пневмониями. Особая роль в ослаблении связочно-мышечного и костного аппарата стопы принадлежит рахиту. Нарушение статико-динамических взаимоотношений в нижних конечностях вторично развивается у детей на фоне нейромышечных заболеваний: полинейропатии, ДЦП, миодистрофии, полиомиелита. Деформация стопы может быть следствием ожирения и чрезмерных нагрузок на стопу из-за избыточной массы тела.
Иногда деформация стопы развивается после травм связок, мышц, костей голени и стопы и длительного пребывания конечности в гипсе. В более редких случаях вальгусная деформация стопы возникает у детей с дисплазией и врожденным вывихом бедра. Причинами вальгусной деформации у ребенка могут выступать ранняя постановка ребенка на ножки, неправильный подбор обуви (слишком мягкой и плохо фиксирующей стопу).
При слабости мышечного тонуса под тяжестью веса ребенка свод стопы уплощается, большеберцовые мышцы, а также мышцы и связки пальцев стопы ослабляются и растягиваются и не могут удержать стопу в оптимальном положении. При вальгусной деформации происходит смещение голеностопного сустава внутрь, а пятки и пальцев – кнаружи.
Симптомы
В большинстве случаев первые признаки деформации стопы у ребенка родители замечают ближе к 1 году, вскоре после того, как ребенок сделал первые шаги. При этом обращает внимание, что при ходьбе малыш наступает не на всю стопу, а на ее внутренний край.
С течением времени стопа приобретает Х-образную форму, походка становится неуклюжей, неуверенной, шаркающей; дети быстро устают при игре со сверстниками, жалуются на боли в нижних конечностях и позвоночнике. К вечеру стопа ребенка опухает, возможны судороги в икроножных мышцах. При осмотре обуви ребенка заметно ее неравномерное снашивание — обувь стаптывается по внутренней стороне подошвы.
Диагностика
Вальгусная деформация стопы у ребенка может быть заподозрена педиатром, однако окончательно судить о наличии патологии и степени ее выраженности позволяет только осмотр ребенка детским травматологом-ортопедом и специальное обследование. При осмотре ребенка обращает внимание отклонение пальцев и пятки кнаружи, сглаживание сводов и смещение внутренней части стопы – внутрь.
Для окончательного решения вопросов диагностики у ребенка вальгусной деформации стопы проводится рентгенография стоп, компьютерная плантография и подометрия. На рентгенограммах стоп, выполненных в 3-х проекциях, удается увидеть изменение положения стоп относительно друг друга. Компьютерная плантография позволяет рассчитать различные морфологические параметры стопы. С помощью подометрии оценивается распределение нагрузки на разные отделы стопы. Компьютерная подометрия позволяет выявить изменения, когда клинические признаки вальгусной деформации стопы у детей еще не проявились. В ряде случаев с уточняющей целью может потребоваться проведение УЗИ суставов.
Для исключения патологии центральной и периферической нервной системы дети должны быть осмотрены детским неврологом.
Лечение
Целью лечения вальгусной деформации стопы у детей служит восстановление ее нормальной формы и функции, укрепление мышечного и связочного аппарата.
При врожденной вальгусной деформации может понадобиться иммобилизация конечностей с помощью гипсовых повязок. Подбор и моделирование повязки осуществляется детским ортопедом с учетом типа деформации и градуса отклонения от нормы.
На следующем этапе (а в случае приобретенной вальгусной деформации стопы — с самого начала) рекомендуется проведение ножных ванн, курсов массажа (пояснично-крестцовой области, суставов ног, стоп), парафинотерапии, озокеритовых и грязевых аппликаций, электрофореза, диадинамотерапии, магнитотерапии, электростимуляции мышц голени и стопы, ИРТ. Полезны занятия лечебным плаванием и ЛФК.
Дети с вальгусной деформацией стоп нуждаются в подборе индивидуальных функциональных стелек или специальной ортопедической обуви с жесткой боковой фиксацией стопы и пятки, супинатором.
К оперативному лечению прибегают относительно редко (примерно в 7% случаев). Способ коррекции вальгусной деформации стоп определяется индивидуально с учетом особенностей и выраженности патологии. Наибольшее распространение в детской травматологии ортопедии получили методы пересадки сухожилия длинной малоберцовой мышцы на внутренний край стопы с удлинением ахиллова сухожилия; артродез таранно-ладьевидного сустава, наложения аппарата внешней фиксации и др.
Прогноз
Вальгусная деформация стопы у детей может достигать тяжелых степеней, являясь не только выраженным косметическим дефектом, но и вызывая функциональные нарушения конечности, вплоть до инвалидизации в молодом трудоспособном возрасте. В случае невысокой степени деформации и своевременного лечения возможно полное восстановление функции стопы.
Профилактика
Во избежание развития вальгусной деформации стопы у детей следует исключить нагрузку на нижние конечности ребенка до 7-8 месяцев. Необходимо придерживаться рационального режима, включающего закаливание, гимнастику, профилактический массаж, полноценное питание, достаточный сон и прогулки. Важное значение имеет предупреждение рахита, прием витамина D и микроэлементов.
В обязательном порядке следует регулярно посещать педиатра, а также профилактические осмотры, осуществляемые специалистами разного профиля (в т. ч. детским хирургом и ортопедом). Необходимо уделять серьезное внимание правильному подбору обуви для ребенка: она должна быть по размеру (не мала и не велика); изготовлена из качественных натуральных материалов; иметь плотный супинатор, жесткие заднюю и боковую части.
Продольное и поперечное плоскостопие
ПЛОСКОСТОПИЕ — это деформация стопы, при которой происходит понижение (уплощение) ее свода.
В норме стопа имеет два свода – продольный (по внутреннему краю стопы) и поперечный (между основаниями пальцев). Оба свода стопы предназначены для удержания равновесия тела и предохранения организма от тряски при ходьбе.
Если нагрузка, действующая на стопу, уравновешивается крепкими связками и мышцами, в этом случае стопа функционирует нормально. В большинстве случаев плоскостопие возникает из-за слабости и переутомления мышц голени и стопы. Это может быть вызвано длительным стоянием или ходьбой, ожирением, тесной и не подходящей по размеру обувью.

Также плоскостопие способствует формированию неправильной осанки, однако возможен и обратный вариант, когда нарушение осанки, приводит к плоскостопию. Как результат – быстро устают ноги, в первую очередь страдают колени, из-за того, что они испытывают большую нагрузку. К тому же усиливается нагрузка и на позвоночник.
КЛАССИФИКАЦИЯ ПЛОСКОСТОПИЯ
- По локализации
- Поперечное
Признаки: При поперечном плоскостопии передний отдел стопы расширяется. Опора производится на все головки плюсневых костей, а не на первую и пятую, как в норме. Резко увеличивается нагрузка на ранее не нагруженные 2-4 головки плюсневых костей, и уменьшается нагрузка на головку первой плюсневой кости. Также изменяется направление действия мышц, которые крепятся к большому (первому) пальцу стопы. Это вызывает отклонение большого пальца стопы кнутри. Головка первой плюсневой кости выступает кнаружи, а большой палец ложится на второй под разным углом. Такая деформация большого пальца стопы называется Hallux valgus (халюкс вальгус).
Продольное
При продольном плоскостопии происходит смещение костей стопы таким образом, что передняя часть стопы отклоняется кнаружи. Сухожилия малоберцовых мышц натягиваются, передняя большеберцовая мышца наоборот растягивается. Внешний вид стопы изменяется. Стопа становится удлиненной. Средняя ее часть расширена. Продольный свод опущен, вся стопа повернута кнутри. На внутреннем крае стопы через кожу видны очертания ладьевидной кости. Такое состояние стопы проявляется при походке, которая становится неуклюжей, с сильно разведенными в стороны носками. А также: происходит быстрая утомляемость ног, ноющие боли стоп и голени при ходьбе и стоянии, к вечеру может появляться отек стопы. Быстро изнашивается внутренняя сторона подошвы. Стопа становится шире. При резко выраженной деформации появляется постоянная боль в стопах, голенях, коленных суставах. Появляются боли в пояснице и мучительные головные боли. Снижается трудоспособность, непродолжительная ходьба затруднена. Появляются омозолелости кожи подошвы под головками плюсневых костей. Натяжение сухожилий разгибателей пальцев отклонение кнаружи большого пальца.
- Продольно-поперечное
- Плоско-вальгусные стопы
- Вальгусные стопы
- Функциональная недостаточность стоп
- Врожденная плоская стопа: приблизительно в 3% случаев плоскостопия плоская стопа бывает врожденной. Установить раньше 5-6 лет нелегко;
- Травматическое: последствие перелома лодыжек, пяточной кости, предплюсневых костей;
- Паралитическое: следствие паралича подошвенных мышц стопы и мышц, начинающихся на голени;
- Рахитическое: вызвано нагрузкой тела на слабые кости стопы;
- Статическое: наиболее часто встречающееся плоскостопие. Возникает при слабости мышц голени и стопы, связочного аппарата и костей;
- Приобретенное: результат ношения неудобной обуви, сжимающей и стесняющей стопу, обуви на высоком каблуке.
СТАДИИ ПЛОСКОСТОПИЯ
- Первая (начальная) стадия
К вечеру ноги устают даже после обычной нагрузки. При нажатии на середину подошвы возникает боль. К утру, как правило, отеки проходят.
Вторая стадия
Плоскостопие напоминает о себе круглыми сутками невыносимыми болями в стопах и голенях. Длительные прогулки исключены. Походка становится тяжелой, нарушается осанка.
Третья
Хождение крайне затруднено, стопы сильно деформированы и напоминают привычные очертания только своим расположением. Появляются артрозы, артропатии, изменения позвоночника и другие осложнения. Больные нетрудоспособны.
ДИАГНОСТИКА
- На первом этапе проводится осмотр специалистом, в данном случае врачом травматологом-ортопедом.
- Вторым этапом является аппаратная диагностика. Существуют различные методы диагностики плоскостопия. Широко распространенным методом является рентгенодиагностика. Для определения степени плоскостопия выполняют рентгенограммы обеих стоп в прямой и боковой проекциях с нагрузкой.
ЛЕЧЕНИЕ
Лечение плоскостопия направлено на устранение болевого синдрома, укрепление мышечно-связочного аппарата, улучшение трофики тканей и восстановление функции стоп. Своевременная диагностика гарантирует лучший результат в лечении, поэтому при обнаружении характерных признаков плоскостопия – рекомендуем не откладывать визит к врачу.
Вальгусная деформация: причины, симптомы, лечение
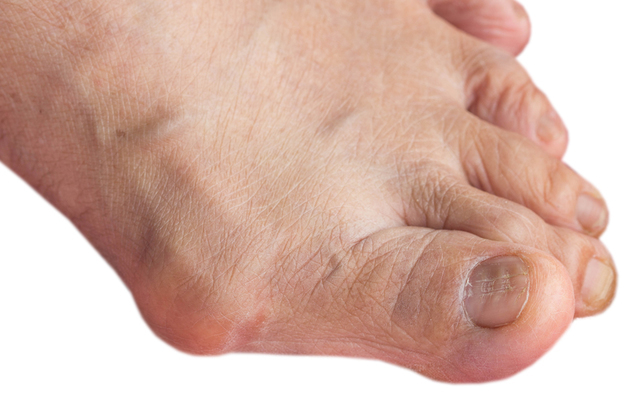
Вальгусная деформация стопы (hallux valgus), или, как говорят в народе, «косточка» («шишка») у больших пальцев ног, довольно часто встречается у представительниц прекрасного пола.
Вальгусная деформация стоп (hallux valgus) — заболевание, при котором искривляется плюсне-фаланговый сустав первого пальца и деформируются остальные пальцы. Заболевание характеризуется невозможностью ношения обычной обуви из — за образовавшейся «шишки» у основания большого пальца и сопровождается ноющей болью.
Симптомы вальгусной деформации:
- отклонение большого пальца стопы кнаружи, постепенное увеличение «косточки»;
- молоткообразная деформация остальных пальцев стоп;
- боль в суставах стоп;
- быстрая утомляемость ног;
- сложности с подбором обуви.
Методы диагностики:
- обследование у ортопеда;
- рентгенография стоп в 3-х проекциях;
- плантография – отпечатки стоп для выявления плоскостопия.
Заболевания с похожими симптомами: артрит; подагра; деформирующий остеоартроз.
Течение заболевания
Вальгусная деформация стоп развивается постепенно. Сначала пациент жалуется на то, что стало неудобно носить обувь привычного размера, сложно подобрать обувь, затем появляются боли в стопах к концу дня, искривляется первый палец стопы. Косточка на стопе с нарастающим поперечным плоскостопием значительно деформируют передний отдел стопы. Подошва его уплощается и выбухает в центре; в этом месте образуются болезненные намины и мозоли, резко затрудняющие ходьбу; второй палец поднимается кверху и часто приобретает форму молотка (молоткообразный палец)– он согнут, не разгибается, на нем образуется мозоль. В целом деформация ухудшает кровоснабжение и иннервацию переднего отдела стопы, что способствует и развитию артрозов.
Осложнения
- при отсутствии лечения суставы стопы постоянно деформируются — возникает хронический бурсит;
- перестройка структуры плюсневых костей – болезнь Дейчлендера.
Прогноз. При незначительной деформации и своевременном лечении внешний вид и функцию суставов стоп можно восстановить. В запущенных случаях боли могут сохраняться даже после операции.
Причины и профилактика
Причина вальгусной деформации стоп – поперечное плоскостопие, генетика, эндокринные нарушения, остеопороз. В основе заболевания лежит врожденная слабость соединительной и костной тканей, приводящая к развитию плоскостопия. Развитию деформации способствует неправильно подобранная обувь. Особенно это касается высоких каблуков и обуви с узким носком. Такая обувь ведет к неравномерному распределению нагрузки, которая больше падает на передний отдел стопы, в результате чего возникает деформация этой зоны и развивается артроз сустава большого пальца.
Профилактика:
- осмотр ортопедом для своевременного выявления плоскостопия;
- ношение рациональной обуви (без шпилек, без острых носов, из натуральных материалов, каблук не выше 7 см);
- ношение ортопедических стелек;
- если профессия связана с длительным пребыванием на ногах, соблюдать режим труда и отдыха.
Лечение
Лечением вальгусной деформации стоп занимается ортопед. Обращаться к врачу необходимо при первых признаках заболевания, так как коррекция деформации на ранних стадиях может уберечь от операции:
- подбор ортопедических стелек
- назначение комплекса лечебной физкультуры, препятствующей развитию плоскостопия.
При запущенных формах болезни требуется операция. Остеотомия — сложная костная реконструкция, включающая в себя вмешательство на нескольких костях стопы, направленная на изменение оси плюсневой кости и первой фаланги большого пальца.
Ходить, полностью опираясь на плюсну, можно, начиная с третей недели после операции. В большинстве случаев лечение завершается на 6-ой неделе после операции, пациент возвращается к обычному образу жизни. Восстановительный период 2-3 месяца.
Выпускающий редактор — Филиппова Галина



