Нижняя полая вена строение функции и патологии сосуда
КТ нижней полой вены, что показывает?
Обследование артерий, вен и капилляров проводят с целью оценки характера кровоснабжения тканей, диагностики патологических изменений сосудистой стенки, определения тонуса вен и артерий. Метод КТ незаменим при дифференцировании заболеваний нижней полой вены (НПВ), которая является одним из крупнейших сосудов кровеносной системы. Ангиографическое исследование проводят с помощью рентгеновского излучения, что позволяет визуализировать состояние НПВ и своевременно назначить лечение, способное предупредить нежелательные последствия возникшего синдрома ее поражения.
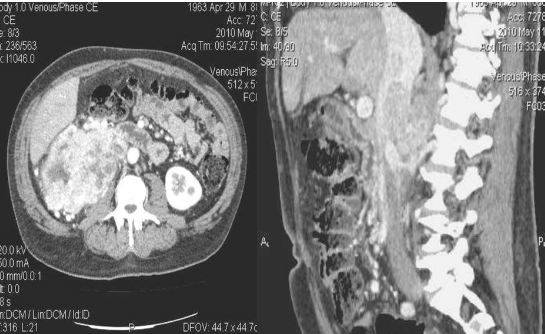
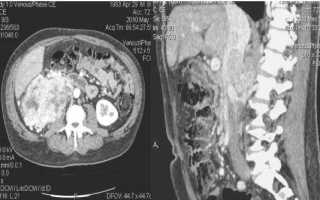
Нарушение тока крови в сопряженных сосудах на КТ нижней полой вены (указано стрелкой)
Что показывает КТ нижней полой вены
Нижняя полая вена проходит справа от аорты в забрюшинном пространстве. Начало ее отмечается в районе проекции суставной щели между 4 и 5 поясничными позвонками, устье находится на уровне грудного отдела позвоночника и впадает в правое предсердие. НПВ образуется при слиянии правой и левой подвздошных вен, на своем протяжении она сопряжена с протоками двух видов:
висцеральными (внутренностными) – с их помощью осуществляется забор крови от внутренних органов;
париетальными (пристеночными) – поставляют кровь от пояса нижних конечностей.
Нижняя полая вена проходит спереди и справа от позвоночника, позади тонкого кишечника, по направлению к заднему краю печени. В грудную полость она попадает через специальное отверстие в диафрагме. Слева от сосуда на всем протяжении идет аорта, позади нее правые почечная и поясничные артерии. Диаметр нижней полой вены зависит от процесса дыхания: на вдохе она сужается, расширяясь при выдохе.
Функция НПВ заключается в заборе и транспортировке крови от нижних конечностей и органов малого таза к правому предсердию. Заболевания, затрагивающие систему нижней полой вены, негативно влияют на здоровье организма и приводят к серьезным последствиям.
КТ нижней полой вены позволяет на ранних сроках выявить следующие патологические состояния:
сдавление сосуда (синдром НПВ);
тромбоз и тромбофлебит вены;
кровотечения в брюшной полости при нарушении целостности сосудистой стенки, в том числе при травмах живота;
дилатация (расширение) нижней полой вены;
новообразования и метастазы, поражающие сосуд и близлежащие органы;
аномалии развития (недоразвитие, удвоение сосуда и другие).
Мультиспиральная компьютерная томография (МСКТ) визуализирует состояние сосудистой стенки, показывает наличие тромбов, позволяет оценить характер кровотока и функционирование системы НПВ.
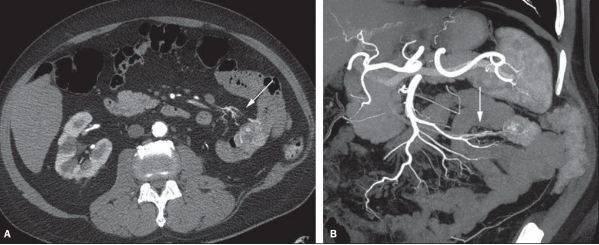
Тромбоз нижней полой вены (указан стрелкой) при прорастании опухоли верхнего полюса правой почки
Томограмма дает возможность увидеть патологические изменения на ранних сроках развития болезни, что повышает эффективность лечения и благоприятно влияет на прогноз.
Как делают КТ нижней полой вены
Исследование проводят с помощью специального аппарата, который обеспечивает просвечивание изучаемой зоны и отображение получаемой информации в виде фотографий тонких срезов сканируемых тканей. Томограф имеет широкую кольцевую часть, где закреплены рентгеновские трубки. Они в процессе обследования совершают круговые движения, что обеспечивает сканирование в горизонтальной проекции.
Пациент ложится на горизонтально расположенный стол, который постепенно движется внутри кольца томографа. Рентгенолог и технический персонал, обеспечивающий настройку аппарата, находятся в это время за специальной перегородкой, связь с ними осуществляется через переговорное устройство. В процессе исследования необходимо сохранять неподвижность, что обеспечит высокое качество снимков и облегчит постановку диагноза.
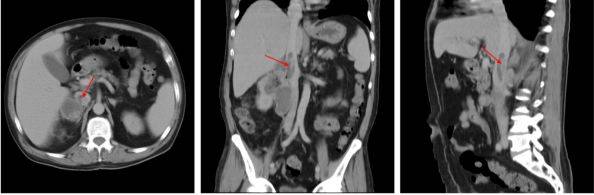
КТ нижней полой вены: признаки прорастания опухоли
Процедура занимает не более 20 минут, в течение которых врач получит более 300 снимков нижней полой вены, при необходимости на их основании воссоздают трехмерную проекцию изучаемой зоны.
Результаты пациент получает на руки в течение полутора-двух часов, вся информация записывается на электронный носитель. Стоимость CD-диска с фотографиями и заключением врача входит в цену КТ.
Подготовка к исследованию
Процедура КТ ангиографии нижней полой вены проводится с применением контрастного вещества, поэтому требует предварительной подготовки. После записи на КТ или МРТ пациент может получить бесплатную консультацию, где ему расскажут, как проходит обследование и что необходимо сделать до томографии.
Перед проведением МСКТ необходимо проверить уровень креатинина в крови. Этот анализ проводят для оценки состояния функции почек. При необходимости можно сделать экспресс-тест перед процедурой — клиника “Магнит” в Санкт-Петербурге предоставляет такую возможность.
Индивидуальная непереносимость йодсодержащих препаратов и склонность к проявлению аллергических реакций, гиперфункция щитовидной железы, беременность и период лактации, контроль уровня сахара крови с использованием Метформина и его аналогов требуют предварительной консультации с врачом.
КТ нижней полой вены с контрастированием
Контрастная КТ нижней полой вены проходит в два этапа. Сначала пациента помещают на стол и делают с помощью томографа серию нативных снимков. Потом внутривенно вводят йодсодержащий раствор, отличающийся высокой рентгеноконтрастностью. На фотографиях отчетливо видна система нижней полой вены с протоками. Такой метод диагностики отличается высокой информативностью, с его помощью можно определить состояние кровеносных сосудов и окружающих тканей.
КТ-ангиографию с контрастом применяют при диагностике воспалительных заболеваний нижней полой вены, для определения новообразований, тромбов в просвете сосуда. Метод позволяет оценить характер и участок оперативного вмешательства в случае хирургического лечения, а также контролировать процессы регенерации в восстановительном периоде.
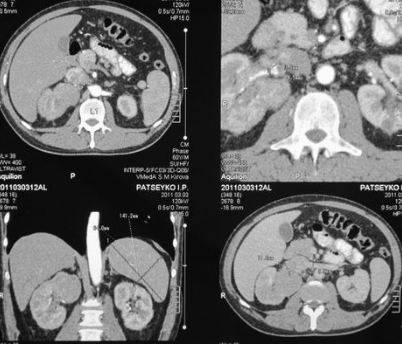
Нефрэктомия с удалением тромба из нижней полой вены на компьютерных томограммах
Существует экстренная КТ нижней полой вены, которую проводят в случае состояний, угрожающих жизни пациента.
Показания и противопоказания
Компьютерная томография нижней полой вены показана при различных патологических состояниях, которые сопровождаются следующими симптомами:
венозная недостаточность (отечность, боль и чувство тяжести в ногах, судороги, варикозное расширение вен);
боль в области поясницы и в правой части живота неясной этиологии;
образование в верхнем отделе брюшной полости или забрюшинного простраства;
тахикардия, одышка, сопровождающиеся потерей сознания.
Исследование проводят для определения локализации тромба перед оперативным вмешательством, при подозрении на наличие опухоли или сдавление НПВ увеличенными соседними органами. Исключение составляет синдром нижней полой вены во время беременности, когда на сосуд воздействует растущая матка, уменьшая ее просвет. В этом случае лучевая нагрузка противопоказана, поэтому будущей маме назначают другие методы обследования (МРТ, УЗИ).
Компьютерная томография запрещена:
беременным женщинам и пациентам, имеющим индивидуальные противопоказания к применению рентгеновского излучения;
при острой и хронической почечной недостаточности;
в случаях индивидуальной непереносимости йодсодержащего вещества;
с осторожностью при сахарном диабете;
при заболеваниях щитовидной железы (тиреотоксикоз).
В период лактации женщинам рекомендовано сцеживать грудь не менее двух раз после процедуры. Это позволит избежать воздействия контрастного раствора на организм новорожденного.
Компьютерная томография для выявления патологии нижней полой вены является комфортным и безболезненным методом диагностики, отличается высокой точностью и информативностью. Соблюдение рекомендаций врача повышает качество обследования и позволяет избежать нежелательных последствий.
2.1. Анатомические особенности системы нижней полой вены
- ← Глава 1. Основные вехи в истории хирургического лечения хронической венозной недостаточности нижних конечностей.
- Содержание
- → 2.2. Механизмы венозного возврата по системе нижней полой вены.
Система нижней полой вены собирает кровь из нижней половины тела и нижних конечностей человека, являясь чрезвычайно важным отделом всей венозной системы. Различают три типа изменчивости вен нижних конечностей: а) тип неполной редукции; б) тип крайней степени редукции и в) промежуточный тип (Шевкуненко В.Н., 1951). Различают систему поверхностных и глубоких вен этой области. В поверхностной венозной системе доминирует промежуточный тип строения вен, для глубоких вен наиболее характерна магистральная форма, являющаяся результатом крайней степени редукции первичной венозной сети. Глубокие вены представлены двумя равноценными стволами с малым числом анастомозов между ними. Промежуточная форма занимает среднее положение (Рисунок 1, 2). Анатомическая особенность вен нижних конечностей представлена в классификации Международного объединенного совета сосудистых хирургов ‑ С.Е.А.Р. (1995). Согласно этой классификации вены нижних конечностей разделяют на четыре системы: 1 ‑ поверхностная; 2 ‑ система глубоких вен; 3 ‑ коммуникантные (перфорантные) вены и 4 ‑ мышечные вены. Физиологические и патофизиологические процессы взаимосвязано протекают не только в зависимости от локализации соответственно этой классификации, но и имеют клинико-диагностические особенности в каждом сегменте конечности (стопа, голень, бедро).

Рисунок 1 Типы изменчивости поверхностных вен нижних конечностей (Шевкуненко В.Н., 1949)
а – магистральный тип
б – промежуточный тип
в – рассыпной тип

Рисунок 2 Типы изменчивости глубоких вен нижних конечностей
( Шевкуненко В.Н., 1949)
а – магистральный тип;
б – промежуточный тип;
в – рассыпной тип.
Вены стопы являются истоками нижней полой вены. Они образуют две сети – кожную венозную подошвенную сеть и кожную венозную сеть тыла стопы. Общие тыльные пальцевые вены, входящие в состав кожной венозной сети тыла стопы, анастомозируя между собой, образуют кожную тыльную венозную дугу стопы. Концы этой дуги продолжаются в проксимальном направлении в виде двух продольных венозных стволов: латеральной краевой вены (v. marginalis lateralis) и медиальной вены (v. marginalis medialis). Продолжением этих вен на голени являются соответственно малая и большая подкожные вены (рис.3).
На подошвенной поверхности стопы выделяют подкожную венозную подошвенную дугу, которая широко анастимозирует с краевыми венами и посылает в каждый межпальцевой промежуток межголовчатые вены, которые анастомозируют с венами, образующими тыльную дугу. Глубокая венозная система стопы образуют две глубокие дуги – тыльную и подошвенную глубокие дуги. Поверхностные и глубокие дуги связаны многочисленными анастомозами. Из тыльной глубокой дуги формируются передние большеберцовые вены (vv. tibiales anteriores), а из подошвенной (vv. tibiales posteriores) — задние большеберцовые, принимающие малоберцовые (vv. peroneae) вены.

Рисунок 3. Венозная сеть тыла стопы и подошвенной поверхности
(Шевкуненко В.Н., 1949)
а – формирование большой подкожной вены
б- формирование малой подкожной вены
В наиболее крупных венах стопы имеются венозные клапаны. Поверхностная венозная система стопы связана с глубокой системой сосудами, не имеющими клапанов. Эта анатомическая особенность имеет немаловажное значение в клинической практике, так как введение различных лекарственных и контрастных веществ в поверхностные вены стопы в дистальном направлении обеспечивает беспрепятственное поступление их в глубокую венозную систему нижней конечности.
Венозная система голени представлена тремя парами глубоких вен передними и задними большеберцовыми и малоберцовой и двумя поверхностными стволами — большой и малой подкожными венами. Основную нагрузку в осуществлении оттока крови с периферии несут задние большеберцовые вены, в которые впадают малоберцовые вены и характер их поражения определяет степень выраженности клинических проявлений нарушений венозного оттока из дистальных отделов конечности.
Большая подкожная вена нижней конечности (v. saphena magna), являясь продолжением медиальной краевой вены (v. marginalis medialis), переходит на голень по переднему краю внутренней лодыжки, проходит вдоль медиального края большеберцовой кости и, огибая медиальный мыщелок бедра, переходит в области коленного сустава сзади на внутреннюю поверхность бедра.
Малая подкожная вена (v. saphena parva) является продолжением наружной позадилодыжечной краевой вены стопы (v. marginalis lateralis). Проходя позади наружной лодыжки и направляясь кверху, малая подкожная вена сначала располагается по наружному краю ахиллова сухожилия, а затем ложится на его заднюю поверхность, приближаясь к средней линии задней поверхности голени. На границе средней и верхней третями голени малая подкожная вена проникает в толщу глубокой фасции и располагается между ее листками. Достигнув подколенной ямки, она прободает глубокий листок фасции и впадает в подколенную вену. Реже малая подкожная вена, проходя выше подколенной ямки, впадает в бедренную вену или притоки глубокой вены бедра, а иногда заканчивается в каком-либо притоке большой подкожной вены.
Поверхностные вены сообщаются с глубокими посредством перфорирующих вен или перфорантов (vv. perforantes). Первое описание перфорантных вен принадлежит русскому ученому Ю.Х. Лодеру (1803 г.). Он же впервые подразделил эти вены на: прямые, соединяющие основные стволы подкожных вен с глубокими, и непрямые, обеспечивающие связь притоков подкожных вен с глубокими венозными магистралями.
R. Linton (1938) определил прямые перфорантные вены, как связующие поверхностные вены с глубокими, а коммуникантные ‑ как вены, соединяющие поверхностные венозные сосуды с мышечными. Нередко в литературе и устной речи термины «перфоранты» и «коммуниканты» используются как равнозначные и употребляются произвольно. В отечественной литературе в настоящее время общепринято считать прямыми ‑ коммуникантные вены, впадающие в основные стволы глубоких вен; непрямыми ‑ коммуникантные вены, соединяющие поверхностные вены с мышечными притоками глубоких вен. Отделы коммуникантных вен на уровне прохождения (перфорации) собственной фасции голени называют перфорантными. Коммуникантные вены способствуют диффузии крови между различными осями или участками поверхностных вен в супраапоневротические пространства. При этом подразделение этих вен идет по основным топографическим группам ‑ медиальным, латеральным и задним.
В каждой нижней конечности описано до 155 перфорантов, называемых «постоянными» и выявляемых не менее чем в 75% исследований (Dortu J.A., 1994; Limborgh Van J., 1965). Связь между подкожными и глубокими венами осуществляется главным образом опосредованно через мышечные вены. Количество прямых коммуникантных вен на голени колеблется в пределах от 3 до 10. Непрямых коммуникантных вен гораздо больше (12-19), чем прямых (Костромов И.А., 1951, Веденский А.Н., 1983). На голени доминируют по своей частоте 3 вида перфорантов: нижние прободения (10-15 см выше внутренней лодыжки) ‑ вены Cockett; и верхние прободения (10-12 см ниже колена по его внутренней поверхности) ‑ вены Boyd, а также вены у истоков формирования дистальных венозных синусов икроножной мышцы — вены Leonard. Промежуточный перфорант ‑ на нижней границе прикрепления камбаловидной мышцы, известный под названием вены Sherman. На медиальной линии бедра группа перфорантов (Hunter) и перфоратор большого аддуктора (перфораторы Dodd). На дорсальной линии бедра располагается дорсальная группа подколенных перфораторов (перфораторы подколенной впадины и осевые перфораторы задней поверхности бедра, расположенные над подколенным ромбом); на боковой поверхности располагаются латеральные высокие и средние перфораторы бедра и голени, средние и низкие перфораторы малоберцовой кости.
Простейший комплекс вены-перфоратора представлен простой веной Coсkett. Она содержит: 1) сегмент супраапоневротический, берущий свое начало в ближайшей оси поверхностной вены; 2) сегмент трансапоневротический, перфорирующий поверхностный апоневроз через больший или меньший просвет, позволяющий в ряде случаев обеспечить расположение совместно с веной артериолы и ветви нерва; 3) сегмент субапоневротический, весьма быстро заканчивающийся в ближайшей оси глубокой вены; 4) клапанный аппарат, классически включающий 1-2 супра-апоневротических клапана, 1-3 субапоневротических клапана, обязательным элементом которых является наличие прикрепительного кольца, соответствующего утолщению венозной
стенки (Рисунок 4).

Рисунок 4 Перфорантная вена

Рисунок 3 Венозные синусы голени.

б 
Рисунок 4 Магистральная форма венозного синуса камбаловидной мышцы с открытой и замкнутой дугой
а, в – замкнутая дуга венозного синуса камбаловидной мышцы;
б – открытая форма венозного синуса;
1 – подколенная вена;
2, 3 – венозные синусы;
г – флебограммы открытой (1) и замкнутой (2) дуги синусов голени;

Рисунок 5 Сетевидная и смешанная формы венозных синусов камбаловидной мышцы
а – сетевидная форма;
б – смешанная форма;
в – флебограммы сетевидной (1) и смешанной (2) форм венозных синусов голени.

Рисунок 6 Венозный синус длинной малоберцовой мышцы
1 – подколенная вена
2 – венозные синусы длинной малоберцовой мышцы;
Дуплексное сканирование сосудов
Ультразвуковое исследование сосудов — дуплексное (триплексное) сканирование с цветовым допплеровским кодированием потока.
Метод безопасный, безболезненный, высокоинформативный, объединяет в себе визуализацию сосудов и окружающих сосуд тканей с одновременным исследованием кровотока в просвете сосуда для выявления наличия тромбов, атеросклеротических бляшек и оценки степени сужения артерий, аневризм (расширения сосудов), патологических извитостей сосудов, нарушений кровоснабжения жизненно важных органов. Позволяет достоверно оценить все имеющиеся изменения сосудистой стенки, в том числе на ранних стадиях сосудистых заболеваний.
Почему это стоит сделать в нашей клинике
В нашей клинике исследования сосудов проводятся высококвалифицированными специалистами, осуществляющими осмотр практически все отделов сосудистой системы, имеющими большой опыт в обследовании пациентов с сосудистыми заболеваниями, в том числе хирургического профиля, перенесших реконструктивные операции на артериях конечностей, сосудах головы и брюшной полости. При необходимости во время исследований используются дополнительные методы, такие как компрессионные и поворотные пробы, тест Вальсальвы, проба Аллена, проба с реактивной гиперемией и др. Активное сотрудничество специалистов с врачами клинических отделений позволит получить необходимые консультации по результатам обследования.
Показания
Цереброваскулярная болезнь (головная боль, головокружения), остеохондроз шейного отдела позвоночника, артериальная гипертензия и гиперхолистеринемия
Варикозная болезнь, тромбофлебит, флеботромбоз, посттромбофлебитическая болезнь
Атеросклероз, эндартериит и диабетическая ангиопатия артерий нижних конечностей
Атеросклероз висцеральных ветвей брюшной аорты (сосудов, кровоснабжающих органы желудочно-кишечного тракта и почки)
Аневризма брюшного отдела аорты и других сосудов
Травмы сосудов и их последствия
Контроль сосудов перед оперативным вмешательством
Контроль сосудов после оперативного вмешательства
Скрининговое обследование (исследование с целью выявления бессимптомных форм болезни)
Определить какие именно сосуды необходимо обследовать, Вам поможет специалист – врач — сосудистый хирург (ангиохирург), кардиолог, невролог, терапевт.
Противопоказания
Данный метод исследования противопоказаний не имеет.
Методики и показания:
Дуплексное сканирование брахиоцефальных артерий, сосудов головного мозга
Исследование проводится для выявления причин головной боли, головокружения, при наличии патологии позвоночника, артериальной гипертензии, при повышенном уровне холестерина крови, для выявления патологических извитостей и вариантов строения сосудов, кровоснабжающих головной мозг, а также в качестве скрининга для раннего выявления атеросклероза. Обследование начинается с осмотра сосудов на внечерепном уровне (брахиоцефальных артерий на уровне шеи), при необходимости – исследование на внутричерепном уровне (сосуды головного мозга).
Для проведения исследования пациенту необходимо раздеться в кабинете сверху до пояса (до нижнего белья), снять украшения с шеи и лечь на кушетку на спину, приподняв подбородок. В зависимости от сложности случая исследование может выполняться до 30 – 40 минут.
Специальной подготовки для пациента исследование не требует.
Дуплексное сканирование венозной системы (вен нижних конечностей, вен верхних конечностей).
Исследование проводится для диагностики варикозной болезни, тромбозов глубоких и подкожных вен, выявления причин отека и болей в конечностях, пациентам, ранее перенесшим венозный тромбоз для динамического наблюдения, также в качестве предоперационной подготовки.
Для проведения исследования пациенту необходимо раздеться в кабинете ниже или выше пояса (до нижнего белья), снять носки, чулки, бинты (если имеются) и лечь на кушетку на спину. В некоторых случаях исследование проводится также в положении пациента стоя и лежа на животе, по просьбе доктора выполняются несложные пробы (задержка дыхания, натуживание). В зависимости от сложности случая исследование может выполнятся до 30 – 40 минут.
Специальной подготовки для пациента исследование не требует.
Дуплексное сканирование венозной системы (нижней полой вены, подвздошных вен, почечных вен)
Исследование вен на уровне живота выполняется пациентам для определения уровня распространения тромбоза при его наличии, контроля установленного кава-фильтра.
Для проведения исследования пациенту необходимо раздеться в кабинете выше пояса (до нижнего белья), приспустить брюки или юбку и лечь на кушетку на спину. В зависимости от сложности случая исследование может выполняться до 30 – 40 минут.
Исследование проводится в утренние часы, натощак.
1. За три дня до исследования исключить из рациона питания газообразующие продукты: овощи, фрукты, бобовые, молочные продукты, черный хлеб.
2. Последний прием пищи накануне до 19-00 час.
3. Если у пациента склонность к запорам, рекомендуется накануне вечером провести очистительную клизму.
4. Накануне исследования принимать по 2 капсулы эспумизана после каждого приема пищи (3-4 раза в день
Дуплексное сканирование артериальной системы (артерий нижних конечностей, артерий верхних конечностей)
Исследование проводится пациентам для выявления причин болей в конечностях, возникающих при движении и ходьбе, для уточнения степени и протяженности сужения артерий при атеросклерозе, пациентам с сахарным диабетом, контроль пациентов, перенесших реконструктивные операции на артериях конечностей.
Для проведения исследования пациенту необходимо раздеться в кабинете ниже или выше пояса (до нижнего белья), снять носки, чулки, бинты (если имеются) и лечь на кушетку на спину. В зависимости от сложности случая исследование может выполняться до 30 – 50 минут.
Специальной подготовки для пациента исследование не требует.
Дуплексное сканирование брюшного отдела аорты, подвздошных артерий, висцеральных ветвей брюшной аорты (чревного ствола, верхней брыжеечной артерии, почечных артерий)
Исследование выполняется пациентам для уточнения причин болевого синдрома в брюшной полости, который может быть вызван стенозом (сужением) или окклюзией (закупоркой) ветвей брюшной аорты (например, устья чревного ствола) или аневризмой (расширением) брюшного отдела аорты, а также для исключения сужения почечных артерий при артериальной гипертензии.
Для проведения исследования пациенту необходимо раздеться в кабинете выше пояса (до нижнего белья), приспустить брюки или юбку и лечь на кушетку на спину. В зависимости от сложности случая исследование может выполняться до 30 – 40 минут.
Исследование проводится в утренние часы, натощак.
1. За три дня до исследования исключить из рациона питания газообразующие продукты: овощи, фрукты, бобовые, молочные продукты, черный хлеб.
2. Последний прием пищи накануне до 19-00 час.
3. Если у пациента склонность к запорам, рекомендуется накануне вечером провести очистительную клизму.
4. Накануне исследования принимать по 2 капсулы эспумизана после каждого приема пищи (3-4 раза в день
Дуплексное сканирование комплекса: левая почечная вена, семенная вена, вен гроздевидного сплетения
Исследование проводится в рамках обследования при бесплодии, при наличии расширенных вен мошонки (варикоцеле).
Для проведения исследования пациенту необходимо раздеться в кабинете выше пояса (до нижнего белья), приспустить брюки и нижнее белье и лечь на кушетку на спину. Во время исследования по просьбе доктора выполняются несложные пробы: задержка дыхания, натуживание. В зависимости от сложности случая исследование может выполняться до 30 – 50 минут.
Исследование проводится в утренние часы, натощак.
- За три дня до исследования исключить из рациона питания газообразующие продукты: овощи, фрукты, бобовые, молочные продукты, черный хлеб.
- 2. Последний прием пищи накануне до 19-00 час.
- 3. Если у пациента склонность к запорам, рекомендуется накануне вечером провести очистительную клизму.
- 4. Накануне исследования принимать по 2 капсулы эспумизана после каждого приема пищи (3-4 раза в день
Дуплексное сканирование сосудов, прямых мышц глаза
Для проведения исследования пациент ложится на кушетку на спину и закрывает глаза.
Специальной подготовки для пациента исследование не требует.
Дуплексное сканирование артерио-венозной фистулы
Исследование проводится пациентам, готовящимся к наложению артерио-венозной фистулы для проведения сеансов гемодиализа, а также для контроля функционирующих фистул.
Для проведения исследования пациент ложится на кушетку на спину, освободив исследуемую руку.
Специальной подготовки для пациента исследование не требует.
Дуплексное сканирование внутренних грудных артерий
Исследование проводится в рамках предоперационной подготовки пациентам, готовящимся к операции — аортокоронарному шунтированию для осмотра артерий в качестве материала для шунтов.
Для проведения исследования пациенту нужно в кабинете раздеться сверху до пояса и лечь на кушетку на спину.
Специальной подготовки для пациента исследование не требует.
Подайте заявку на госпитализацию или исследование.
Специалисты регистратуры свяжутся с вами и согласуют
удобное для вас время. Или перейдите к форме записи онлайн.
Портальная гипертензия
, MD, Thomas Jefferson University Hospital
- 3D модель (0)
- Аудио (0)
- Боковые панели (0)
- Видео (0)
- Изображения (0)
- Клинический калькулятор (0)
- Лабораторное исследование (0)
- Таблица (1)
Портальная вена, сформированная слиянием верхней брыжеечной и селезеночной вен, доставляет поток крови из желудочно-кишечного тракта, селезенки и поджелудожной железы в печень. Внутри ретикулоэндотелиальных каналов (синусодов) кровь из терминальных портальных венул смешивается с артериальной кровью от печеночной артерии. Отток крови из синусоидов через печеночные вены происходит в нижнюю полую вену.
Нормальное портальное давление составляет 5–10 мм рт. ст. (7–14 см H2О), что превышает давление в нижней полой вене на 4–5 мм рт. ст. (портальный венозный градиент). Более высокие значения описываются как портальная гипертензия.
Этиология
Портальная гипертензия преимущественно является результатом повышенной резистентности кровотоку в портальной вене. В большинстве случаев причиной этого состояния являются заболевания печени, к редким причинам относятся нарушение проходимости в селезеночной или портальной вене и нарушение печеночного венозного оттока (см. таблицу Наиболее частые причины портальной гипертензии). Увеличение объема тока крови – это редкая причина, которая тем не менее часто вносит свой вклад в портальную гипертензию при циррозе и имеет место при гематологических нарушениях, которые вызывают массивную спленомегалию.
Наиболее частые причины портальной гипертензии
Механизм или локализация
Увеличенный портальный кровоток (редко)
Выраженная спленомегалия, вызванная первичным гематологическим заболеванием
Другие патологические отклонения в перипортальной зоне (например, первичный билиарный холангит, саркоидоз, фиброз печени)
Синдром печеночной синусоидальной обструкции (печеночная венооклюзионная болезнь)
Обструкция нижней полой вены
Резистентность правых отделов сердца
Патофизиология
При циррозе процессы фиброза и регенерации увеличивают резистентность в синусоидах и терминальных портальных венулах. Тем не менее свою роль играют и другие потенциально обратимые факторы, включающие в себя сократимость синусоидальных выстилающих клеток, продукцию вазоактивных веществ (например, эндотелинов, оксида азота), различных системных медиаторов резистентности артериол и, возможно, отек гепатоцитов.
Через определенное время портальная гипертензия вызывает развитие портосистемных венозных коллатералей. Они могут слегка снизить давление в портальной вене, но также могут привести к осложнениям. Заполненные кровью извивающиеся подслизистые сосуды (варикоз) в дистальных отделах пищевода и иногда – в дне желудка могут лопнуть, что вызывает внезапное массивное кровотечение. Оно возникает, когда градиент портального давления > 12 мм рт. ст. Сосудистый застой в слизистой оболочке желудка (портальная гипертензивная гастропатия) может стать причиной острого или хронического кровотечения независимо от варикозного расширения вен. Видимые коллатерали брюшной стенки встречаются часто; расходящиеся от пупка (голова медузы) выявляются гораздо реже и указывают на интенсивный кровоток в пупочной и околопупочной венах. Коллатерали в прямой кишке могут стать причиной варикозного расширения вен, что может привести к кровотечению.
Портосистемные коллатерали шунтируют кровь в обход печени. Таким образом, при увеличении портального кровотока меньшее количество крови достигает печени (уменьшенный печеночный резерв). В дополнение к этому, токсические вещества из кишечника шунтируются прямо в системный кровоток, способствуя развитию портосистемной энцефалопатии. Венозное переполнение висцеральных органов вследствие портальной гипертензии вносит свой вклад в развитие асцита через измененные силы Старлинга. Спленомегалия и гиперспленизм часто возникают в результате повышенного давления в селезеночной вене. В результате могут развиться тромбоцитопения, лейкопения и, реже, гемолитическая анемия.
Портальная гипертензия часто ассоциируется с гипердинамическим типом кровообращения. Механизмы этого феномена комплексны и, вероятно, включают изменения симпатического тонуса, продукцию оксида азота и других эндогенных вазодилятаторов и усиленную активность гуморальных факторов (например, глюкагона ).
Клинические проявления
Портальная гипертензия асимптоматична, симптомы и признаки возникают при появлении ее осложнений. Наиболее опасно острое варикозное кровотечение. Пациенты обычно жалуются на внезапное безболевое кровотечение из верхних отделов желудочно-кишечного тракта, часто – обильное. Если источником кровотечения служит портальная гастропатия, то кровотечение часто бывает подострым или хроническим. Асцит, спленомегалия или портосистемная энцефалопатия могут также присутствовать.
Диагностика
Обычно клиническая оценка
Портальная гипертензия предполагается у пациента с хроническим заболеванием печени и наличием коллатералей, спленомегалии, асцита или портосистемной энцефалопатии. Для верификации требуется измерение градиента печеночного венозного давления с использованием трансъюгулярного катетера, что позволяет оценить портальное давление; тем не менее эта процедура инвазивна и обычно в рутинной клинической практике не проводится. При подозрении на цирроз печени могут помочь визуальные методы. УЗИ или КТ демонстрируют расширенные внутрибрюшные коллатерали, а допплеровское исследование может определить тип и направление портального кровотока.
Варикозно расширенные вены пищевода и желудка, а также портальная гастропатия лучше всего диагностируются с помощью эндоскопии, которая также дает возможность определить факторы риска развития кровотечения из пищевода или желудка (например, красные пятна на варикозно расширенном сосуде).
Прогноз
Смертность во время острого варикозного кровотечения может превышать 50%. Прогноз определяется степенью резервных возможностей печени и объемом кровотечения. У выживших риск повторного кровотечения в последующие 1–2 года составляет от 50 до 75%. Выполненное сразу эндоскопическое лечение или медикаментозная терапия снижают риск кровотечения, но минимально влияют на показатель долгосрочной выживаемости. Для лечения острого кровотечения, Желудочно-кишечные кровотечения, обзор [Overview of GI Bleeding] : Лечение и Варикозное расширение вен : Лечение.
Лечение
Немедленная эндоскопическая терапия и наблюдение
Неселективные бета-блокаторы в сочетании с изосорбидом мононитратом или без него
Иногда шунтирование портальной вены
При возможности проводится лечение основного заболевания.
Комбинированное эндоскопическое и медикаментозное лечение пациентов с кровоточащими варикозно расширенными венами пищевода снижает смертность и риск повторного кровотечения лучше, чем любая другая терапия, применяемая по отдельности. Для облитерации остаточных варикозов проводится серия сеансов эндоскопического бандажа, после чего осуществляется периодический эндоскопический контроль для выявления и лечения рецидивов варикозного расширения вен. Длительная лекарственная терапия обычно включает в себя применение неселективных бета-блокаторов; эти препараты снижают портальное давление прежде всего посредством уменьшения портального кровотока, хотя данный эффект может варьировать. Препараты включают пропранолол (40–80 мг перорально 2 раза в день), надолол (40–160 мг/день перорально), тимолол (10–20 мг перорально 2 раза в день) и карведилол (6,25–12,5 мг перорально 2 раза в день). Дозы препаратов должны титроваться для уменьшения частоты сердечных сокращений примерно на 25%. Добавление изосорбида мононитрата в дозе 10–20 мг перорально 2 раза в сутки может помочь снизить портальное давление (1).
У пациентов с варикозным расширением вен пищевода при отсутствии кровотечения (т. е. для первичной профилактики) результаты сходны с терапией бета-блокаторами или эндоскопической терапией.
Пациенты, которые неадекватно отвечают на назначаемое лечение, должны рассматриваться как кандидаты на трансъюгулярное внутрипеченочное портосистемное шунтирование (TIPS) или, реже, на хирургическое портокавальное шунтирование. При ТВПШ шунт создается путем размещения стента между воротной и печеночной веной. (См. также the American Association for the Study of Liver Diseases practice guideline The Role of Transjugular Intrahepatic Portosystemic Shunt (TIPS) in the Management of Portal Hypertension: Update 2009.) Хотя летальность при применении ТВПШ меньше, чем при хирургическом шунтировании, особенно при острых кровотечениях, для поддержания стойкого эффекта иногда требуются повторные манипуляции, поскольку стент может стенозироваться или закупориться со временем. Долгосрочные лечебные эффекты неизвестны. Некоторым пациентам может быть показана трансплантация печени.
При кровотечении вследствие портальной гипертензионной гастропатии лекарства могут быть использованы для снижения портального давления. В случае неэффективности лекарств может рассматриваться вариант наложения шунта, но результаты могут оказаться менее успешными, чем при кровотечении из варикозно расширенных вен пищевода и желудка.
Поскольку гиперспленизм редко вызывает клинические проблемы, он не требует специфического лечения, а выполнения спленэктомии следует избегать.
Справочные материалы по лечению
Albillos A, Zamora J, Martínez J, et al: Stratifying risk in the prevention of recurrent variceal hemorrhage: Results of an individual patient meta-analysis. Hepatology 66:1219-1231, 2017.
Основные положения
Портальная гипертензия чаще всего бывает вызвана циррозом (в развитых странах), шистосоматозом (в эндемических областях) или сосудистой патологией печени.
Осложнения могут включать острое варикозное кровотечение (с высоким уровнем смертности), асцит, спленомегалию и портоситемную энцефалопатию.
Диагноз портальной гипертензии основывается на клинических признаках.
Для профилактики острого варикозного крово-течения необходимо проводить периодическое наблюдение и эндоскопическое лигирование.
Для профилактики повторных кровотечений назначаются неселективные бета-блокаторы с или без добавления изосорбида мононитрата, трансъюгулярное портосистемное шунтирование (TIPS) или оба метода.
УЗИ сосудов
Ультразвуковое исследование сосудов включает в себя изучение кровотока по сосудам головного мозга, брюшной полости и других органов и систем.
Учитывая значимость и информативность методики, необходимо разобраться в особенностях обследования, показаниях, этапах подготовки и других нюансах.
Что такое ультразвуковое исследование (УЗИ)
Любая разновидность УЗИ, в том числе УЗИ сосудов, основывается на способности ультразвуковых волн к отражению. Отражённые волны улавливаются специальным датчиком, а после трансформации в электрические импульсы отображаются на экране в виде графиков и цветных фотографий. Так мы получаем информацию о потоке крови, проходящем через кровеносные сосуды. Всё это происходит в онлайн режиме, то есть исследование дает возможность идентифицировать строение сосуда «изнутри» в режиме настоящего времени.
С помощью ультразвука можно исследовать как артерии (сонные, подключичные, позвоночные, брюшной отдел аорты, подвздошные артерии, общую печеночную, селезеночную, верхнюю брыжеечную артерии и др.), так и вены (вены шеи, нижнюю полую вену, портальную венозную систему и др.).
Изменения кровотока в сосудах может быть обусловлено разными причинами – спазмом, сужением, тромбозом и т.д.
Что показывает ультразвуковое исследование сосудов
С помощью УЗИ сосудов можно установить диаметр, просвет сосуда, присутствие в нем тромбов или атеросклеротических бляшек. Можно установить характеристики кровотока, диагностировать степень клапанной недостаточности вен и актуальное состояние коллатеральной системы (боковой структуры сообщения сосудов). Если присутствуют тромбы, можно точно определить их размеры.
Помимо этого, специалист УЗИ диагностики имеет возможность:
- определить скоростные показатели кровотока;
- выявить начальные изменения в сосудах, спровоцированные тромбозом и атеросклерозом;
- идентифицировать развитие стеноза (сужения) артерий, степень его значимости;
- выявить наличие аневризмы (патологического расширения сосуда);
- диагностировать экстравазальную компрессию (сдавление сосуда снаружи);
и многое другое.
Кроме того, УЗИ сосудов применяют для оценки проводимого лечения (например, оценки результатов имплантации кава-фильтра – ловушки для тромбов) и определения показаний к хирургическому вмешательству.
Подготовка к ультразвуковому исследованию
Корректная и полноценная подготовка к обследованию чрезвычайно важна, особенно если речь идёт об исследовании сосудов брюшной полости. Содержимое кишечника может помешать визуализации, что негативно отразиться на результатах обследования.
Для того чтобы получить информативное изображение, за 48 часов до проведения УЗИ требуется исключить из меню определенные продукты. Речь идет о сырых овощах и фруктах, квашеной капусте, бобовых и черном хлебе. Также в перечне нежелательных продуктов находятся торты, соки, молоко и, конечно, газированные напитки. Подобные элементарные мероприятия позволяют устранить или существенно снизить интенсивность метеоризма (газообразования). При склонности к образованию газов, следует за несколько суток до обследования начать использовать энтеросорбенты. Речь идет об активированном угле или Эспумизане (по 2 таблетки 3 раза в день).
Оптимальным временем для исследования сосудов брюшной полости являются утренние часы. В таком случае исследование сосудов брюшной полости проводится натощак (до приёма пищи). При проведении УЗИ сосудов брюшной полости после обеда, утром разрешается съесть легкий завтрак. Между приёмом пищи и обследованием должно пройти не меньше 6 часов. Следует также отметить, что УЗИ сосудов брюшной полости непосредственно после проведения фиброгастроскопии и ирригоскопии является бессмысленным. Это связано с проникновением в область кишечника воздуха, существенно затрудняющего визуализацию.
Исследование сосудов головы, шеи и конечностей специальной подготовки не требует.
Как проводится ультразвуковое исследование сосудов
Перед проведением обследования специалист УЗИ диагностики поинтересуется Вашими жалобами, изучит историю болезни по данным медицинской документации.
Для проведения обследования потребуется освободить зону обследования, снять одежду и украшения.
В ходе обследования диагност перемещает над исследуемой зоной специальный датчик УЗИ. Для обеспечения тесного контакта между кожным покровом и датчиком, на кожный покров исследуемой области наносится прозрачный гель.
В ходе проведения обследования диагност даёт пациенту различные задания – поменять позу, положение тела, надуть переднюю брюшную стенку и т.д., что позволяет получить на экране постоянно сменяющиеся изображения («срезы»).
Во время проведения обследования пациент может услышать из динамика УЗИ непривычные отголоски. Они вызваны идентификацией потока крови в сосудах.
УЗИ – это безболезненное исследование. Длится оно не дольше 30 минут.
Выявленные изменения фиксируются на термобумаге в виде маленьких снимков и выдаются пациенту. Итоговые данные выдаются на руки сразу после завершения исследования.
Расшифровывает результаты врач УЗИ диагностики. С заключением УЗИ пациенту рекомендуется обратиться к профильному специалисту.
Преимущества ультразвукового исследования сосудов
Ультразвуковое исследование сосудов является широкодоступным и не дорогостоящим метод визуализации.
Все плюсы ультразвуковой диагностики очевидны.
Прежде всего, это неинвазивность методики, то есть отсутствие необходимости применять иглы, инъекции.
Еще одним преимуществом является безопасность – отсутствует даже минимальное нежелательно воздействие на человека, в т.ч. за счёт отсутствия ионизирующего излучения.
Однако следует понимать, что диагностическая ценность УЗИ сосудов находится в прямой зависимости от качества оборудования и профессионализма специалиста.
Ультразвуковое исследование сосудов в Нижнем Новгороде
В медицинском центре ТОНУС ЛАЙФ ультразвуковое исследование сосудов проводится на ультрасовременном звуковом сканере Philips Epiq 7, способном выполнять самые сложные диагностические задачи, относящиеся ко всем аспектам сбора и обработки акустических данных при исследовании сосудов.
Мы предлагаем нашим пациентам полный спектр исследования сосудов:
- Триплексное сканирование (УЗДГ) брахиоцефальных сосудов экстракраниальный отдел (сосуды шеи)
- Триплексное сканирование (УЗДГ) брахиоцефальных сосудов (сосуды головы и шеи)
- Триплексное сканирование (УЗДГ) артерий верхних/нижних конечностей
- Триплексное сканирование вен верхних/нижних конечностей
- Триплексное сканирование (УЗДГ) брюшной аорты (висцеральные ветви) и устья почечных артерий
- Триплексное сканирование (УЗДГ) аорты, подвздошных артерий, артерий нижних конечностей
- Триплексное сканирование (УЗДГ) аорты и её висцеральных ветвей
- Триплексное сканирование (УЗДГ) почечных артерий
Специалисты Консультативно-диагностического центра
МРТ флебография нижней полой вены
Бесконтрастная магнитно-резонансная венография нижней полой вены (НПВ) является оптимальным методом исследования вен бассейна НПВ от уровня пупартовой связки до диафрагмы. Диагностика позволяет четко визуализировать сосудистые структуры, обнаружить аномалии и самые незначительные изменения в тканях. Метод не требует использования контрастного вещества и не оказывает лучевой нагрузки, поэтому данное обследование абсолютно безопасно.
В центрах «Рэмси Диагностика» можно выполнить МРТ нижней полой вены.
Когда назначается
Врачм рекомендуют пациенту флебографию нижней полой вены, если присутствуют следующие показания:
- глубокий тромбоз вен
- наличие эмбола
- различного рода врожденные и приобретенные аномалии сосудов
- проверить функциональность работы венозных клапанов, проанализировать их проходимость, просвет и характер заполнения
Также проведение исследования рекомендуется сделать перед операцией.
Что определяет бесконтрастная МР-флебография нижней полой вены
При помощи это метода можно эффективно диагностировать следующие патологии и заболевания:
- интравазальные (внутрисосудистые) нарушения в виде тромбозов и посттромботических изменений сосудов
- синдром Мея-Тернера
- дегенеративные изменения на уровне пояснично-крестцового отдела позвоночника
- объемные образования
Преимущество перед КТ
Большое преимущество магнитно-резонансной флебографи по сравнению с рентгеноконтрастной или КТ ангиографией — исключение воздействия на организм рентгеновских лучей. Другое достоинство- высокая информативность и возможность визуализировать сосуды без использования контрастного вещества. Пациенту не требуется специальной подготовки к исследованию, провести диагностику можно в амбулаторных условиях, а время проведения занимает всего 15 минут.
Обследование проводится на современном томографе международного класса Optima MR360 Advance производства компании General Electric (США).
Стандартным ограничением является наличие в организме металлических трансплантатов, а также другие факторы. Подробнее с нимиможно ознакомиться на сайте в разделе Общие противопоказания к МРТ.
О подготовке к обследованию можно прочитать в разделе Как подготовиться.
Кроме МР-флебографии в центрах Рэмси Диагностика предоставляется возможность сделать КТ-ангиография сосудов нижних конечностей.
Скидки, льготы
В стоимость диагностики входит:
- Обследование на томографе Optima MR360 Advance, ведущего мирового производителя General Electric (США)
- Диск с обследованием
- Подробное исчерпывающее заключения, сделанное на основании снимков высококвалифицированным врачом-радиологом
- Круглосуточный доступ в личный кабинет, для просмотра всех своих исследований и заключений
- Внутренний контроль качества исследований
- 100% гарантия качества снимков
Подробную информацию о ценах можно узнать в разделе «Стоимость услуг»
Ознакомиться с льготами и проходящими акциями на страницах: «Акции и скидки», «Скидки и льготы»
На магнитно-резонансную флебографию нижней полой вены