Профилактика атеросклероза советы и рекомендации специалистов
Профилактика атеросклероза сосудов
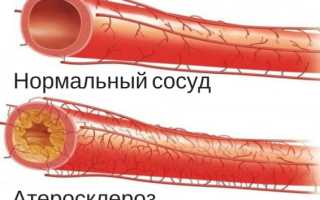
Атеросклероз начинается с повреждения внутренней оболочки артерии, вследствие нарушения обмена веществ, воздействия токсических соединений, инфекции, радиации. В области повреждений эндотелия из крови в стенку сосуда проникают холестерин липопротеинов низкой плотности, клетки крови. В результате образуются неровности и утолщения стенок артерий: так называемые атеросклеротические бляшки. Кровоток по таким артериям ухудшается, а если они закупориваются бляшками и сгустками крови, то и вовсе прекращается. Соответствующие органы страдают от недостатка кислорода и питательных веществ, функции их нарушаются. Стенокардия, инфаркт миокарда, сердечная недостаточность, нарушения ритма сердца – это лишь разные формы ишемической болезни сердца. При поражении артерий головного мозга развивается ишемическая болезнь мозга, наиболее тяжелой формой которой является инсульт. Если закупориваются артерии нижних конечностей, появляются боли в мышцах ног при ходьбе (перемежающаяся хромота). Атеросклеротические сужения почечных артерий вызывают тяжелую артериальную гипертонию.
Атеросклероз начинает развиваться за десятки лет до того, как появляются первые признаки заболевания, которым больные, часто не придают значения. Электрокардиограмма, снятая в состоянии покоя, может быть нормальной даже при выраженных изменениях сосудов сердца. Для выявления заболевания необходимо делать тесты с физической нагрузкой на таких приборах, как велоэргометр или бегущая дорожка. Полезно также исследовать ЭКГ непрерывно в течение суток с помощью монитора, сделать биохимический анализ крови.
Факторы риска атеросклероза:
У атеросклероза нет одной ярко выраженной причины. Выделяют ряд факторов, увеличивающих риск развития этой болезни. К факторам риска относят: высокое содержание холестерина в крови; наличие сахарного диабета, гипертонии, ожирения; курение, наследственность, пожилой возраст, мужской пол.
В России смертность от сердечно-сосудистых заболеваний остается высокой. Так, в возрасте 20-64 лет от болезней сердца и сосудов умирают 34 % мужчин и 39 % женщин, что объясняется широкой распространенностью факторов риска атеросклероза среди населения страны (по данным Российского центра профилактической медицины).
Во многих случаях причиной развития атеросклероза являются наследственные факторы. Если эта болезнь обнаружена в возрасте до 55 лет, то у близких родственников больного, включая детей старше 2 лет, надо оценить факторы риска атеросклероза. Для уменьшения вероятности их реализации следует с молодых лет придерживаться здорового образа жизни – умеренности в еде, физическая активность, поддержание нормальной массы тела, отказ от курения, алкоголя.
Меры профилактики факторов риска:
Антиатеросклеротическая диетадолжна ограничивать продукты с высоким содержанием холестерина: сало, жирное мясо, цельное молоко и жирные молочные продукты, яичный желток, рыбья икра, мозги, почки, печень. Содержание холестерина в суточном рационе не должно превышать 200-300 мг. Рекомендуется ограничение жиров до 30 % суточной калорийности пищи. С другой стороны, в диете надо увеличить содержание высокобелковых продуктов, сложных углеводов, растительного масла, фруктовых, овощных и злаковых волокон, особенно клетчатки.
Физические упражнения. Здоровой привычкой должны быть регулярные занятия физкультурой смолоду и до преклонных лет. Физические упражнения вызывают ряд полезных изменений в организме: улучшают биохимический состав и физические свойства крови, препятствуют развитию ожирения, сахарного диабета и артериальной гипертонии, снижают отрицательное влияние психоэмоционального перенапряжения, способствуют компенсации нарушений кровообращения, препятствуют образованию тромбов. Отрицательный энергетический баланс при занятиях физкультурой является одним из эффективных способов снижения избыточной массы тела.
Отказ от курения.Наиболее эффективный способ уменьшения риска развития атеросклероза – отказ от курения.
Предупреждение сахарного диабета. Поскольку сахарный диабет сопровождается повышенным риском развития атеросклероза, содержание сахара в крови надо периодически проверять и у здоровых людей, в случае повышения уровня глюкозы натощак более 120 мг/дл (6,6 ммоль/л) надо дополнительно сделать тест на переносимость глюкозы (тест с сахарной нагрузкой).
Уменьшение стресса. Следует по возможности избегать конфликтных ситуаций, использовать физические упражнения для облегчения последствий стресса, терпимее относиться к окружающим.
Поддержание нормального артериального давления. Современная медицина располагает значительным арсеналом лекарственных средств, позволяющих не только снижать артериальное давление, но и поддерживать его на необходимом уровне.
Поддержание нормального уровня холестерина в крови. Кроме уровня холестерина желательно также знать содержание триглицеридов и холестерина липопротеинов высокой плотности.
Применение новых методов профилактики и лечения, разработанных в конце прошлого века, в экономически развитых странах мира привело к снижению смертности от ишемической болезни сердца и инсульта на 50-60 %.
Такие результаты объясняют, в первую очередь, улучшением образа жизни (снижение стресса, регулярные занятия физическими упражнениями, отказ от курения), изменением характера питания, эффективным лечением артериальной гипертонии. Поэтому профилактика имеет первостепенное значение в борьбе с атеросклерозом сосудов.
Профилактика атеросклероза
 Многолетние исследования показали, что продолжительность жизни человека могла быть увеличена как минимуму на 30 лет, не будь негативного влияния на организм атеросклероза сосудов. Болезнь сопровождается опасным для здоровья и жизни откладыванием холестерина на внутренних венозных и сосудистых стенках (атеросклеротические бляшки).
Многолетние исследования показали, что продолжительность жизни человека могла быть увеличена как минимуму на 30 лет, не будь негативного влияния на организм атеросклероза сосудов. Болезнь сопровождается опасным для здоровья и жизни откладыванием холестерина на внутренних венозных и сосудистых стенках (атеросклеротические бляшки).
При отсутствии грамотных врачебных мер постепенно происходит частичное или полное перекрытие прохода в сосудах или венах. Сама сосудистая стенка тоже претерпевает изменения – становится более плотной и твердой, теряя природную эластичность.
Высокое кровяное давление, развитие тяжелых заболеваний сердечно-сосудистой системы, инсульты и инфаркты. При наличии нарушения свертываемости крови значительно возрастают риски тромбоза.
В последние годы во всем мире отмечается устойчивая тенденция к росту заболеваемости, в том числе опасной для жизни аортальной формы, атеросклероза мозга и нижних конечностей, а также сосудов почек. Поэтому остро стоит вопрос эффективной и доступной профилактики болезни у пациентов разного возраста, включая пожилых людей, находящихся в основной группе риска.
Существует два вида таких предупредительных мер – первичная и вторичная профилактика.
Первичная. Комплексные меры для поддержания здоровья в целом и предотвращения факторов риска развития болезни:
- специальные диеты/правильное питание (достаточное количество растительной пищи в ежедневном рационе и исключение вредных продуктов);
- дозированные физические нагрузки, подбираемые индивидуально, активный образ жизни, прогулки на свежем воздухе;
- медикаментозную терапию.
Вторичная. Терапевтические действия, цель которых приостановить дальнейшее развитие заболевания и устранить причины, вызывающие рецидивы (обострение) болезни. Проводится при наследственной (генетической) предрасположенности, нарушенном метаболизме и при наличии уже выставленного диагноза.
В этом случае помимо грамотно подобранного рациона питания пациенту требуется:
- прием специальных лекарств;
- наблюдение у специалиста (с целью мониторинга состояния здоровья и коррекции лечения);
- регулярная сдача лабораторных анализов (кровь на холестерин и сахар).
Соблюдение пациентом предписаний врача способствует предотвращению дальнейшего развития, как самой болезни, так и ее осложнений и улучшает прогноз даже при наличии тяжелой формы атеросклероза.
Специальные диеты при атеросклерозе
Правильное питание – важный пункт первичной и вторичной профилактики и лечения заболевания. Грамотно составленнй рацион обеспечивает восстановление метаболизма, защиту от ишемии, инфаркта миокарда, инсульта и др.
Основные правила питания – это употребление:
- достаточного количества растительной пищи (свежие овощи и фрукты, богатые витаминами, минералами, микро- и макроэлементами, а также клетчаткой);
- качественных молочных продуктов (с невысоким содержанием жира);
- рыбы и мяса (нежирные сорта в запеченном, отварном, тушеном виде).
Следует исключить из пищи вредные продукты (жирные, чрезмерно соленые и жареные блюда, полуфабрикаты, фабричные соусы/кетчупы, сладкие газированные напитки, алкоголь, пищу с красителями, консервантами, усилителями вкуса и т.д.)
Обязательно следует следить за показателями веса! Ожирение – серьезный негативный фактор, способствующий развитию огромного количества заболеваний (включая атеросклероз и артериальную гипертензию).
Внимание! Увлечение жирными блюдами и дефицит растительных компонентов неизбежно приводит к повышению показателей холестерина в крови. В рацион следует включать естественные продукты-антиоксиданты. Это свежая зелень, овощи и фрукты, цитрусовые. Такая пища угнетает негативное действие свободных радикалов, снижает холестерин и способствует улучшению общего состояния здоровья.
Отказ от вредных привычек
Курение разрушает сосудистые стенки, а вдыхание крайне вредного никотина и смол приводит к развитию множества заболеваний органов и систем. В поврежденных местах с целью компенсации вреда, вызванного вредной привычкой, происходит чрезмерное отложение холестерина в сосудах. Поэтому атеросклероз – частый спутник заядлых курильщиков.
Двигательная активность
Увеличение физической нагрузки тренирует сердечно-сосудистую систему, учащая пульс. Более активные сердечные сокращения приводят к насыщению кислородом тканей органов. Активный образ жизни и позитивное мышление – действенная и доступная всем профилактика и простой способ лечения всех заболеваний, включая атеросклероз. Можно заниматься танцами и плаванием, устраивать пробежки в парке и записаться в секцию спортивной ходьбы. Польза этих занятий очевидна.
Прием медикаментов и наблюдение у врача
Своевременное посещение специалистов для получения консультации и прохождения обследований, а также прием препаратов под наблюдением медиков – еще один необходимый пункт профилактики. Самолечение и использование без рекомендаций врача любых лекарств и «бабушкиных» методов не допустимо!
Только опытный врач:
- точно установит диагноз;
- определит степень и причину нарушенного метаболизма;
- даст советы по питанию;
- грамотно подберет препараты, включая лекарства для снижения давления и показателей холестерина.
Вторичная профилактика атеросклероза также включает подбор следующих лекарственных средств:
- от закупорки сосудов холестериновыми бляшками (на ногах, в сердечной мышце и головном мозге);
- препаратов, включающих необходимые полиненасыщенные жирные кислоты;
- гипотензивных лекарств (для нормализации кровяного давления).
Пациенту даются рекомендации по правильному измерению давления, регулярно назначаются обследования.
Вывод. Учитывая, что симптоматика заболевания не во всех случаях проявляет себя ярко, важно регулярно проходить обследования и консультацию у специалистов. В медицинском учреждении квалифицированные врачи смогут диагностировать заболевание на основании внешнего осмотра, сбора анамнеза и лабораторно-диагностических исследований (сдача анализов, аппаратные обследования).
Только после этого вырабатывается алгоритм лечения и обозначается ряд профилактических мер. Лечебно-профилактическая тактика всегда носит индивидуальный характер и зависит от множества факторов, включая возраст пациента, наличие сопутствующих патологий, причины, вызвавшие болезнь и многое другое.
Не подвергайте свое здоровье и жизнь опасности! Своевременное обращение к профессионалам – лучшее решение.
Оздоровительные программы при атеросклерозе

Оздоровительные программы при атеросклерозе
Атеросклероз — это заболевание сосудов, для которого характерно образование липидных бляшек на внутреннем слое сосудистой стенки.
Атеросклероз опасен тем, что его мишени — это жизненно важные органы: сердце и головной мозг.
Причины развития атеросклероза
Атеросклероз — системное многофакторное заболевание. Это значит, что для его развития всегда необходимо сочетание нескольких факторов. Чаще всего атеросклероз развивается у людей, ведущих нездоровый образ жизни и входящих в группу риска.
Вероятность развития атеросклероза особенно высока для:
Лиц с сахарным диабетом и гипертонической болезнью;
Людей, имеющих генетическую предрасположенность к данному заболеванию.
Однако, даже у здоровых людей, не входящих группы риска, может развиться атеросклероз. Этому способствуют неправильные привычки и другие внешние факторы:
Низкобелковое питание с большим содержанием простых углеводов и животных жиров повышает количество холестерина в крови;
Курение, в том числе пассивное, алкогольная продукция — поставщики токсических веществ, разрушающих стенки сосудов;
Избыточный вес способствует нарушению липидного обмена;
Гиподинамия, малоподвижный образ жизни и психоэмоциональные перегрузки приводят к спазму сосудов.
Оздоровительные программы в Центре доктора Бубновского
Атеросклероз можно и нужно лечить. Зная факторы, приводящие к атеросклерозу, мы можем воздействовать на них и контролировать течение заболевания, остановить прогрессирование и предотвратить развитие сосудистых катастроф — инфарктов и инсультов.
С этой целью в Центре доктора Бубновского применяются оздоровительные программы, комплексно воздействующие на организм и улучшающие работу всех органов и систем.
Перед началом лечения проводится консультация врача-кинезитерапевта, мануальный осмотр и миофасциальное тестирование. Врач определяет особенности двигательного стереотипа пациента, возможные патологические изменения в опорно-двигательном аппарате.
При необходимости врач может предложить пройти консультации у других узких специалистов: врача-кардиолога, сосудистого хирурга — при наличии осложненных форм атеросклероза. Возможно назначение дополнительных методов обследования:
ультразвуковая диагностика периферических сосудов;
определение скорости кровотока по артериям и венам;
изучение функциональных возможностей сердечно-сосудистой системы с помощью простой ЭКГ или холтеровского метода (суточный мониторинг ЭКГ).
Поскольку атеросклероз — многофакторное заболевание, проводится полный анализ состояния пациента, с учетом особенностей питания, режима дня, качества сна.
На основании полученных данных врач составляет персонализированную программу упражнений и дополнительных процедур, определяет необходимый уровень нагрузки, даёт рекомендации по правильному режиму дня и составлению ежедневного рациона питания.
В основе оздоровительной программы лежит метод современной кинезитерапии по Бубновскому. Кинезитерапия в дословном переводе обозначает «лечение движением». Физическая активность и правильные движения — это доминирующий лечебный фактор при атеросклерозе. Она помогает избавиться от лишнего веса, нормализовать липидный профиль и содержание холестерина в крови, укрепить стенки сосудов.
Упражнения оздоровительной программы выполняются на многофункциональном тренажере Бубновского (МТБ). Его блочная конструкция обеспечивает декомпрессионный эффект, то есть снижает осевую нагрузку и давление на суставы. Поэтому кинезитерапия применима и безопасна для всех, в том числе для людей с избыточным весом, хроническими болезнями, болезнями суставов и другими патологическими изменениями.
Для улучшения работы сердечно-сосудистой системы назначается партерная гимнастика. Это комплекс упражнений, для которых не требуются тренажеры. Он состоит из динамической и стретчинговой частей и выполняется на гимнастическом коврике. Освоив правильную технику выполнения под контролем инструктора, вы сможете продолжить самостоятельно заниматься дома в качестве профилактики.
Для снятия усталости мышц после занятий, улучшения кровообращения и повышения общего тонуса может назначаться массаж, а также комбинация сауны и криотерапии.
При своевременном обращении такой комплексный подход обеспечивает оздоровление организма и предотвращает прогрессирование и неблагоприятные последствия атеросклероза.
Профилактика атеросклероза советы и рекомендации специалистов
ОБСЛЕДОВАНИЯ НА ВЫЯВЛЕНИЕ ИШЕМИЧЕСКОЙ БОЛЕЗНИ СЕРДЦА
Зачем это нужно?
Сердечно-сосудистые заболевания занимают 1-е место в статистике смертности и заболеваемости в Европе. От заболеваний сердца и сосудов, связанных с атеросклерозом, умирает половина населения, в то время как от рака — 22%, от травм — 3%, от диабета — 2%, от СПИДА — 0,7%.
Вот как выглядят основные причины смерти в России (за 2005 г. умерли 2 млн. 303 тысячи человек)
— 1-е место (56% — 1 млн. 292 тыс. человек — сердечно-сосудистые болезни,
— 2-е место (13,2% — 305 тыс. человек) — внешние причины смерти (в первую очередь травмы и отравления),
— 3-е место (12,4% — 287 тыс. человек) — злокачественные новообразования,
— 4-е место (4,1% — 94 тыс. человек) — болезни органов дыхания,
— 5-е место (4% — 92 тыс. человек) — болезни органов пищеварения.
В России почти 10 млн. трудоспособного населения страдают ишемической болезнью сердца (ИБС). Смертность от ИБС у мужчин в возрасте до 65 лет в 3 раза выше, чем у женщин, а после 80 лет этот показатель в 2 раза выше у женщин, чем у мужчин.
Мы привыкли думать о том, что проявление ишемической болезни сердца — это стенокардия, и с болью в сердце пациент придет к врачу. Но лишь у 50% больных ИБС стенокардия служит первым проявлением заболевания. Среди населения только 40-50% больных стенокардией знают о своем заболевании. У остальных 50-60% она остается нераспознанной. Важно понимать, что первым проявлением ишемической болезни сердца может быть инфаркт миокарда или внезапная смерть. Жизнь мужчины в возрасте 60 лет укорачивается на 9 лет, если он переносит инфаркт миокарда и на 12, если инсульт. Обследование больных для выявления ишемической болезни сердца позволяет установить группы лиц, нуждающихся в активных профилактических мероприятиях.
Что это дает? (эффективность)
В странах, где с 1970 г. началась активная работа по первичной профилактике, сердечно-сосудистая заболеваемость существенно уменьшилась в течение последних 20 лет. Так, в США, Канаде, странах Европейского сообщества смертность от ишемической болезни сердца в 2 с лишним, а от инсульта в 5 раз ниже, чем у нас в стране.
Ишемическая болезнь сердца представляет собой конечный результат взаимодействия целого ряда модифицируемых и немодифицируемых факторов риска. При этом значительную роль, определяющую повышенный риск в развитии проявлений ИБС, играют такие факторы:
— избыточное потребление алкоголя,
— низкая физическая активность,
— низкий социальный и образовательный статус;
Биохимические или физиологические факторы (изменяемые)
— повышенное артериальное давление,
— повышенный уровень в крови общего холестерина (более 5 ммоль/л) и холестерина липопротеидов низкой плотности (более 3 ммоль/л),
— низкий уровень холестерина липопротеидов высокой плотности (менее 1 ммоль/л у мужчин и менее 1,2 ммоль/л у женщин),
— повышенный уровень триглицеридов в крови (более 1,7 ммоль/л),
— гипергликемия/сахарный диабет (в норме сахар в крови натощак должен быть менее 6,1 ммоль/л, а через 2 часа после приёма пищи – менее 7,8 ммоль/л),
— склонность к образованию тромбов в сосудах,
— загрязнение окружающей среды;
Индивидуальные характеристики (неизменяемые)
— раннее развитие ИБС у родственников (у мужчин до 55, у женщин до 65 лет),
— наличие проявлений атеросклероза.
Надо пытаться модифицировать факторы риска у пациентов с высокой вероятностью сердечно-сосудистых заболеваний и их осложнений.
Необходимо оценить вероятность ИБС на основании жалоб и анамнеза.
Оценить следующие признаки:
a. локализация (за грудиной — «за галстуком»),
b. иррадиация-распространение (в левую руку, лопатку, нижнюю челюсть),
c. характер ощущений (давящие — «ощущение кирпича на груди», сжимающие — «сердце зажато как в тисках»),
d. продолжительность (не более 15 минут),
e. связь с провоцирующими боль факторами, определяющими несоответствие между потребностью миокарда в кислороде и его поступлением — физическая нагрузка, психоэмоциональное возбуждение и т.д. (боль исчезает в покое),
f. боль исчезает при приеме нитроглицерина.
2. Выявление наличия факторов риска:
d. гиперлипидемия (повышение холестерина и триглицеридов в крови),
e. сахарный диабет,
f. артериальная гипертония,
g. семейный анамнез, отягощенный ранним развитием сердечно-сосудистых заболеваний.
Проводятся обследования на выявление коррегируемых факторов риска.
3. Оценить показатели жизненно важных функций (артериальное давление — АД, частота сердечных сокращений — ЧСС, частота дыхания в покое и при физической нагрузке).
4. Провести аускультацию сердца для обнаружения шумов, характерных для таких заболеваний сердца, как аортальный стеноз или гипертрофическая обструктивная кардиомиопатия.
5. Установить заболевания и состояния, которые могут провоцировать ишемию (недостаток кровотока в сердце) или усугублять ее течение:
a. повышают потребление кислорода: гипертиреоз (повышенная функция щитовидной железы), гипертермия (лихорадка), прием ряда лекарственных препаратов (например, симпатомиметиков, содержащихся в сосудосуживающих каплях в нос), учащённое сердцебиение и нарушение ритма сердца (тахиаритмии), заболевания сердца и крупных сосудов (гипертрофическая кардиомиопатия, артериальная гипертония, аортальный стеноз),
b. снижают поступление кислорода: низкое содержание гемоглобина или эритроцитов в крови (анемия), нарушение способности крови переносить кислород или низкое его содержание в крови (гипоксемия), хроническая обструктивная болезнь лёгких, повышение давления в малом круге кровообращения (легочная гипертензия), нарушение дыхания по типу периодических остановок во сне (синдром ночного апноэ), повышенное содержание гемоглобина в крови (полицитемия), заболевания сердца (гипертрофическая кардиомиопатия и аортальный стеноз).
При наличии признаков ИБС больной направляется к кардиологу или обследуется согласно существующим программам.
При отсутствии симптомов ИБС, скрининг на ИБС показан:
— Людям, занятым профессиональной деятельностью, связанной с безопасностью людей (например, пилоты авиалиний, авиадиспетчеры, пожарные, работники милиции, водители автобусов, грузовиков, локомотивов).
— Людям, деятельность которых сопряжена с тяжелыми физическими нагрузками, в т.ч. тем, которые в прошлом вели сидячий образ жизни и решили заняться активными физическими тренировками (рекомендуется предварительно провести проверку ЭКГ с нагрузкой для всех мужчин и женщин старше 45 лет, которые начали активно заниматься спортом).
— Когда человек подвержен двум или более факторам сердечного риска (наличие холестерина в сыворотке выше 5 ммоль/л, кровяное давление выше 140/90 мм рт.ст., курение, сахарный диабет, заболевания коронарных артерий сердца в семейном анамнезе у родственников в возрасте моложе 55 лет).
Скрининг на ИБС (ЭКГ в покое, нагрузочные или другие тесты) не проводятся у лиц, не предъявляющих соответствующих жалоб, однако скрининговое ЭКГ ценно как «базовая точка». Даже при отсутствии жалоб выполнить электрокардиограмму на 12-канальном электрокардиографе целесообразно в возрасте 20 лет с повторением в 40 и 60 лет у лиц с нормальным давлением.
Взаимодействие нескольких факторов риска ишемической болезни сердца имеет взаимоусиливающий эффект. Степень вероятности развития у пациента ИБС на протяжении последующих лет может быть оценена с помощью специальной карты, которая есть у каждого кардиолога и показывает вероятность смертельного заболевания сердца в течение ближайших 5-10 лет (европейская шкала оценки риска SCORE).
Рекомендации к профилактике
Дислипидемией называют изменение концентрации одного или нескольких типов липидов крови: липопротеинов низкой (ЛПНП), промежуточной (ЛППП), очень низкой (ЛПОНП), высокой плотности (ЛПВП), хиломикронов, триглицеридов.
По происхождению дислипидемия бывает:
- первичная (врожденная) – обусловленная дефектами генов;
- вторичная (приобретенная) – вызываемая заболеваниями внутренних органов, вредными привычками, неправильным питанием.
Первичные нарушения липидного обмена передаются по наследству. Они встречаются нечасто. Вторичная дислипидемия встречается гораздо чаще.
Причины вторичных дислипидемий:
- сахарный диабет;
- недостаточность щитовидной железы;
- хронические заболевания почек;
- нефротический синдром;
- злоупотребление алкоголем;
- курение;
- беременность (считается нормой);
- прием бета-блокаторов, тиазидных диуретиков, препаратов эстрогена.
ЧЕМ ОПАСНЫ ДИСЛИПИДЕМИИ?
Повышение уровня липидов один из ведущих факторов риска развития атеросклероза, а при сочетании с высокой концентрацией триглицеридов – панкреатита. Поэтому люди с дислипидемией имеют повышенные шансы возникновения заболеваний периферических артерий, ишемической болезни сердца, мозга, а также их самых тяжелых осложнений: инфаркта миокарда, инсульта, ишемического некроза стоп.
Заболевания сердечно-сосудистой системы (ССС), вызванные атеросклерозом и тромбозом, являются основной причиной преждевременной смерти и утраты лет жизни.
Установить факт наличия дислипидемии можно только одним способом: сдать липидограмму – анализ крови, показывающий количественное содержание различных фракций жиров, а также их соотношение. Более сложная задача – выяснение причины нарушения. Сделать это можно изучив и проанализировав анамнез жизни пациента, его ближайших родственников, жалобы больного, клинические симптомы.
Для уточнения природы патологических изменений требуется более детальное инструментальное обследование.
Если вы подозреваете у себя или у кого-то из близких нарушение жирового обмена обратитесь к участковому терапевту. Он проведет первичный осмотр, выдаст направление на анализ крови.
Дислипидемия может потребовать консультации у узкопрофильных специалистов, если она сопровождается наличием серьезного заболевания. Патологиями липидного обмена занимаются врачи самых разных профилей:
- кардиолог;
- гастроэнтеролог/гепатолог;
- иммунолог;
- генетик;
- нефролог;
- флеболог/ангиолог;
- сосудистый, нейрохирург;
- диетолог.
ОСОБЕННОСТИ ЛЕЧЕНИЯ
Тактика лечения дислипидемий зависит от причины заболевания. Большинство легких форм нарушений можно откорректировать, изменив свой рацион, отказавшись от вредных привычек. Запущенные формы гиперлипидемий требуют приема лекарственных препаратов. Вторичные типы дислипидемий устраняются терапией основных заболеваний.
ПРАВИЛЬНОЕ ПИТАНИЕ
Регулируя рацион можно влиять на свой липидный обмен. Каждый вид дислипидемии имеет собственные диетические принципы. Но существуют общие правила, подходящие для подавляющего количества метаболических липидных нарушений:
- Питайтесь часто, дробно. Оптимальное количество приемов пищи – 5-6 раз/день.
- Следите за суточным потреблением калорий. Дислипидемии всех форм часто протекают с развитием ожирения.
- Выпивайте 1,5-2 л воды/день. Она участвует во всех обменных процессах, включая метаболизм липидов.
- Отдавайте предпочтения блюдам, приготовленным методом варки, запекания, тушения. Жаренные, копченные, соленные, маринованные, фритюрные продукты лучше максимально исключить.
- Отказывайтесь от продуктов с транс-жирами. Маргарин, а также магазинное печенье, выпечка, жареные орешки в зоне пристального внимания. Всегда изучайте их пищевую ценность на предмет содержания транс-жиров.
- Добавляйте в свой рацион продукты, богатые ненасыщенными жирами: растительные масла, семена, семечки, орехи, рыбу жирных сортов (скумбрия, сельдь, тунец, анчоус, макрель), авокадо.
- Ежедневно съедайте несколько разных овощей, фруктов, порцию зелени, каши.
- Потребление спиртного не должно выходить за рамки общепринятых норм: до 14 г этилового спирта/сутки для женщин, до 28 г — мужчинам.
При дислипидемии очень важно сократить количество животных жиров, а также кокосового, пальмового масла. Эти продукты содержат большое количество холестерина. Яичный белок разрешается неограниченно, а количество желтка – лимитируют.
Снизить уровень общего холестерина, триглицеридов, ЛПНП можно:
- Избавившись от лишних килограммов. Снижение массы тела благотворно влияет на обмен жиров, уменьшает нагрузку на сердечную мышцу.
- Отказавшись от сигарет. Эта вредная привычка создает в организме идеальные условия для образования атеросклеротических бляшек, формирования тромбов.
- Больше двигаясь. Минимальное время, которое необходимо уделять физической активности ежедневно – 30-45 минут.
При стойком повышении жиров, которые не убирается диетой, отказом от вредных привычек больному назначают гиполипидемические препараты. Эти лекарства снижают количество плохих жиров, повышают количество хороших. Выбор медикаментозного средства для лечения дислипидемии определяет лечащий врач.
Повышенное АД также является одним из главных факторов риска развития инсульта и ИБС, заболеваний периферических сосудов, а также почечной недостаточности. По данным эпидемиологических исследований, сочетание гиперлипидемии и АГ в клинической практике достигает 70%.
Артериальная гипертония-синдром повышения систолического АД (САД) ≥ 140 мм рт. ст. и/или диастолического АД (ДАД) ≥ 90 мм рт. ст. синдром повышения АД является проявлением Эссенциальной гипертонии (гипертоническая болезнь), которая составляет 90–95 % случаев гипертонии. В остальных случаях — 5-10% диагностируют вторичные, симптоматические артериальные гипертензии.
Артериальная гипертензия — одно из самых распространённых заболеваний сердечно-сосудистой системы. Установлено, что артериальной гипертонией страдают 20–30 % взрослого населения. С возрастом распространённость болезни увеличивается и достигает 50–65 % у лиц старше 65 лет.
Одной причины развития Артериальной гипертонии нет, существует ряд факторов риска распространения артериальной гипертонии: возраст, пол, малоподвижный образ жизни, потребление с пищей поваренной соли, злоупотребление алкоголем, гипокальциевая диета, курение, сахарный диабет, ожирение, повышенный уровень атерогенных ЛП и триглицеридов, наследственность и др.
Диагностика Артериальной гипертонии Контроль артериального давления
Измерение артериального давления проводится с помощью специального аппарата — тонометра, кроме того, в настоящее время имеются специальные электронные аппараты, измеряющие АД, частоту пульса, а также позволяющие заносить показатели АД в память аппарата.
При выявлении факта повышения АД и наличии симптомов повышения АД:
- Потеря работоспособности, утомляемость
- Покраснение лица, груди
- «Мошки», мелькание перед глазами
- Бессонница, тревога, страх
- Головные боли, особенно в затылочной части
- Шум, звон, писк в ушах, оглушённость
- Одышка
- Боли в груди
- Неврологические нарушения, головокружение, помрачение сознания
Необходимо обратиться к врачу для обследования и решения вопроса о назначении лечения.
- Улучшение качества жизни пациента (устранение симптом проявления заболевания).
- Профилактика осложнений Артериальной гипертонии.
- Немедикаментозное лечение — устранение всех модифицированных факторов риска (включает в себя соблюдение диеты с ограничением поваренной соли, жиров, легко усваиваемых углеводов, благоприятный режим труда и отдыха, борьбу со стрессом, отказ от злоупотребления алкоголем, курения, ежедневную умеренную физическую активность, нормализацию массы тела).
- Медикаментозное лечение – назначается индивидуально каждому пациенту для постоянного приёма, предпочтение отдаётся комбинированным препаратам.
Атеросклероз
Лечением данного заболевания занимается Кардиолог
Что такое атеросклероз?
Атеросклероз по праву можно назвать одной из основных причин смертности в наше время, однако, несмотря на это, точные причины развития этого заболевания до сих пор не изучены. Тем не менее, с большой долей уверенности ученые говорят о влиянии наследственных факторов, рациона и режима питания, образа жизни людей на риск появления у них атеросклероза и симптомов заболеваний, которые являются его прямыми следствиями.
Атеросклероз, то есть образование так называемых склеротических бляшек на внутренних стенках сосудов, поражает различные артерии: и головного мозга (церебральный атеросклероз), и нижних конечностей (облитерирующий атеросклероз), образуются бляшки и на стенках аорты и коронарных артерий сердца. Без своевременного лечения атеросклероз нижних конечностей может привести к гангрене, атеросклероз аорты и коронарных сосудов – к инфаркту миокарда, к ишемической болезни сердца. Церебральный атеросклероз становится причиной развития инсульта головного мозга.
- Западные стандарты лечения
- Индивидуальный подход к каждому пациенту
- Соблюдаем полную анонимность
- Все процедуры проводим без болевых ощущений
- Специалисты с опытом работы за рубежом
- Полный цикл: диагностика, лечение, реабилитация
Излишне напоминать, что эти, упомянутые выше, следствия атеросклероза способны стать причиной смерти человека, а ведь мы упомянули далеко не все возможные варианты развития этой опасной болезни! Лечение этого заболевания, коль скоро оно развилось, является жизненной необходимостью, но профилактика может помочь сохранить здоровье и жизнь гораздо дешевле и эффективнее, поэтому проводить её нужно, начиная с молодого возраста, тогда, когда симптомы изменений в сосудах еще отсутствуют.
О факторах, влияющих на развитие заболевания, о профилактике и лечении церебрального атеросклероза сосудов головного мозга и облитерирующего атеросклероза сосудов нижних конечностей, а также атеросклероза аорты, мы и поговорим в этой статье.
Факторы риска развития атеросклероза
Широко распространено мнение, что неправильное питание является одним из наиболее значимых факторов развития этого заболевания, причем, под неправильным питанием понимают избыточное употребление в пищу животных жиров. С точки зрения самых современных представлений о здоровом питании, это не совсем так.
Основываясь на этой теории, многие люди начинают избегать употребления в пищу животных жиров, но ключевое слово в выше написанной фразе – «избыточное». Практика показывает, что повышенное содержание в крови липопротеинов низкой и очень низкой плотности (а это именно те вещества, наличие которых в крови приводит к образованию бляшек) практически никогда не наблюдается у людей, которые потребляют меньше калорий, чем тратят, даже если их рацион включает значительное количество животных жиров. Давно доказано, что бедный калориями рацион – верный путь к долголетию!
А вот с растительными жирами нужно быть поосторожнее. Пример – США. Несмотря на то, что растительные жиры составляют львиную долю потребляемых американцами жиров, эта страна уверенно лидирует по числу людей, страдающих ожирением и атеросклерозом, симптомы которого наблюдаются у людей, старающихся избегать животных жиров. Современные представления медицины о роли углеводов в рационе человека также изменились – исследования европейских и американских специалистов говорят, что на нарушения липидного обмена оказывают влияние протеины злаков, особенно глютен, наибольшее количество которого содержится в пшенице.
 Психо-эмоциональный режим жизни человека, определённо, имеет очень сильное влияние на риск развития заболевания. Стресс, являющийся причиной частого и резкого сужения сосудов, создает условия для отложения на их внутренней поверхности бляшек. Описаны случаи смерти от инфаркта миокарда узников, заключенных в фашистских концлагерях, причем вскрытие их тел показывало наличие сильнейшего атеросклероза аорты и коронарных артерий, и это – в условиях практически полного голодания! Эти наблюдения, кстати, также ставят под сомнение степень влияния животных жиров в рационе человека на развитие у него атеросклероза.
Психо-эмоциональный режим жизни человека, определённо, имеет очень сильное влияние на риск развития заболевания. Стресс, являющийся причиной частого и резкого сужения сосудов, создает условия для отложения на их внутренней поверхности бляшек. Описаны случаи смерти от инфаркта миокарда узников, заключенных в фашистских концлагерях, причем вскрытие их тел показывало наличие сильнейшего атеросклероза аорты и коронарных артерий, и это – в условиях практически полного голодания! Эти наблюдения, кстати, также ставят под сомнение степень влияния животных жиров в рационе человека на развитие у него атеросклероза.
Курение, злоупотребление алкоголем – факторы, сильно повышающие риск развития заболевания, поскольку и табачный дым, и похмельная реакция приводят к резкому и длительному сужению сосудов, при этом возникает риск поражения коронарных артерий и аорты. По некоторым сведениям, систематическое употребление небольших количеств натурального алкоголя (сухого красного вина, например), напротив, значительно снижает риск развития заболевания. Так, во Франции, где культура употребления вина развита очень высоко во всех слоях населения, уровень заболеваемости гораздо ниже, чем в других странах, где люди пьют преимущественно крепкий алкоголь.
Наследственность. Фактор наследственности изучен не до конца, однако, имеются веские основания полагать, что людям, имеющим родственников, страдающих от церебрального или облитерирующего атеросклероза, нужно быть осторожнее, следить за своим образом жизни, проводить профилактику.
Профилактика атеросклероза
Профилактика атеросклероза, собственно, должна проводиться с учетом вышеупомянутых причин развития этого заболевания, и должна включать в себя:
- Нормализацию психо-эмоционального состояния, исключение или минимизацию стрессовых ситуаций, наблюдение за состоянием центральной нервной системы;
- Отказ от курения, от злоупотребления алкоголем;
- Ведение здорового образа жизни, который включает в себя достаточные физические нагрузки, которые помогают расходовать получаемые с пищей калории и тренируют сердечно-сосудистую систему;
- Умеренное питание, ограничение углеводов и рафинированных растительных жиров (за исключением оливкового масла), исключение или минимизацию потребления глютенов;
- Регулярное наблюдение у врача, сдачу анализов на липопротеины и триглицериды (липидограмма).
Лечение атеросклероза в GMS Clinic
Прежде, чем начинать лечение атеросклероза, необходимо выполнить диагностику для определения степени заболевания, мест локализации бляшек, выяснить причины, способствующие развитию болезни. Диагностика всегда включает в себя липидограмму – анализ крови на холестерин и его составляющие, осмотр больного, а также специальные диагностические процедуры:
- Ультразвуковое исследование сердца, внутренних органов;
- Магнитно-резонансная томография головного мозга;
- Ангиография (рентгенографическое исследование различных кровеносных сосудов);
- Допплерография сосудов;
- Другие диагностические действия.
Совершенно очевидно, что выполнить качественную диагностику и провести эффективное и целенаправленное лечение возможно только в современной, хорошо оснащенной клинике, где работают высокопрофессиональные врачи и специалисты.
Мы с гордостью можем сказать, что GMS Clinic – именно такая клиника. Оборудованная по самому последнему слову медицинской науки, она располагает прекрасными специалистами, которые не только проведут успешное лечение, но и максимально точно выявят причины развития заболевания, расскажут Вам о мерах профилактики, которые нужно будет соблюдать для снижения риска развития атеросклероза в дальнейшем.
Мы проводим как медикаментозное, так и хирургическое лечение, в зависимости от степени развития и вида болезни у конкретного пациента. И церебральный атеросклероз сосудов головного мозга, и облитерирующий атеросклероз нижних конечностей излечимы, но, конечно, лечение будет намного более успешным при своевременном обращении к нам, в Центр кардиологии GMS Clinic!
Стоимость лечения атеросклероза
| Название услуги | Обычная цена | Цена со скидкой 30% |
|---|---|---|
| Первичный прием кардиолога | 9 565 руб. | 6 695 руб. |
| Повторный прием кардиолога | 8 130 руб. | 5 691 руб. |
| Первичная консультация ведущего специалиста | 13 665 руб. | 9 565 руб. |
| Повторная консультация ведущего специалиста | 11 615 руб. | 8 130 руб. |
Цены, указанные в прайс-листе, могут отличаться от действительных. Пожалуйста, уточняйте актуальную стоимость по телефону +7 495 781 5577 (круглосуточно) или по адресам: г. Москва, 1-й Николощеповский пер., д. 6, стр. 1 (клиника GMS Смоленская) и ул. 2-я Ямская, д. 9 (клиника GMS Ямская). Прайс-лист не является публичной офертой. Услуги оказываются только на основании заключенного договора.
В нашей клинике принимаются к оплате пластиковые карты MasterCard, VISA, Maestro, МИР. Также доступна бесконтактная оплата картами, Apple Pay и Google Pay.