Возможные причины и последствия заболеваний копчика у женщин
Кокцигодиния
Кокцигодиния – это появление боли в области копчика и/или заднего прохода, промежности, вызванное повреждением или воспалением ветвей копчиковых нервов.
Чаще встречается у женщин. Возрастной интервал, в котором может проявляться кокцигодиния, очень широк. Чаще всего заболевание возникает у людей в возрасте от 40 до 60 лет.
Причины
- Основной причиной возникновения рассматриваемого заболевания является повреждение нервов, располагающихся в зоне копчика и крестца. Импульсом к развитию заболевания могут послужить травмирующие ситуации. Ими могут стать падения, ушибы в области копчика, удары по нему различными предметами. Причиной болезненных ощущений в этих случаях являются вывих или смещение копчика. Заболевание может проявиться и в том случае, если в мягких тканях в зоне расположения копчика появились рубцы, послужившие причиной возникновения воспаления мышц. Болезненные ощущения могут возникнуть спустя длительный временной интервал после получения травмы. По этой причине многие больные не связывают появившийся дискомфорт с болью в районе копчика, возникшей позднее. Поэтому так важно после получения травм обращаться в поликлинику, а не заниматься самолечением;
- Еще одна причина повреждения нервов — деформации на органах малого таза, промежности и заднепроходной зоны. Данные проблемы могут послужить причиной образования сращений брюшины (оболочка, располагающаяся поверх внутренних органов). По-иному рассматриваемые образования называются спайками. Также воспалительный процесс может явиться причиной появления рубцовых деформаций;
- Повлиять на развитие заболевания могут и проблемы с опорожнением кишечника. Хронические запоры и поносы ведут к перенапряжению мышц тазового дна, что также приводит к возникновению кокцигодинии;
- У женщин к развитию кокцигодинии могут родовые травмы. Во время родов в клетчатке, располагающейся вокруг копчика, может произойти кровоизлияние. Через некоторое время это может привести к появлению болей в зоне копчика;
- Также причиной развития заболевания могут стать:синдромом опущения промежности и проблемы с нервно-мышечным аппаратом промежности.
Симптомы
- Болевой синдром. Боль может быть постоянной (она длится месяцы и годы), а может возникать периодически, без видимой причины или после нагрузки, длительного сидения, дефекации (опорожнения прямой кишки), полового контакта. Боль может ограничиваться только пределами копчика или же иррадиировать (распространяться) в ягодицы, прямую кишку, половые органы, промежность, нижнюю область живота, на переднее бедро. Боль усиливается при надавливании на область копчика.
- Нарушение походки (пациент ходит медленно, переваливается, так как лишние движения усиливают боль).
- Синдром раздраженной толстой кишки — комплекс функциональных (обусловленных нарушениями функций кишки при отсутствии структурных повреждений ее ткани) кишечных нарушений, который включает в себя боль и/или дискомфорт в животе, облегчающийся после дефекации.
- Запоры (так как из-за боли пациент редко ходит в туалет).
- Перепады настроения, депрессия (подавленное настроение, чувство безысходности в течение долгого времени – обычно более 3-х месяцев).
Диагностика
Существует довольно много болезней, которые могут служить причиной появления болей в области копчика. Это, к примеру, трещина заднего прохода, геморрой, воспаления в жировой клетчатке, которая окружает прямую кишку, воспаление седалищного нерва, заболевания позвоночного столба, гинекологические заболевания и т.д. Именно поэтому диагностика кокцигодинии является довольно сложной и требует полного и достаточно подробного обследования больного с обязательными консультациями у невропатолога, уролога и гинеколога.
При болях в области копчика проводится пальцевое исследование прямой кишки. Именно такое исследование позволяет предположить или определить причину появления заболевания еще в кабинете врача. Обычно при проведении исследования пальцем через прямую кишку врач обращает внимание на сильную болезненность в области копчика и наличие болезненного уплотнения, которое имеет вид радиального тяжа, проходящего по заднему сектору района пальпации.
Для того, чтобы установить окончательный диагноз обычно также проводятся рентгенографическое исследование крестцово-поясничного отдела позвоночника и прямой кишки, а также ультразвуковое исследование брюшной полости.
Лечение
Лечение кокцигодинии проводится исходя из выявленных причин возникновения заболевания. Специалисты отдают предпочтение консервативному методу лечения, который помогает в подавляющем большинстве случаев. Общие принципы заключаются в назначении комплексного лечения, в него входит физиотерапия и массажные процедуры. Широко применяют ультразвуковые технологии в сочетании с глюкокортикоидной терапией, обезболиванием и электролечением. Последняя техника основана на введении электрода в пространство прямой кишки. Хорошо помогают от мышечных спазмов массажи, подводное вытяжение, парафиновая аппликация. Задачей процедур является выправление или возвращение копчика в нормальное физиологическое состояние.
Заболевания, сопровождающиеся болевым синдромом, предполагают прием анальгетиков.
Кокцигодиния
В Клиническом госпитале на Яузе можно пройти полное обследование для выявления причин болей в области копчика — КТ и МРТ на высокоточных цифровых томографах, колоноскопию (виртуальную и эндоскопическую), ректороманоскопию, УЗИ органов малого таза, лабораторную диагностику, консультации специалистов (невролога, проктолога, уролога, гинеколога, ортопеда и др.). Знание причин болевого синдрома позволит провести эффективное лечение — консервативное или хирургическое, и избавить пациента от боли.
Кокцигодиния — сложный в диагностике и лечении болевой синдром, характеризующийся болевыми ощущениями в области прямой кишки, заднего прохода, промежности, копчика. Чаще всего такое заболевание встречается у женщин.
Причины кокцигодинии
Причины кокцигоднии могут затрагивать патологию терапевтического и хирургического профиля. К ним относятся:
- травмы копчикового отдела позвоночника после удара в спину, падения;
- микротравмы, невриты, миозиты, растяжение вследствие длительного сидения, езды по плохим дорогам, переохлаждения, длительного натуживания при запорах;
- хронические воспалительные процессы в иннервирующих копчик нервных волокнах;
- заболевания заднего прохода и прямой кишки (геморрой, парапроктит);
- заболевания мочеполовой системы;
- рубцовые изменения промежности после оперативных вмешательства;
- ослабление мышц и связок в пожилом возрасте;
- заболевания органов малого таза (воспаление предстательной железы, уретры);
- стрессы.
Симптомы кокцигодинии
Проявления кокцигоднии отличаются разнообразием. Анокопчиковая боль может быть ограничена областью копчика и прямой кишки, а может распространяться на промежность, отдавать в ягодицы, по передней поверхности бедра, в низ живота. Боль может появляться и исчезать без всякой причины, усиливаться или уменьшаться, носить тупой или острый, постоянный или периодический характер. Обычно болезненные ощущения усиливаются при давлении на копчик и область промежности, при запорах.
Чтобы уменьшить болевые проявления пациенты обычно ходят очень осторожно, переваливаясь с ноги на ногу.
Длительный хронический болевой синдром психологически выматывает пациентов, они могут впадать в депрессивное состояние со сменой настроения и нуждаться в психологической помощи.
В нашем госпитале быстро и точно проводят диагностику болевого синдрома и назначают комплексное современное и эффективное лечение, в том числе психотерапевтическое.
Диагностика и лечение кокцигодинии в Клиническом госпитале на Яузе
Диагностика проктокопчиковой боли в нашей клинике осуществляется индивидуально, в зависимости от результатов первичного осмотра пациента.
Как правило, пациенты направляются к врачу колопроктологу с целью исключения заболеваний толстого кишечника и прямой кишки.
После подробного опроса и сбора информации об особенностях болей врач проводит обследование: осмотр промежности и заднего прохода, пальцевое исследование прямой кишки, эндоскопическую диагностику с помощью современного эндоскопического оптоволоконного прибора (аноскопию и ректосигмоскопию), рентгенографию, КТ, МРТ копчикового и крестцового отдела позвоночного столба, лучевую диагностику кишечника и органов малого таза. В случае необходимости врач колопроктолог направит пациента на прием гастроэнтеролога, невролога, психиатра, травматолога и др.
Лечение кокцигодинии подбирается индивидуально и направлено на устранение причины болевого синдрома (оперативное или консервативное лечение), улучшение кровоснабжения, иннервации области промежности при наличии хронического болевого синдрома с помощью специально подобранных лекарственных препаратов и физиотерапии. Психотерапевтической помощи при наличии астеноневротического синдрома.
Специалисты нашей клиники сделают все возможное, чтобы облегчить состояние пациента с кокцигодинией. У нас есть все необходимое для высокоэффективного лечения, соответствующего мировым стандартам медицинской помощи.
price 83 — Стоимость услуг—>
Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.
Обслуживание на двух языках: русский, английский.
Оставьте свой номер телефона, и мы обязательно перезвоним вам.
—> 
Защемление седалищного нерва: симптомы
Симптомы защемления седалищного нерва легко спутать с другими заболеваниями. Боль, покалывание, слабость — все эти признаки присутствуют при многих нарушениях в области позвоночника. Как же безошибочно распознать эту болезнь?

Защемление нерва — что это?
Защемление может произойти у любого нерва нашего тела. Когда измененная окружающая ткань (воспаление, опухоли и т.д.) давит на нервные окончания, они постоянно передают болезненные ощущения. Даже если нерв здоров, пациент будет чувствовать сильную боль. А при долгом отсутствии лечения нерв часто воспаляется, что приводит к постоянным нестерпимым болям.
Седалищный нерв самый крупный нерв в организме человека формируется из слияния нескольких корешков L4-S3 в нижней части спины — пояснично-крестцового отдела позвоночника, далее идёт в ягодицу, по задней поверхности бедра и к нижней части ноги. Поэтому поражение даже на одном участке приведёт к боли во всей конечности. А при запущенной болезни начинает теряться чувствительность и подвижность, что особенно неприятно, если поражены обе ноги.
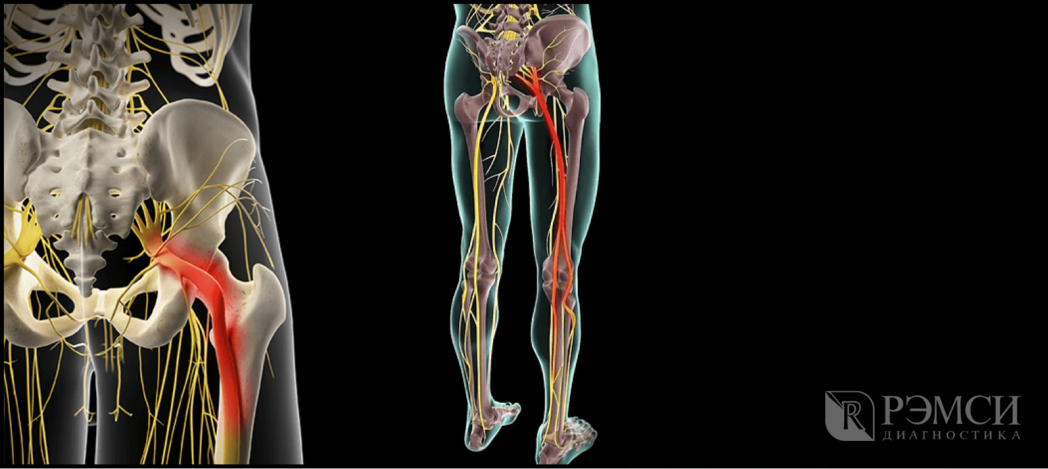
Возможные причины защемления
Нерв может поражаться на любом уровне своего расположения. Произойти это может по множеству причин:
- Межпозвонковая грыжа — самая частая причина. Даже небольшая деформация фиброзного кольца способна защемить нервные корешки, формирующие седалищный нерв;
- Остеохондроз, искривление позвоночника, краевые костные разрастания тел позвонков;
- Смещение позвонков (листез) после травм спины и в следствие дегенеративных процессов;
- Новообразования позвоночника, малого таза, ягодичной области;
- Воспаления органов малого таза;
- Тромбоз близлежащих сосудов;
- Мышечные воспаления и отёки: после переохлаждения, травм, чрезмерной физической нагрузки;
- Синдром грушевидной мышцы;
- Беременность, при которой матка с плодом слишком сильно давит на соседние ткани.
Быстрее болезнь может развиваться из-за ожирения и недостатка минеральных веществ и на фоне эндокринных нарушений, таких как сахарный диабет. Кроме того, седалищный нерв может быть повреждён после перенесённых инфекций и отравлений.
Симптомы защемления седалищного нерва
Основным симптомом поражения седалищного нерва будет являться боль. На данном этапе сложнее всего правильно определить причину болезни, но сделать это необходимо: если её запустить, то лечение и реабилитация будет проходить намного дольше.
Что же свидетельствует о начальной стадии защемления?
- Тянущая или жгучая боль, которая захватывает только часть поясницы, ягодицы, задней поверхности бедра;
- Ощущение мурашек на ноге;
- Усиление неприятных ощущений при смене положения, смехе, кашле, резких движениях.
- Дискомфорт и болевые ощущения в положении сидя и при наклонах вперед.
На начальной стадии болезни вы вряд ли будете обращать внимание на эти симптомы. Они будут малозаметны, боль периодически будет ослабевать. Мурашки и онемение ног можно списать на неудобную позу.
Совсем другой характер симптомов проявляется на более поздних стадиях. Именно в этот момент большинство пациентов замечает дискомфорт при долгой неподвижности и периодическую резкую боль в ноге. Если не начать бороться с болезнью в это время, то появятся симптомы посерьезнее:
- Ощущение интенсивного жжения кожи и глубоких слоёв мышц задней поверхности ноги,
- Резкое ограничение подвижности ноги и поясницы,
- Слабость поражённой ноги,
- В части случаев пациенты отмечают покраснение или побледнение участка ноги с повышением или наоборот понижением потоотделения на данном участке.
Кроме того, если защемление вызвало другое заболевание, его симптомы также будут проявляться в полной мере. Именно поэтому болезнь часто оказывается незамеченной: на фоне грыжи или перелома онемение и покраснение ног кажутся просто ещё одним симптомом, несерьёзным и не заслуживающим внимания.
Что можно делать во время приступа болезни?
Если боль от защемления пришла внезапно, вы можете облегчить своё состояние домашней терапией:
- Выбрать положение тела при котором болевой синдром будет выражен наименьшим образом, как правило на спине или на здоровом боку с прямой ногой в которой ощущается боль.
- Ограничить двигательную активность.
- Можно принять анальгетики: в виде таблеток или мази для растирания (при отсутствии противопоказаний).
При нестерпимой боли вызывайте неотложную медицинскую помощь.
Помните, что дома защемление вылечить невозможно: даже если симптом будет купирован, болезнь никуда не пропадёт. Так что после снятия обострения вам придётся посетить невролога.
Что нельзя делать при обострении защемления?
Не рекомендуется активно двигаться: при сильной боли необходимо максимально ограничить двигательную активность. Если есть подозрение на воспаление, то ни греть, ни растирать больное место нельзя. Постарайтесь в это время спать на жёстком матрасе на боку. И, разумеется, не стоит принимать рецептурные лекарства и противовоспалительные средства без рекомендации врача.
Диагностика и лечение
Для постановки диагноза врачу-неврологу требуется, помимо визуального осмотра, более полное обследование. В него могут входить:
- Рентген поясницы и костей таза,
- УЗИ органов малого таза,
- Компьютерная или магнитно-резонансная томография поражённой области,
- Общий и биохимический анализ крови.
С их помощью доктор сможет установить причину защемления, осмотреть область поражения во всех деталях, узнать о наличии воспалительного процесса. Если необходимо, он может назначить УЗИ поражённой области и ЭНМГ — исследование нервов с помощью ответов на электрические импульсы. Это поможет понять, где именно поражён нерв.
Для лечения применяются нестероидные противовоспалительные препараты, миорелаксанты, комплекс витаминов группы «В». При нестерпимой боли, которая не снимается комплексным лечением можно поставить блокаду. Отлично себя зарекомендовала физиотерапия и ЛФК.
При необходимости доктор может назначить дополнительные витаминные комплексы, обезболивающие средства, антиоксиданты. А параллельно со снятием симптомов защемления будет идти борьба с болезнью, которой оно было вызвано. Так можно намного быстрее победить недуг и вернуть себе хорошее самочувствие без угрозы рецидива.
Эндометриоз, описание проблемы и новые тенденции в лечении

Давыдова Юлия Валерьевна
Эндометриоз — это доброкачественное, рецидивирующее, гинекологическое заболевание, при котором за пределами полости матки происходит разрастание ткани, подобной эндометрию, слизистому слою в полости матки. Доброкачественное, означает, что клетки не перерождаются в онкологический процесс. Рецидивирующее, потому что и при медикаментозном и при хирургическом лечении, достаточно высокая вероятность появления новых очагов. Эндометриоз — одна из возможных причин синдрома хронической тазовой боли (СХТБ)
Несмотря на то, что прошло более 150 лет с момента появления данных об этом заболевании, точные причины его появления до сих пор неизвестны. Полностью вылечить эндометриоз невозможно, с этим соглашаются практически все специалисты. Многочисленные современные клинические исследования подтверждают эту информацию. Но можно приостановить его развитие, уменьшить проявления, снизить риск распространения.
Распространенность заболевания растет, каждая 10 женщина по статистике страдает данной патологией. У тенденции к росту заболеваемости есть несколько объяснений. Во первых становится более точной и более доступной диагностика, что повышает выявляемость. Также это связано и с тем, что женщины стали рожать меньше и позднее, соответственно, менструаций происходит гораздо больше и приходят они дольше, чем ожидал организм и как задумано природой.
Причины появления
Наиболее вероятной причиной возникновения эндометриоза считаются ретроградные менструации, когда с кровью частички эндометрия попадают в брюшную полость через маточные трубы. Эндометриоидные клетки отличаются жизнеспособностью, они могут поддерживать активность и запускать механизм прорастания сосудов в ту область, где оказались. Оказывается, они способны самостоятельно продуцировать женский половой гормон эстрадиол из мужских гормонов, проникающих по сосудам из крови. Большое количество эстрогена активизирует рост очага, таким образом, клетки в очаге эндометриоза сами себя стимулируют к росту.
Но способностью к внедрению в ткани отличаются не все клетки эндометрия. Ретроградные менструации происходят почти у 90% женщин, а с эндометриозом сталкиваются в среднем, около 10% (по разным данным, от 2 до 15%). Можно сделать вывод, что для развития эндометриоза нужны дополнительные условия, и, что клетки, попавшие в брюшную полость у здоровых женщин, не прикрепляются и не разрастаются.
Что же увеличивает риск прикрепления клеток и образования эндометриоза?
Оказалось, что таких факторов много. К самым значимым относятся:
- воспаление, которое создаёт наиболее благоприятную почву для прикрепления клеток эндометрия;
- длительные, обильные менструальные кровотечения, при которых выше риск заброса крови туда, где ее не должно быть;
- сужение просвета цервикального канала, например, после хирургических вмешательств, абортов.
Из дополнительных факторов риска можно отметить сниженный иммунитет, низкую физическую активность.
Проявления эндометриоза
Чаще всего при поражении женских половых органов пациенток беспокоит боль в нижних отделах живота и поясничной области. Эта боль может быть цикличная, связанная с менструацией. Мажущие выделения из половых путей до и после менструации. Боли при половом акте. Эндометриоз становится причиной бесплодия и невынашивания беременности.
При поражении кишечника, мочевого пузыря появляются признаки нарушения их функции: кровь в кале, запоры, нарушения мочеиспускания, кровь в моче. У многих женщин появляются неврологические расстройства: радикулоневрит, боль в области копчика, раздражительность, быстрая утомляемость, головная боль, астения, депрессия.
Большое значение имеет цикличность проявлений заболевания и связь обострения с менструациями.
Если пациентка длительное время наблюдается с симптомами раздраженного кишечника или цисталгиями и не получает эффекта от традиционной терапии, необходимо исключить эндометриоз кишечника или мочевого пузыря.
Обследование
Есть два вопроса для женщин, положительные ответы на которые, требуют обращения к гинекологу и диагностического обследования: «Беспокоит ли циклическая боль внизу живота связанная с менструацией?» и «Были ли неудачные попытки забеременеть?»
Возможности современной диагностики, позволяющие обнаружить это заболевание, достаточно широки. Врачи могут использовать ультразвуковое исследование органов малого таза и брюшной полости, компьютерную и магнитно-резонансная томографию, гистероскопию, лапароскопию.
Скриннинговыми методами на первом этапе служат осмотр гинеколога, УЗИ малого таза, кольпоскопия. Предполагаемый по УЗИ диагноз при последующем оперативном исследовании подтверждают у 91% женщин. Но скрининговые методы неспецифичны и позволяют лишь заподозрить диагноз, пусть и с высокой долей вероятности.
Для более точной диагностики необходимо лапароскопическое исследование с прицельной биопсией подозрительных очагов, которое остаётся ≪золотым стандартом≫ в диагностике генитального эндометриоза. Степень поражения органов часто не соответствует тяжести проявлений заболевания, именно поэтому только осмотр непосредственно при операции позволяет определить стадию болезни.
Лечение
Эндометриоз активно поражает женщин репродуктивного возраста, для которых крайне важно сохранить способность к зачатию и вынашиванию ребенка. Также важно обеспечить хорошее качество жизни всем пациенткам, поэтому по общему мнению ведущих специалистов-гинекологов при разработке стандартов, в настоящее время применяется новая стратегия — терапия по возможности должна быть медикаментозной.
То есть при постановке диагноза или подозрении на данное заболевание начинаем лечение с использования медикаментозных препаратов и лишь при отсутствии положительного эффекта на протяжении 6 месяцев решается вопрос о проведении оперативного вмешательства.
Даже если спустя полгода необходимость в хирургическом лечении сохраняется, прекращать терапию не стоит, так как без нее каждая вторая женщина повторно оперируется в связи с рецидивом заболевания.
Для терапии рекомендованы препараты первой линии: комбинированные гормональные контрацептивы; прогестины (производные прогестерона); нестероидные противовоспалительные средства и анальгетики для купирования боли.
Выбор препарата, режим и длительность терапии врач определяет в зависимости от клинического варианта эндометриоза. На тактику влияет выраженность симптомов и стадия по данным лапароскопии, и, во многом, возраст женщины и период до планируемой беременности.
Главное требование к медикаментозной терапии — длительность, и это подтверждают многочисленные исследования.
Показания к хирургическому лечению эндометриоза: эндометриоидные кисты яичников, гнойное воспаление поражённых эндометриозом придатков матки, спаечный процесс, вовлечение в патологический процесс органов и систем организма с нарушением их функций, отсутствие выраженного эффекта от медикаментозной терапии, проводимой непрерывно в течение 6 месяцев.
Крайне важно помнить, что оперативное лечение эндометриоза не обеспечивает полной ликвидации заболевания. Всегда остаются уцелевшие клетки, которые могут длительно находиться в брюшной полости, не вызывая никаких симптомов. Прогрессируя, они способны вызывать рецидивы заболевания. Именно поэтому, чтобы остановить развитие эндометриоза, на этапе лечения после операции длительно назначают медикаментозные препараты.
При подготовке статьи использованы материалы Глобального консенсуса по ведению больных эндометриозом
Боль в тазобедренном суставе
 Как показывает статистика, боль в тазобедренном суставе периодически ощущает большой процент людей. Само проявление такого ощущения может носить как возрастной характер, так и становиться следствием хронических болезней или травм.
Как показывает статистика, боль в тазобедренном суставе периодически ощущает большой процент людей. Само проявление такого ощущения может носить как возрастной характер, так и становиться следствием хронических болезней или травм.
Тазобедренный сустав в теле человека является одним из наиболее нагруженных. Он регулярно находится в движении, вынужден выдерживать сильное постороннее воздействие. При этом, хоть и отличается завидной прочностью, требует к себе действительно бережного отношения, соблюдения правильного образа жизни и режима двигательных нагрузок.
Для его лечения специалисты применяют современные методы, которые позволяют причинам возникновения неприятных ощущений не перерасти в хроническую стадию. Однако в деле устранения причин боли важную роль играет и правильная диагностика.
Причины боли в тазобедренном суставе
Как отмечают врачи, боли в таком подвижном соединении достаточно сложны в диагностике. Часто симптомы наблюдаются как у взрослых, так и у детей. Существует несколько основных причин такого состояния:
- Травмы . Ушибы, разрывы, растяжения, переломы, трещины. В этом случае пациент сам часто может установить источник недуга, так как прислушивается к своим ощущениям.
- Болезни . Синдром грушевидной мышцы, бурсит, хондроматоз, теносиновит, остеопороз, остеонекроз и многие другие. Болезни поражают как сам сустав, так и связки, окружающие ткани, мышцы. Вне зависимости от области поражения, больной будет чувствовать неприятные ощущения именно в тазобедренной области. Выявление причины – более сложная задача, требующая применения современных методов диагностики.
- Различные причины иррадирующей боли . Нередко боли в тазобедренном суставе возникают и при заболевании других органов (например, позвоночника или области паха).
- Заболевания, носящие системный характер . Фибромиалгия, лейкемия, спондилоартрит и многие другие. В этом случае также разрабатывается системный подход к лечению пациента.
Стоит особо отметить тот факт, что ранняя диагностика причин заболевания тазобедренного сустава – это большой шаг к организации правильного и своевременного лечения.
Симптомы
Боль в тазобедренном суставе может носить различный характер: постоянная, ноющая, колющая, периодическая при нагрузке. Нередко ситуация складывается таким образом, что неприятные ощущения сопровождаются появлением воспаления, накоплением в суставе жидкости, потерей подвижности и щелчками, которые можно явственно слышать при движении.
Методика лечения
Для того чтобы правильно выстроить лечебный процесс, профессионалам необходимо разработать комплексный подход к решению проблемы. В первую очередь устраняются болевые ощущения и воспалительные процессы, для чего нередко используется определенная группа препаратов. Помимо этого, применяется физиотерапия. Пациентам, которые страдают от болей в тазобедренном суставе, назначается правильный режим питания и двигательной активности. В деле восстановления двигательной способности и устранения боли подвижного соединения очень большую роль играет правильное поведение самого больного, от которого требуется соблюдение установок врача и правильного режима лечения.
Анокопчиковый болевой синдром
Анокопчиковый болевой синдром — характеризуется болями различной интенсивности в области копчика, заднего прохода, промежности.
Заболевание, развивающееся по многим причинам – что-то одно, главное, выделить практически невозможно. Для выявления и, соответственно, устранения болей и дискомфорта, требуется многостороннее обследование (порой даже с привлечением психиатра). Анокопчиковый болевой синдром – один из самых «удачных» примеров показателя боли, в качестве главного синдрома. Недуг, основанный на болезненных ощущениях, как таковых. О нем часто говорят как о безопасном, однако неудобств он причиняет много.
Хронический болевой синдром, который испытывает пациент, наиболее часто употребляется вместе с терминами «прокталгия» и «кокцигодиния». Однако именно определение «анокопчиковый болевой синдром» точнее, поскольку охватывает широкий диапазон проявлений: от невралгии, до спазмированных мышц. Как называть заболевание, абсолютно неважно, симптом всегда один – боль в копчике, области промежности.
Причины возникновения заболевания
- Травмы крестца или копчика – самый очевидный ответ (от умышленно нанесенных, до полученных «незаметно», например, во время езды по ухабам). В независимости от времени получения, симптомы могут проявиться когда угодно
- Нарушения нервно-мышечного аппарата области промежности, таза
- Опущенная промежность
- Операционное вмешательство, проведенное некачественно, с образованием рубцовой деформации (область ануса)
- Слишком долгое время, что человек проводит на унитазе
- Запор или, напротив, диарея
Основные симптомы анокопчикового болевого синдрома
- Острые боли в копчике (тупого характера, колющего, отдающие в другие участки тела)
- Острые боли толстой и прямой кишки (тупого характера, колющего, отдающие в другие участки тела). Часто без видимых на то причин.
Болевой синдром — явление как постоянное, так и возникающее довольно неожиданно, длящееся непредсказуемо по времени: от считанных мгновений, до получаса. Особенно проявляет себя боль в ночное время суток, после полового акта, при оказании давления на копчик или интенсивных движениях. У женщин во второй половине жизни зачастую проявляются неврологические расстройства на фоне болей, депрессии, жжение.
Диагностика и лечение заболевания
Любая боль в анусе может трактоваться как анокопчиковый болевой синдром исключительно после подтверждения, что у заболевания нет органической природы. Чтобы установить точный диагноз, в первую очередь, нужно пройти полное обследование, дабы исключить многие другие виды заболеваний из области проктологии (геморрой, трещины, и т.д.). Только после того, как болезни не были подтверждены, больной подвергается целенаправленному обследованию по выявлению анокопчикового болевого синдрома.
Как проходит обследование?
Пациент стоит на коленях и локтях, врачом изучается специфика изменения болей в разных областях. После происходит пальцевое обследование при котором просматривается анальный канал на присутствие рубцов и воспалений, состояние копчика, выявляется интенсивность болей и спазмов мышц при пальпировании. После выполняется ректороманоскопия, позволяющая исключить возможные заболевания отделов толстой кишки.
Помимо этого, врачи часто прибегают к помощи рентгена копчико-крестцового отдела, электрофизиологическим исследованиям прямой кишки и таза, копрологическому обследованию, забору кала на анализ микрофлоры, ирригоскопии, УЗИ Также может понадобиться обследование у других врачей: уролога, гинеколога, травматолога, невропатолога. И лишь после окончательного исключения всех прочих заболеваний может диагностироваться анокопчиковый болевой синдром!
Лечение
Проводятся терапевтические мероприятия комплексного характера, задача их – коррекция всех обнаруженных нарушений. К каждому пациенту важно найти свой подход во время лечения, ведь все случаи – строго индивидуальны.
К консервативным методам лечения также относятся:
- комплексная физиотерапия
- профессиональный массаж мышц
- орошение кишки микроклизмами (масляными и с раствором антипиприна)
- иглотерапия
- электроакупунктура
- назначение седативных
В случае неудач лечения привлекается травматолог, который вероятнее всего поднимет вопрос об операции по удалению копчика. Но не стоит этого бояться: уровень современной медицины достиг небывалых высот, гарантирующих положительные результаты.