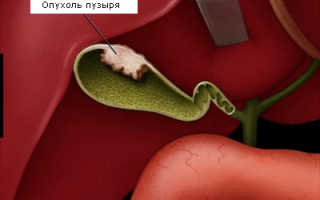
Рак желчного пузыря признаки проявление диагностика и лечение
Рак желчного пузыря
Онкологическое заболевание, происходящее из желчного пузыря. Встречается сравнительно редко: болезнь поражает не более пяти человек из ста тысяч. Женщины подвержены ему в 1,5 раза больше, чем мужчины.
Факторы риска.
Наличие желчекаменной болезни.
Клинические проявления. В большинстве случаев при раке желчного пузыря симптомы не слишком отличаются от проявлений других болезней этого органа:
высокая температура (с лихорадкой);
тошнота и рвота;
боль в верхней части живота;
опухолевые образования в районе живота.
Симптомы проявляются далеко не сразу; начало болезни обычно медленное и вялотекущее. Нередко болезнь на начальной стадии путают с холелитиазом (ЖКБ). Одним из важных показателей является тупая ноющая боль, которая практически не прекращается. Причиной ее возникновения является прорастание опухоли в периневральные лимфатические пути.
У людей пожилого возраста симптомом рака желчного пузыря является тупая боль в правом подреберии, которая нередко сопровождается повышением температуры до 37,0*С.
Вместе с болью появляются и другие симптомы: ухудшается аппетит, снижается вес, происходит развитие диспепсических явлений. Примерно в половине случаев появляется желтуха.
Одним из поздних и ярких симптомов является бугристая плотная опухоль, которая прощупывается в районе правого подреберья. Зачастую печень также увеличена, в ней могут прощупываться узелки — метастазы. Рак желчного пузыря на поздних стадиях характеризуется анемией и асцитом (скопление жидкости в брюшной полости).
Диагностика. В большинстве случаев рак желчного пузыря обнаруживается случайно в ходе операций по удалению желчных камней. Диагностика включает в себя:
1. УЗИ органов брюшной полости и забрюшинного пространства;
2. Компьютерная томография, магнитно-резонансная томография;
3. Холангиография – метод рентгенологического исследования желчных протоков путем прямого введения контрастного вещества в желчные пути;
4. Пункционная биопсия под контролем УЗИ и/или РТВ визуализации.
Лечение. Основной метод – хирургический. Если опухоль найдена случайно в ходе гистологического исследования, то лечение проводят одним из двух способов: резекция органа с нарушением его целостности или повторная операция, включающая удаление желчного пузыря.
При операбельной опухоли лечение проходит по следующей схеме:
1. Расширенная холецистэктомия: одномоментная резекция желчного пузыря, печени и регионарных лимфатических узлов, с резекцией желчного протока или без нее.
2. После вмешательства показана химиотерапия и/или лучевая терапия.
При неоперабельной опухоли предлагается один из следующих методов решения проблемы:
Фотодинамическая терапия – метод лечения, основанный на применении светочувствительных веществ фотосенсибилизаторов и видимого света определённой длины волны;
Брахитерапия: в толщу опухоли вводится радиоактивное зерно, и таким образом происходит разрушение опухоли радиацией изнутри; доза такой радиации рассчитывается так, чтоб она воздействовала только на ткань опухоли.
Наблюдение. После операции положено регулярное наблюдение онколога, первые два года после операции – дважды в год, спустя два года после операции — ежегодно.
Полипы желчного пузыря
Полип — доброкачественное разрастание слизистой оболочки полых органов (кишечника, желчного и мочевого пузыря). В большинстве случаев образование имеет шарообразную форму, и крепиться к стенке с помощью длинной ножки.
Полипы в желчном пузыре могут быть нескольких видов:
- холестериновые полипы. При этом виде меняется слизистая пузыря на фоне холестериновых скоплений и отложений;
- воспалительные полипы. Острая реакция оболочки органа на увеличение грануляционной ткани;
- аденома пузыря. Доброкачественное новообразование на фоне роста железистой ткани;
- папилломы. Доброкачественная опухоль, проявляющаяся сосочками на слизистой.
Но наиболее часто встречается первый тип полипов: холестериновый .
Аденома и папиллома, невзирая на внешнюю доброкачественность, могут перерождаться в злокачественные образования.

Клиническая картина
Сложность заболевания в том, что симптомы полипов в желчном пузыре могут не проявляться вообще. В половине случаев больной может пожаловаться только на чувство легкого дискомфорта в правом подреберье и это в лучшем случае.
Диагностика
Как и при других заболеваниях желчного пузыря, решающая роль принадлежит ультразвуковому исследованию. При этом в желчном пузыре выявляют некое округлое образование, связанное со стенкой пузыря, и не дающее акустической тени.

- полип
- полость пузыря
- ткань печени
Лечение
Никакого другого лечения, кроме хирургического, для полипов желчного пузыря не существует.
- Если у полипов имеются клинические проявления, желчный пузырь подлежит удалению вне зависимости от размеров полипов.
- Полипы размером более 10 мм следует удалять, так как они представляют существенный риск злокачественного перерождения.
- Растущие полипы следует удалять. Для определения того, растут ли полипы, следует делать контрольный ультразвук. Полипы размером менее 10 мм, имеющие ножку, следует контролировать по меньшей мере одного раза в 6 месяцев на протяжении 2 лет. Затем контроль следует делать один раз в год пожизненно. Если на каком-либо из этих контрольных исследований выявляется, что полип увеличивается в размере, его следует удалить.
В том случае, если полип не имеет ножки (полип на широком основании), контроль следует делать один раз через каждые 3 месяца. Это связано с тем, что такие полипы более склонны к злокачественному перерождению, чем полипы, имеющие ножку. По истечению 2 лет контрольные исследования проводятся также через год пожизненно. Если полип начинает расти, его следует удалить.

Государственная клиническая больница №29 им. Н.Э.Баумана – это современная многопрофильная высокотехнологичная больница с уникальной полуторавековой историей и традицией, оказывающая высококачественную медицинскую помощь в круглосуточном режиме.
Рак поджелудочной железы
Рак поджелудочной железы — это злокачественная опухоль, развивающаяся из железистой ткани или протоков поджелудочной железы,образующаяся в результате бесконтрольного деления атипичных (раковых) клеток. Заболевание отличается особенно агрессивным течением, характеризуется плохим прогнозом.
Самые высокие шансы на излечение, как правило, только на ранних стадиях его развития. К сожалению, именно в самом начале своего развития патологический процесс сопровождается минимальным набором симптомов и, как результат, диагноз ставится уже на стадии распространения метастаз.
Возрастной пик заболеваемости приходится на возраст 60-80 лет, причем мужчины подвержены заболеванию в большей степени, чем женщины.
Причины
Причина рака поджелудочной железы не установлена, но существуют основные факторы, способствующие данному заболеванию.
- Курение (преимущественно в связи с воздействием нитрозамина, который содержится в табачном дыме).
- Нарушение обмена веществ (ожирение, сахарный диабет 2 типа).
- Вредные условия труда в условиях повышенного содержания в атмосфере асбеста, бензола, нефтепродуктов, сажи, фенольных смол.
- Неправильное питание. Негативно сказывается употребление большого количества мяса и жирной пищи, а также недостаток растительной клетчатки в рационе.
- Генетический фактор. Мутация гена BRCA2 (лежащая в основе развития других злокачественных новообразований, таких как карцинома молочной железы и рак яичника) также может быть пусковым механизмом в развитии данного заболевания.
- Наследственность. В группу риска входят люди, близкие родственники которых болели данным заболеванием.
- Хронические воспалительные заболевания печени и поджелудочной железы (цирроз, панкреатит) в анамнезе.
- Доброкачественные новообразования поджелудочной железы в анамнезе. Поскольку некоторые их разновидности могут малигнизироваться, то есть перерождаться в рак.
Симптомы и признаки
На начальных этапах в течение многих месяцев рак поджелудочной железы может протекать бессимптомно или сопровождаться такими незначительными проявлениями, как боли в верхней части живота, тяжесть и боли в правом подреберье. Боли могут иррадиировать (отдавать) в область позвоночника. Таким образом, данные проявления в большинстве случаев человек принимает за радикулит, не торопится обращаться к врачу, и заболевание начинает прогрессировать.
В процессе роста опухоли и распространения метастаз на передний план выходят следующие симптомы:
- Боли в животе становятся все более интенсивными и нарастают в ночное время. Ощущения усиливаются при наклоне туловища вперед.
- Желтуха, кожный зуд, потемнение мочи и осветление кала. Кожа приобретает зеленоватый оттенок, температура при этом остается в норме.
- Нарушение пищеварения, секреции пищеварительных ферментов, что проявляется потерей аппетита и снижением массы тела, диареей, стеатореей (жировые испражнения, маслянистый стул).
- Тошнота и рвота. При метастатическом поражении желудка развиваются желудочные кровотечения, при этом рвота приобретает цвет «кофейной гущи», стул становится угольно-черным.
- Недавно выявленный сахарный диабет в анамнезе в комплексе с указанной симптоматикой с высокой долей вероятности может трактоваться как признак рака на прогрессирующей стадии.
- На поздних стадиях развивается асцит (скопление свободной жидкости в брюшной полости), который характеризуется увеличением живота в объемах. Развитие асцита свидетельствует о распространении процесса с вовлечением брюшины и воротной вены.
Диагностика
- Ультразвуковое исследование (УЗИ) органов брюшной полости позволяет выявить наличие опухоли, определить ее размер и расположение в структуре органа.
- Чреспищеводное УЗИ. Через рот в полость пищевода вводится тонкий гибкий эндоскоп, снабженный ультразвуковым датчиком. Данный метод более информативен, чем классическое (трансабдоминальное) УЗИ, с целью оценки состояния начальных отделов пищеварительного тракта (желудка, поджелудочной железы, двенадцатиперстной кишки и др.).
- Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ). Метод диагностики, который, в отличие от чреспищеводного УЗИ, обладает преимуществом расширенной диагностики. В процессе осмотра двенадцатиперстной кишки в просвет общего желчного и главного панкреатического протока (которые открываются в ее полость) вводится рентгеноконтрастное вещество. По изображению, транслируемому на монитор, можно определить общую проходимость и состояние желчных путей (билиарной системы), участки сужений, непроходимости.
- Диагностическая лапароскопия. Эндоскоп, снабженный оптическим прибором, вводится непосредственно в брюшную полость. Данный метод визуализации также позволяет зафиксировать опухолевое образование, определить его размеры, локализацию и распространенность процесса.
- Онкомаркеры. Повышение уровня CA19-9 и CEA в крови обследуемого также является одним из диагностических критериев развития злокачественного процесса в организме.
- С целью уточнения объема, локализации опухолевого поражения, а также выявления метастатических поражений проводится диагностика с помощью КТ, МРТ, ПЭТ–КТ .
3 и 4 методы диагностики позволяют также произвести забор биопсии (фрагмента ткани) патологического образования. Гистологическое исследование — самый достоверный вариант диагностики, позволяющий определить наличие/отсутствие раковых клеток, установить тип опухоли, что крайне важно при подборе терапии, а также из прогностических соображений.
Что такое рак желчного пузыря?
Рак желчного пузыря – это заболевание, при котором злокачественные (опухолевые) клетки поражают ткани желчного пузыря. Это редкое заболевание. Желчный пузырь представляет собой орган бобовидной формы, который располагается на нижней поверхности печени в верхней части живота. Орган предназначен для хранения желчи. Когда пища доходит до желудка и кишечника, желчь поступает из желчного пузыря по так называемому желчному протоку, представляющему собой трубку, которая соединяет желчный пузырь и печень с начальными отделами тонкого кишечника.
Принадлежность к женскому полу повышает риск развития рака желчного пузыря.
Симптомы рака желчного пузыря
При появлении одного из перечисленных симптомов следует проконсультироваться с врачом: желтуха (желтая окраска кожи и белков глаз), боль в верхних отделах живота, высокая температура, тошнота и рвота, вздутие живота, опухолевые образования в животе.
Эти и другие проявления могут быть вызваны как раком желчного пузыря, так и другими заболеваниями.
Начало болезни медленное и малозаметное. Нередко клиническая картина долго маскируется проявлениями холелитиаза.
Наиболее частым признаком рака желчного пузыря является боль различного характера, обычно тупая и постоянная, возникающая в результате прорастания опухоли в периневральные лимфатические пути. Стойкая тупая боль в правом подреберье у пожилых людей подозрительна на рак желчного пузыря, особенно если она сопровождается субфебрилитетом.
Наряду с болями ухудшается аппетит, развиваются диспепсические явления, похудание.
Желтуха возникает почти в половине случаев.
Наиболее характерный признак рака желчного пузыря — прощупываемая плотная бугристая опухоль в правом подреберье.
Печень нередко увеличена, иногда в ней прощупываются плотные узлы метастазов.
В поздних стадиях могут появиться асцит и анемия.
Обычны лихорадка, лейкоцитоз в крови и повышение СОЭ.
Диагностика рака желчного пузыря
Сложности ранней диагностики рака желчного пузыря связаны с такими факторами:
на ранних стадиях рака желчного пузыря нет никаких значимых клинических проявлений заболевания;
клиническое проявление симптомов рака желчного пузыря напоминает многие другие заболевания.
желчный пузырь прикрыт печенью.
Иногда рак желчного пузыря обнаруживают при удалении желчного пузыря по каким-либо другим причинам.
У больных с камнями в желчном пузыре данное злокачественное заболевание развивается крайне редко.
Для установки диагноза и распространенности процесса на соседние ткани и органы используют различные анализы и диагностические процедуры.
Для планирования терапии имеет значение возможность полного хирургического удаления опухоли.
Обследования для определения, диагностики и стадирования рака желчного пузыряпроводятся, как правило, одновременно:
осмотр пациента для определения общего состояния больного, наличия у него признаков заболевания;
биохимический анализ крови;
чрескожная чреспеченочная холангиография.
Лечение рака желчного пузыря
Прогноз и выбор метода лечения определяется следующим:
стадия рака (распространение процесса только на желчевыводящие пути или и на другие органы и ткани);
возможно ли полное хирургическое удаление опухоли;
вид рака желчного пузыря;
впервые диагностированное заболевание или рецидив болезни.
Выбор метода лечения зависит от возраста и общего состояния пациента и клинических симптомов, вызванных заболеванием.
Рак желчного пузыря считается излечимым процессом при локализированных стадиях заболевания. При запущенных формах для улучшения качества жизни пациента и уменьшения клинических проявлений и осложнений рака желчного пузыря проводят паллиативное лечение.
Различают три стандартных метода лечения:
1. Хирургический метод. При раке желчного пузыря проводят холецистэктомию, хирургическое удаление желчного пузыря и окружающих его тканей. Возможно также удаление регионарных (соседних) лимфатических узлов.
При оперативных вмешательствах на желчном пузыре часто применяют лапароскоп, который с прикрепленной к нему видеокамерой вводится в отверстие в животе. Хирургические инструменты для выполнения операции вводят через другое отверстие. В связи с риском заражения этих отверстий злокачественными клетками, здоровые ткани, окружающие надрезы, также подлежат хирургическому удалению.
2. Лучевая терапия- это метод лечения опухоли с помощью высокочастотного рентгеновского излучения или других видов излучения. Метод позволяет добиться полного уничтожения злокачественных клеток или замедления роста опухоли. Выбор метода лучевой терапии зависит от типа и стадии злокачественного процесса.
3. Химиотерапия– это метод лечения рака с помощью цитостатических препаратов, действие которых направлено на уничтожение опухолевых клеток или замедление злокачественного роста. При приеме химиопрепаратов внутрь введенное внутривенно или внутримышечно лекарство поступает в общий кровоток, уничтожая циркулирующие по организму опухолевые клетки. Если химиотерапия вводится непосредственно в спинномозговой канал, в пораженный орган или какую-либо полость организма (например, в брюшную), она называется регионарной химиотерапией. Вид введения химиопрепаратов зависит от типа и стадии злокачественного процесса.
После окончания лечения пациенту необходимо наблюдаться у врача. Некоторые обследования нужно будет регулярно повторять даже после завершения лечения. Данные таких обследований помогают оценить состояние пациента и вовремя обнаружить рецидив заболевания.
Врач-терапевт 2 терапевтического отделения поликлиники № 4
Т.В.Петренко
- Вперёд >
Приемная главного врача
(+375 214) 50-62-70
(+375 214) 50-62-11 (факс)
Канцелярия
(+375 214) 50-15-39 (факс)
Рак желчного пузыря
Рак желчного пузыря – редкое онкологическое заболевание. Оно занимает 6 место среди всех злокачественных новообразований ЖКТ. При этом оно считается одним из самых опасных.
- Симптомы рака желчного пузыря на ранней стадии замечают только 20% пациентов. У 80% больных опухоль на момент диагностики уже вышла за пределы органа, а у половины – есть метастазы в лимфоузлах.
- Только в 10% случаев опухоль можно удалить.
- Желчный пузырь находится в непосредственном контакте с печенью, поэтому злокачественный процесс быстро распространяется и на этот орган.
Симптомы опухоли желчного пузыря
В большинстве случаев симптоматика неспецифична, то есть признаки рака схожи с проявлениями других болезней желчного пузыря:
- тошнота;
- повышение температуры тела, лихорадка;
- рвота;
- вздутие живота;
- желтуха;
- болезненность вверху живота.
Симптомы появляются не сразу, онкология желчного пузыря отличается вялым течением, на начальной стадии рак часто путают с холелитиазом.
Характерный симптом, который важно не упустить, – почти непрекращающаяся ноющая, тупая боль, которая говорит о том, что опухоль прорастает в лимфоузлы. Для пожилых людей характерна боль в правом подреберье, часто – на фоне незначительного повышения температуры тела.
Боль вверху живота сопровождают другие проявления:
- потеря массы тела;
- ухудшение аппетита;
- боль или дискомфорт в подложечной области (тяжесть, раннее насыщение, ощущение переполнения желудка).
Поздний и наиболее характерный признак – прощупываемая в правом подреберье плотная опухоль с бугристой поверхностью. При метастазах в печени она увеличена, можно прощупать узелки.
На поздних стадиях у больных начинается анемия и скапливается свободная жидкость в брюшной полости.
Причины появления онкологии
В группе риска в первую очередь находятся женщины – их болезнь поражает в 1,5 раза чаще мужчин.
- воспаление желчного пузыря, камни в нем;
- кальциевые отложения на стенках органа – «фарфоровый пузырь»;
- кисты желчного протока;
- брюшной тиф;
- курение и алкоголизм;
- особенности профессии (металлургические и резиновые производства);
- пороки развития в данной области;
- возраст старше 70 лет;
- ожирение;
- повышенное содержание углеводов в рационе при одновременном дефиците клетчатки;
- полипы в органе;
- наличие бактерии Helicobacter pylori.
Стадии
| Стадия | Описание |
| Клетки, имеющие измененное строение, могут перерождаться в злокачественные. Они разрозненны, находятся во внутреннем слое стенки пузыря. Начинается массивное поражение нормальных клеток. | |
| I | Формируется опухоль. Сначала она захватывает соединительную ткань и внутренний слой, затем разрастается на мышцы и следующий слой соединительной ткани. |
| II | Новообразование поражает ткань, покрывающую орган. Могут затрагиваться: тонкая кишка, печень, поджелудочная железа, толстый кишечник. После этого опухоль распространяется на расположенные рядом сосуды и лимфоузлы. |
| III | Поражается главный сосуд печени. Через него злокачественные клетки разносятся по всему организму. |
| IV | Злокачественный процесс распространяется на отдаленные лимфоузлы и органы. |
Онкология чаще всего обнаруживается при удалении желчных камней. Дальнейшая диагностика рака желчного пузыря может включать УЗИ, КТ, холангиографию, биопсию.
Методы лечения опухоли желчного пузыря
Единственный метод лечения, который может привести к стойкой ремиссии, – это операция. Орган может быть удален полностью либо может быть удалена опухоль с нарушением целостности пузыря.
Схема лечения при операбельной опухоли следующая:
- Расширенная холецистэктомия. В ходе одного вмешательства удаляется сам орган, регионарные лимфоузлы, печень. Может быть проведена резекция протока.
- Химиотерапия и/или облучение.
Если новообразование неоперабельное, то возможно несколько вариантов:
- Паллиативная химиотерапия для снятия симптоматики и продления жизни больного.
- Фотодинамическая терапия. Основывается на применении фотосенсибилизаторов (чувствительных к свету веществ) и света с заданной длиной волны.
- Пересадка печени.
- Брахитерапия. Это контактное облучение, когда в опухоль вводится источник излучения, разрушающий ее изнутри.
Реабилитация после лапароскопической холецистэктомии
После операции нужно регулярно наблюдаться у онколога. Дважды в год в первые 2 года, а потом – раз в год.
После операции пациент остается в стационаре 2-3 суток. Возможно, и дольше, это зависит от объема вмешательства. Обычно на 6-7 день снимают швы.
В первые дни присутствует болевой синдром, который купируется обезболивающим по назначению врача. Рекомендуется как можно раньше вставать. Чтобы предотвратить пневмонию, проводится дыхательная гимнастика.
В течение недели дважды в день нужно измерять температуру. Восстановление занимает в среднем 2-3 недели. В первые 3 месяца запрещено поднимать тяжести. В течение нескольких месяцев необходимо соблюдать диету.
Нужно срочно обратиться к лечащему врачу, если после операции:
- идет кровь из операционной раны;
- боль такая сильная, что нет эффекта от обезболивающего;
- появился озноб, лихорадка, вздутие живота;
- усиливается болевой синдром, послеоперационные раны краснеют и отекают.
Прогнозы выживаемости
Пятилетняя выживаемость составляет 5-10%, что связано с поздним обнаружением заболевания. Полностью болезнь можно вылечить на 0-I стадии. В этом случае резекция органа – залог возвращения к нормальной жизни. На поздних стадиях хирургическое вмешательство невозможно, а задача врачей – продлить жизнь пациента и снимать тяжелую симптоматику.
Стоимость лечения рака желчного пузыря в «Меланома Юнит»
Стоимость лечения определяется после диагностики в каждом случае индивидуально. Ниже приведены цены на консультацию и УЗИ-диагностику в нашей клинике.
ЛЕЧЕНИЕ ЗАБОЛЕВАНИЙ ЖЕЛЧНОГО ПУЗЫРЯ
Несмотря на небольшие размеры, желчный пузырь — важный орган пищеварительной системы. Он выполняет функцию сбора желчи из печени и регуляции ее выделения в двенадцатиперстную кишку, в зависимости от приема пищи.
Функции желчи заключаются в активации пищеварительных ферментов в кишечнике и эмульгировании жиров (процесс измельчения крупных капель жира до более мелких) для облегчения процесса переваривания. Кроме того, в этом органе происходит резорбция (обратное всасывание) в кровь белка, важных солей, аминокислот, а также выделение слизь и особого гормона — холецистокинина.
Холецистокинин (СКК) — это нейропептидный гормон, вырабатываемый слизистой оболочкой кишечника. Он отвечает за: уменьшение выделения соляной кислоты; стимуляцию поджелудочной железы, пищеварительных ферментов, выделения желчи, сокращения желчного пузыря, напрямую связан с расслаблением сфинктеров желчных протоков и стимуляцией блуждающего нерва. Нехватка данного вещества в организме чревата:
- нарушениями в работе желчного пузыря
- нарушением потока желчи в двенадцатиперстную кишку
- нарушением работы ЖКТ в целом
Помимо этого, данный гормон участвует в поддержании спокойствия, регуляции сна, подавлении страха и боли, а также психического напряжения.
Желчный пузырь: интересные факты
- Желчный пузырь вмещает около 50 мл желчи, образующейся в клетках печени, затем по специальным желчным протокам, которые образуют сложную сеть, поступает в желчный пузырь, где храниться вплоть до приема пищи человеком
- Как только пища попадает в 12-перстную кишку, происходит сокращение желчного пузыря, и желчь вместе с поджелудочным соком движется в кишечник
- В сутки у здорового человека может образовываться от 500 до 1000 мл желчи
- В ее составе — вода, желчные кислоты, неорганические вещества, витамины А, В, С, Д, аминокислоты, фосфолипиды, холестерин, билирубин, протеины, слизь и остатки лекарственных препаратов
- Функции желчи: нейтрализация желудочного сока; активизация кишечных и поджелудочных ферментов; препятствование росту вредных бактерий в кишечнике; улучшение перистальтики кишечника; выведение токсических веществ и лекарственных препаратов
Основные патологии желчного пузыря
Желчекаменная (желчнокаменная) болезнь — заболевание желчевыводящей системы, связанное с нарушением билирубинового обмена и холестерина, характеризующееся образованием камней внутри печени, в общем желчном протоке и в желчном пузыре.
По механизму образования выделяют 3 типа камней:
- холестериновые
- пигментные билирубиновые коричневые
- черные
Желчекаменная болезнь может протекать бессимптомно длительное время, иногда проявляясь в виде приступов печеночной колики.
Хронический безкаменный холецистит — это длительный воспалительный процесс, поражающий внутреннюю оболочку пузыря и не сопровождающийся образованием камней.
Основные причины заболевания:
- бактериальная инфекция — кишечная микрофлора (кишечная палочка, энтерококк), стафилококки и стрептококки, протей, палочки брюшного тифа и паратифа, анаэробная микрофлора
- паразитарная инвазия — кошачий сосальщик, лямблии, аскариды
- обратный заброс желчи из кишечника — опасен находящимися в нем поджелудочными ферментами, которые при поступлении в пузырь, начинают переваривать его стенку (данную патологию еще называют химический холецистит)
- аллергии — пищевые и аэрогенные аллергены
- воспалительные заболевания органов пищеварения — особенно отрицательно влияют гепатиты и панкреатиты
- застой желчи
Дискинезия желчевыводящих путей — функциональное заболевание желчевыводящих путей, связанное с изменением тонуса желчного пузыря или протоков. Как правило, сопровождается периодической болью в правом подреберье и диспепсическими расстройствами. Дискинезия возникает обычно при постоянных стрессах, психоэмоциональных нагрузках, неврозах. В зависимости от изменения тонуса пузыря различают болевой (гиперкинетический) и диспепсический (гипокинетический) типы заболевания.
Острый холангит — воспалительный процесс в стадии острого обострения, который поражает желчевыводящие протоки. Возникает обычно как осложнение хронического холецистита, ЖКБ или после удаления желчного пузыря. Развитию инфекции способствует застой желчи, сдавливание протоков опухолями, камнями. Выделяют обструктивный, рецидивирующий, бактериальный, вторичный склерозирующий холангиты.
Холецистит — воспаление желчного пузыря. Признаки болезни — боли в правом подреберье тянущего характера, могут усиливаться после еды. Лечение медикаментозное — антибиотики, желчегонные и противовоспалительные препараты.
Холестероз — процесс откладывания в стенках желчного пузыря холестерина, длительное время ничем себя не проявляет. Лечение — диета и режим питания.
Полипы — доброкачественная опухоль, протекает бессимптомно, кроме случаев перекрытия выхода из желчного пузыря. Лечение — хирургическое удаление полипов.
Рак желчного пузыря — достаточно редкая патология, в большинстве случаев является исходом хронического воспалительного процесса в органе. Лечение — удаление желчного пузыря и химиотерапия. Выделяют аденокарциному, слизистый, солидный и плоскоклеточный рак. Для рака желчного пузыря характерна высокая злокачественность, раннее метастазирование и прорастание в соседние органы.
Обратите внимание
- Болезни желчного пузыря по частоте занимают 2-е место среди заболеваний печени и желчевыводящих путей и 3-е место всех болезней желудочно-кишечного тракта.
- Что касается возраста, то ими чаще страдают люди старше 50-ти лет, причем женщины подвержены больше мужчин.
Симптомы болезней желчного пузыря
- Боль — локализуется в области подреберья, различной интенсивности (меньше при перегибе желчного пузыря, более выражена при холецистите и камнях, может отсутствовать при полипах). Боль усиливается в течение суток после приема пищи, в особенности жирной, жареной или копченой. В случае выхода камня из желчного пузыря и закупорки им общего желчного протока возникает резкая приступообразная боль — печеночная колика
- Тошнота, периодическая рвота, метеоризм (вздутие) и расстройства стула (послабление или склонность к запорам) — эти симптомы нарушения пищеварения связаны с поступлением желчи в кишечник в неполном объеме или изменением ее состава процесс переваривания пищи нарушается
- Горький привкус во рту — сопровождает практически все заболевания печени и желчного пузыря
- Малиновый язык — покраснение языка, специфический симптом различных проблем с печенью или желчевыводящими путями
- Интенсивный цвет мочи — моча становится насыщенно желтой, вплоть до коричневого цвета. Это связано с тем, что при заболеваниях желчного пузыря желчные кислоты частично всасываются в кровь и выводятся с мочой, что придает ей характерное окрашивание
- Светлый кал — в норме коричневый цвет стула обеспечивается наличием в нем желчных кислот, соответственно при уменьшении поступления желчи в кишечник кал становится светлым
- Желтушность кожи и склер (от еле различимой до выраженного желтого окрашивания кожи и склер) — возникает при попадании желчных кислот в кровь из желчного пузыря и оседания их в тканях организма (желтуха)
Диагностика проблем
При появлении вышеперечисленных симптомов кроме осмотра врача необходима лабораторная и инструментальная диагностика.
В медицинском центре «Медлайн» к услугам пациентов:
- Клинический анализ крови — для выявления воспалительного процесса в организме, при котором происходит повышение СОЭ (скорость оседания эритроцитов) и количества лейкоцитов
- Дуоденальное зондирование — это информативный диагностический тест, при котором в двенадцатиперстную кишку вводится тонкая трубка (зонд) и через нее собирается желчь для исследования в лаборатории. Так определяется химический состав желчи, воспалительные элементы (появляются лейкоциты и слизь), атипические клетки при опухолевых процессах. Также проводится бактериальный посев желчи на питательные среды с целью выявления возбудителя инфекции
- Ультразвуковое исследование (УЗИ) органов брюшной полости — этот метод обследования визуализирует желчный пузырь, его перегиб, толщину стенок желчного пузыря, расширение общего желчного протока, наличие камней, полипов и т.д.
- Тонкоигольная биопсия — под ультразвуковым контролем в желчный пузырь вводят тонкую иглу, которой берется кусочек ткани для анализа. Исследование под микроскопом позволяет выявить атипические (опухолевые) клетки
- Рентгенологическое исследование с контрастным веществом — внутривенно вводится контрастное вещество. Далее оно вместе с клетками печени выводится и скапливается в желчном пузыре. Это позволяет оценить размер пузыря и изменение формы (деформацию)
- Компьютерная и магнитно-резонансная томография (КТ и МРТ) — лучевое послойное исследование тканей и органов, показывает даже мелкие небольшие опухоли, полипы и камни (включения) и изменения в них
Лечение заболеваний желчного пузыря
Лекарственная терапия, назначаемая в отделении гастроэнтерологии клиники «Медлайн» является комплексной — с учетом причины заболевания и патологических изменений. Существуют основополагающие принципы, которых здесь придерживаются в лечении всех заболеваний желчного пузыря.
Этиотропная терапия — направлена на полное устранение причины заболевания. Для этого используются антибиотики при холецистите, хирургическое лечение при желчнокаменной болезни, полипах и опухолях желчного пузыря.
Патогенетическая терапия — используется для восстановления функции желчного пузыря (спазмолитики при гиперкинетическом типе дискинезии), снижение интоксикации организма при холецистите и опухолях. Для улучшения пищеварения используются ферментативные препараты с желчными кислотами (мезим).
Симптоматическая терапия — лечение, направленное на уменьшение неприятных ощущений и дискомфорта, обезболивающие (кетанов, анальгин) и противовоспалительные (парацетамол) препараты, спазмолитики (но-шпа, дротаверин) или их комбинации (ношпалгин, спазмалгон).
Диета. Диета при заболевании желчного пузыря заключается в минимизации вредного влияния пищи на работу желчного пузыря. Для этого используется стол №5 по Певзнеру, при котором исключаются жирные сорта мяса и птицы (свинина, утка), наваристые бульоны (усиливают сокращение стенок желчного пузыря).
Желательно употреблять в пищу нежирные сорта мяса (говядина, кролик), птицы (курица), рыбу (предпочтительно речную рыбу), кисломолочные продукты, овощи и фрукты. Важным также является процесс приготовления пищи, нельзя ее жарить, коптить. Все блюда готовятся на пару или тушением.
Питание. Очень важным фактором при проблемах с желчным пузырем является не только то, какую пищу можно есть, а какую нельзя, но и то, как и когда принимать пищу. Наиболее оптимальным является 5-тиразовое питание небольшими порциями, последний ужин не менее, чем через 2 часа до сна. Перекусы на ходу и питание всухомятку недопустимы.