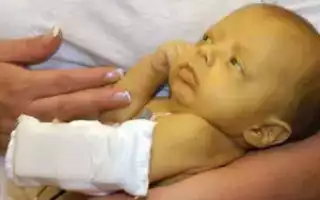
Фетальный гепатит у новорождённых причины симптомы лечение и прогноз
Врожденный гепатит : причины заболевания, основные симптомы, лечение и профилактика
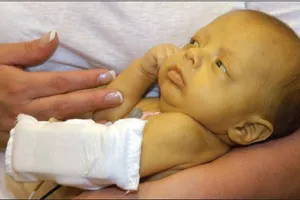
Группа разнородных болезней, которые вызывает воздействие болезнетворных факторов на печень ребенка, во время его пребывания в утробе матери. Признаками недуга считаются: холестатический синдром, одновременное увеличение селезенки и печени, ЗПР, а также неврологические симптомы. Для диагностики проводят полимеразную цепную реакцию, иммуноферментный анализ, реакцию связывания комплимента и другие лабораторные исследования. Терапия направлена на устранение причины возникновения недуга, и может быть представлена фармацевтическими препаратами, коррекцией питания и водно-электролитного обмена. В зависимости от тяжести заболевания может проводится хирургическое вмешательство и даже трансплантация пораженного органа.
Причины врожденных гепатитов у детей
Риск развития недуга у новорожденного повышается, если женщина переносит инфекционные заболевания в период гестации. Такие патологии образуются у плода, если будущая мать болеет токсоплазмозом, сифилисом, цитомегаловирусом, герпесом, гепатитом В, вирусом Эпштейна-Барра или краснухой. Кроме того, если беременная принимает фармацевтические препараты без контроля врача, которые имеют гепатотоксические свойства, или употребляет спиртные напитки, табачные изделия, наркотики, то существует вероятность, что у ребенка будет врожденный гепатит.
Как правило, плод инфицируется внутриутробно от околоплодных вод, но возможно и заражения непосредственно в момент рождения, от контакта кожных покровов или слизистых оболочек малыша с родовыми путями. Обычно инфицирование ребенка происходит после 28 недели беременности, а более ранее заражение и вовсе способно спровоцировать спонтанный аборт.
Симптомы врожденных гепатитов у детей
Первые признаки болезни могут проявиться лишь через несколько дней после рождения. Обычно, желтеют белочные оболочки глаз, слизистые и кожа. Со временем выраженность симптома может усугубляться, и спустя несколько дней кожа может стать зеленоватого оттенка. Также недуг выражается вялостью, апатией, недобором необходимого веса, одновременным увеличением печени и селезенки, рвотой, брюшной водянкой.
К первым симптомам болезни также относят темный цвет мочи. С прогрессированием недуга, через 14-21 день, каловые массы становятся бесцветными. При тяжелом течении болезни к специфичной симптоматике присоединяются расстройства нервной системы. У младенца они выражаются: пониженным тонусом рефлексов, вялыми парезами, нарушением глотания и сосания, судорогами и менингеальной симптоматикой. Если недуг вызвал вирус гепатита В, то первые симптомы могут проявиться лишь через 60-90 дней после рождения.
При бактериальной природе заболевания, симптоматика дебютирует уже на второй-третий день жизнь новорожденного. У пациента поднимается температура, увеличивается печень, а также появляется диарея. Дополнительно могут развиваться пневмония, ИТШ, симптоматика энцефалита.
Диагностика врожденных гепатитов у детей
Для постановки диагноза врачи собирают историю болезни, в которую входит информация о течении беременности и о перенесенных матерью заболеваниях. Далее педиатр проводит физикальный осмотр новорожденного и назначает дополнительные обследования. В время личного осмотра специалист проверяет наличие желтушности и сыпи на коже и слизистых оболочках, оценивает размер живота, селезенки и печени, а также определяет расстройства нервной системы.
Из лабораторных методов диагностики используется биохимический анализ крови на трансаминазы печени, билирубин, щелочную фосфатазу, анализ кала и мочи. Также проводят бактериальный посев крови и ликвора, полимеразную цепную реакцию, иммуноферментный анализ и реакцию связывания комплимента.
Чтобы оценить степень патологии внутренних органов и подтвердить диагноз, используют биопсию и ультразвуковое исследование.
Лечение врожденных гепатитов у детей
Выбор терапевтической тактики напрямую связан с причиной развития недуга. При идиопатической форме используют лишь патогенетическое и симптоматическое лечение. Специалисты следят за питанием младенца. В основном, рекомендовано грудное вскармливание, но если у матери наблюдается острая патология, то ребенка переводят на искусственное кормление. Рацион питания дополняется витаминами А и Е, если у младенца развит холестатический синдром.
Возможно назначение приема фармацевтических препаратов: гепатопротекторов, желчегонных, глюкокортикостероидов, интерферонов. Правда, препарат и доза определяются для каждого пациента индивидуально. При тяжелом течении болезни, возможно, будет необходима пересадка печени.
Профилактика врожденных гепатитов у детей
Если в крови беременной выявляют вирус гепатита В или подтверждают диагноз острого гепатита, в первый день после рождения осуществляется иммунизация младенца с донорскими иммуноглобулинами. Прививку повторяют, когда ребенку исполняется один и шесть месяцев, но для нее используют лишь рекомбинантную вакцину.
Неонатальная инфекция, вызванная вирусом гепатита B (ВГВ)
, MD, University of Rochester School of Medicine and Dentistry
Из известных форм первичных вирусных гепатитов, только вирусный гепатит В (HBV) является причиной неонатального гепатита. Неонатальное заражение другими вирусами (например, цитомегаловирусом, вирусом простого герпеса) может вызвать воспаление печени, а также другие проявления.
Этиология
HBV-инфекция передается во время родов от инфицированной матери. Риск передачи от серопозитивных женщин составляет 70–90% для поверхностного антигена вируса гепатита В (HBsAg) и е-антигена гепатита В (HBeAg— Обзор острых вирусных гепатитов (Overview of Acute Viral Hepatitis) : Серология) во время родов. Женщины без е-антигена или с анти-HBe передают инфекцию лишь в 5–20% случаев.
Передача HBV от матери ребенку происходит в основном при микротрансфузиях от матери ребенку во время родов или при контакте с инфицированными выделениями родовых путей. Трансплацентарная передача выявлена в
Клинические проявления
У большинства новорожденных HBV-инфекция протекает бессимптомно, но при этом развивается хроническая субклиническая инфекция, которая характеризуется стойкой циркуляцией HBsAg в крови и периодически повышающейся активностью трансаминаз. Многие новорожденные дети, рожденные женщинами, перенесшими острый гепатит В во время беременности, имеют низкий вес при рождении независимо от того, были они инфицированы или нет.
Нечасто у инфицированных новорожденных детей развивается острый гепатит В, который обычно протекает в нетяжелой форме. У них развиваются желтуха, вялость, отсутствие быстрого роста, вздутие живота, стул землистого цвета. Иногда развиваются тяжелые инфекции с гепатомегалией, асцитом и гипербилирубинемией (повышается в основном связанный билирубин). Редко заболевание протекает молниеносно и даже с летальным исходом. Молниеносная форма чаще встречается у новорожденных детей, матери которых являются хроническими носителями гепатита В.
Диагностика
Диагноз неонатальная ВГВ-инфекция устанавливается с помощью серологических исследований, в том числе определения уровня HBsAg, HBeAg, антител к е-антигену вируса гепатита В (анти-HBe) и количественного определения ДНК HBV в крови. Другие начальные обследования включают общий анализ крови с подсчетом тромбоцитов, исследование уровней АЛТ и α-фетопротеин и УЗИ печени. Наличие в семейном анамнезе рака печени или заболевания печени отмечается из-за долгосрочного риска гепатоцеллюлярной карциномы. Если по результатам обследования предполагается HBV-инфекция, то рекомендуется консультация с детским гепатологом.
Прогноз
Долгосрочный прогноз непредсказуемый, хотя хроническая HBV-инфекция с первых дней жизни увеличивает риск заболевания печени в дальнейшем, включая хронический гепатит, цирроз печени, терминальную стадию заболевания печени и гепатоцеллюлярную карциному.
Лечение
Необходимыми являются симптоматическая терапия и адекватное питание. Ни глюкокортикоиды, ни иммуноглобулин против гепатита B (HBIG) неэффективны при острой инфекции. Нет терапии, предотвращающей развитие хронического субклинического гепатита, если заражение произошло.
Все дети с хроническим гепатитом должны быть иммунизированы с помощью вакцины против гепатита A. У детей с хроническим гепатитом может быть эффективным назначение противовирусных препаратов (например, интерферона альфа, ламивудина, адефовира), но назначать их следует только после консультации с детским гепатологом.
Профилактика
Беременные должны быть проверены на HBsAg на раннем этапе беременности. В противном случае они должны быть обследованы при поступлении на роды. Некоторым HBsAg-позитивным женщинам в третьем триместре вводят ламивудин или телбивудин, что может предупредить перинатальную передачу HBV.
Новорожденным детям, рожденным от HBsAg-позитивных матерей, следует ввести 1 дозу иммуноглобулина против HBV – 0,5 мл внутримышечно в течение первых 12 ч после рождения. Рекомбинантную вакцину против HBV следует назначать внутримышечно в 3 дозах, как это рекомендуется для всех младенцев в США. (П римечание : дозы для вакцин варьируют). Первую дозу вводят одновременно с иммуноглобулином, но в другое место. Вторую дозу вводят через 1–2 месяцев, третью дозу вводят через 6–18 месяцев после первой. Если ребенок весит 2 кг, первая доза вакцины может быть менее эффективной. Последующую дозу вакцины вводят в возрасте 30 дней (или при выписке из больницы), а затем еще 2 дозы вводят через 1–2 месяца, и 6 месяцев, после 30-дневной дозы.
Новорожденные, чьи матери имеют неизвестный статус по HBsAg на время родов, также должны получить первую дозу вакцины в течение 12 часов после рождения. Для младенцев
Основные положения
Только HBV является основной причиной неонатального гепатита; он, как правило, передается во время родов.
Большинство новорожденных являются бессимптомными, но у них развивается хроническая субклиническая циркуляция HBsAg в крови и повышенная активность трансаминаз.
У некоторых младенцев развивается умеренный гепатит, и лишь у немногих из них – молниеносная болезнь печени.
Следует провести серологическое исследование ребенка и матери.
Новорожденные, чьи матери являются HBsAg-положительными, должны получать 1 дозу иммуноглобулина против HBV – 0,5 мл внутримышечно в течение первых 12 ч после рождения.
HBV-инфицированные дети должны быть иммунизированы вакциной против гепатита А; анти-HBV препараты, (например, альфа-интерферон) могут быть эффективными, но их следует назначать только после консультации детского гепатолога.
Підвищуйте свій
професіоналізм
Пренатальная и ранняя неонатальная диагностика идиопатического фетального гепатита
Назаренко Л.Г., Лихачева Н.В., Яковенко Е.А., Бабаджанян Е.Н.. Ромадина О.В., Каратай О.С.
Харьковская медицинская академия последипломного образования
Харьковский городской перинатальный центр
Введение. В Украине в течение последних 10 лет отмечается поступательное снижение неонатальной, перинатальной и младенческой смертности. Тем не менее, проблема тяжелых перинатальных поражений остается актуальной в связи с высокой летальностью
и инвалидизацией детей. Распространенность заболевания печени у новорожденных достигает 1 на 2500 живорожденных детей. Раннее выявление заболевания печени оказывает влияние на дальнейший прогноз жизни ребенка.
Приводим случай перинатального наблюдения идиопатического фетального гепатита. Беременная 34 лет направлена на кафедру генетики и медицины плода ХМАПО в связи с подозрением на врожденный порок сердца у плода в сроке гестации 21 неделя. Из анамнеза известно, что беременность у женщины десятая (трое родов, дети рождены с крупной массой тела, два самопроизвольных аборта позднего срока, четыре искусственных аборта). В течение настоящей беременности выявлены угроза прерывания беременности, истмико-цервикальная недостаточность, кандидозный кольпит, анемия II степени, гиперплазия щитовидной железы II степени (функция не уточнена). При оценке фенотипа у беременной имелись признаки соединительно-ткананной дисплазии.
При осмотре фетальные параметры соответствовали 21-22 неделям беременности. У плода верифицирована кардиомиопатия, подозрение на врожденный порок сердца – вторичный ДМПП. В режиме импульсного допплеровского исследования максимальная скорость на клапане аорты в пределах нормы – 51,74 см/с, диаметр аорты – на уровне клапанов – 4,6 мм, восходящий отдел – 6,6 мм, диаметр легочной артерии 4,6 мм, дилатация овального окна – 8,9 мм. Имелись признаки внутриутробной инфекции – гепатомегалия, гиперэхогенность кишечника, гиперплазия плаценты.
Женщина госпитализирована для дообследования и лечения. Беременная осмотрена повторно в сроке 32 недели гестации. При осмотре фетальные параметры не соответствовали 32 неделям беременности. Обращали на себя макроцефалия (размеры головки соответствует 35 неделям гестации), укорочение длинных трубчатых костей (размеры соответствуют 30 неделям гестации). У плода выявлено уменьшение размеров печени с неоднородной структурой за счет очагов фиброза по ходу портальной вены, расширение нижней полой вены и печеночных вен, в структуре печени визуализировались дополнительные сосуды, возможно, порто-кавальные коллатерали, выраженная кардиомегалия со смещением оси сердца влево, гипертрофия миокарда желудочков, асцитическая полоска – 4 мм, отек подкожной клетчатки до 8 мм – признаки вторичной сердечной недостаточности, гиперплазия плаценты, единственная артерия пуповины, гиперэхогенный кишечник. Сделано заключение о том, что выявленные у плода патологические изменения, манифистировавшие в ΙΙΙ триместре беременности, могли быть проявлением наследственных болезней обмена, врожденного фиброза печени, врожденной порто-кавальной фистулы, сопровождающейся вторичной сердечной недостаточностью.
Мальчик родился с массой 3350 гр., ростом 50 см, окружностью головы 35 см, груди 33 см с оценкой по шкале Апгар 7–8 баллов. В течение 2 часов состояние его ухудшилось за счет нарастания кардио-респираторной недостаточности, ребенок преведен в ОРИТ на аппарат ИВЛ в режиме нормовентиляции. Обращали на себя особенности фенотипа – брахицефалия, выступающий лоб, гипотелоризм, седловидная переносица, дизморфичные ушные раковины, относительное укорочение верхних конечностей, телеангиоэктазии в области лица и туловища. Учитывая манифестацию заболевания в третьем триместре беременности, была заподозрена болезнь накопления: гликогеноз ІІ типа (болезнь Помпе), который необходимо было дифференцировать с нарушением β-окисления жирных кислот с развитием Рейе-подобного синдрома – болезнью Гоше, гепатитом, энцефалитом, миокардитом, пневмонией.
По данным УЗ-исследования выявлены: кардиомиопатия с утолщением МЖП до 10 мм, ЗСЛЖ до 7мм, ПСПЖ до 6мм, ФОО-4 мм в динамике необходимо дифференцировать со вторичным ДМПП. Гепатомегалия, значительное расширение печеночных вен до 7 мм, нижней полой вены до 10 мм. Спленомегалия. Умеренный отек головного мозга. Результаты биохимического обследования: повышение АЛТ, мочевой кислоты, КФК, ЛДГ, общего билирубина, повышение лактата крови, треонина, α-аминомасляной кислоты, снижение глутамата, гистидина, аланина, валина, гистидина, цистина, триптофана, лизина. Изменения указывали на тяжесть поражения печени. ГХ-МС органических кислот мочи – повышение уровня лактата на фоне микрогематурии и лейкоцитурии свидетельствовали о вторичной митохондриальной дисфункции. Метаболитов, свидетельствующих о нарушении β-окисления жирных кислот, нарушении цикла мочевинообразования не выявлено. Исключен неонатальный гемохроматоз. Ребенок и мама обследованы на ТОRСН-инфекции в парных сыворотках методом ИФА, результат исследования – отрицательный. Маркеры вирусных гепатитов: НbsAg, Ig HCV, HBeAg, AB HBe, определенные методом ИФА и HBV HCV методом ПЦР – отрицательные. В динамике у ребенка сохранялись высокие уровни АЛТ, АСТ, повышение общего билирубина до 205 мкмоль/л, прямого 134 мкмоль/л в возрасте 1 месяца.
Ребенок получал симптоматическое лечение. В динамике состояние ребенка улучшалось. Ребенок самостоятельно сосал, прибавлял в весе. Сохранялась умеренная гипотония, гипорефлексия. Кожные покровы иктеричные с зеленоватым оттенком. Ребенок выписан в возрасте 1 месяца 18 дней жизни. В биохимическом анализе сохранялся повышенный общий билирубин 118 мкмоль/л, прямой 78 мкмоль/л. Ребенок осмотрен в возрасте 3 месяцев жизни. Состояние его удовлетворительное. Физическое, психомоторное развитие соответствовало возрасту. Кожные покровы чистые, субиктеричные. В биохимическом анализе сохранялся повышенный общий билирубин 38 мкмоль/л, прямой 14 мкмоль/л. При УЗИ печени отмечалось незначительное повышение эхогенности паренхимы, размеры соответствовали возрасту, желчный пузырь не изменен, сосуды печени не расширены. При проведении допплерэхокардиографии отмечалось уменьшение толщины МЖП, ЗСЛЖ, ПСПЖ до 5 мм, показатели внутрисердечной гемодинамики в норме.
Таким образом, описан случай диагностики фетального гепатита, кардиомиопатии, манифестировавших в третьем триместре беременности у женщины с отягощенным соматическим, репродуктивным анамнезом, с прогрессированием заболевания в неонатальном периоде и положительной динамикой течения заболевания к трем месяцам жизни. Клиническая картина, данные биохимических исследований, ультразвуковой диагностики свидетельствуют об инфекционном процессе в организме плода, реализовавшимся гепатитом, этиологию которого установить не удалось.
Выявление заболевания печени пренатально, ранняя клиническая, ультразвуковая, лабораторная диагностика патологического процесса в описанном случае позволила начать лечение с первых часов жизни ребенка, тем самым, во многом, предопределив положительную динамику течения заболевания.
Проявление и лечение гепатита С у детей – с чего начать?
Оглавление
- Основные причины развития гепатита С у детей
- Симптомы заболевания
- Как диагностировать заболевание?
- Лечение гепатита С у детей
- Прогноз и профилактика
- Преимущества проведения процедуры в МЕДСИ
Гепатит C – воспалительное заболевание вирусного характера, которое поражает печень. При этом наличие маркеров данного вируса в крови чрезвычайно мало, что снижает возможность выявить болезнь на ранней стадии.
Гепатит C опасен в виду таких причин, как:
- У детей такая патология быстро перерастает в хроническую
- Вызывает осложнения
- Заболевание не проявляет себя в течение длительного времени
Развитие гепатита C приводит к следующим осложнениям:
- Некроз печени
- Патологическое увеличение соединительной ткани
- Энцефалопатия – нарушение функционирования мозга по различным причинам
- Артрит – воспаление суставов
- Васкулит – разрушение стенок кровеносных сосудов
- Заболевания почек
- Нарушения в работе щитовидной железы
- Онкологический процесс
Основные причины развития гепатита С у детей
Во многом причины заражения вирусом совпадают как у детей, так и у взрослых. Обычно это происходит такими способами:
- Передача вируса от матери к ребенку во время родов
- Переливание зараженной крови
- Использование нестерильных инструментов в медицинском учреждении
- Создание татуировки или пирсинга в салонах, не дезинфицирующих инструменты
- Применение чужих средств личной гигиены: маникюрных ножниц, бритв и др.
- Незащищенные половые контакты, особенно в период менструального кровотечения
- Многократное использование шприцов для введения наркотических веществ
Симптомы заболевания
Признаки гепатита C часто появляются не сразу после заражения, а спустя длительное время (6–12 месяцев), в то время как инкубационный период составляет 1,5–2 месяца. Заболевание может протекать в острой и хронической форме.
В первом случае появляются симптомы следующего характера:
- Высокая температура 37°–38°, которая держится в течение длительного времени
- Болевой синдром в области живота и суставов
- Темный цвет мочи и светлый – кала
- Тошнота и рвота
- Астеновегетативный синдром
- Желтуха – при данном типе вируса появляется только в 20–40 % случаев
- Боль под ребрами, с правой стороны
Хронический тип гепатита C может не проявлять себя протекать циклично, поэтому следует обратить внимание на такие признаки, как:
- Слабость
- Постоянные расстройства желудочно-кишечного тракта
- Астения
- Увеличение размеров селезенки и печени
- Появление сосудистых «звездочек» – телеангиэктазия
В половине случаев через год после заражения развивается фиброз печени.
Как диагностировать заболевание?
Чтобы выработать эффективную тактику лечения гепатита C у ребенка, необходимо провести качественную диагностику и определить тип заболевания. Для этого применяются следующие виды исследований:
- Биохимический анализ крови – показывает уровень АЛТ, ACT и содержание билирубина; в случае поражения гепатитом их показатели будут повышены
- ПЦР-исследование – выявляет генотип и концентрация вируса в крови, эффективен уже через 3–5 дней после инфицирования
- Серологический анализ – отражает наличие антител к заболеванию и помогает определить стадию развития гепатита
- УЗИ брюшной полости
- Биопсия печени (исследование образца тканей) – применяется по показаниям
Лечение гепатита С у детей
В каждом случае врач подбирает схему лечения гепатита индивидуально. К стандартным методам терапии относятся:
- Иммуномодуляторы
- Противовирусные препараты
- Симптоматическая терапия
- При злокачественном новообразовании назначаются кортикостероидные препараты
- Вспомогательная терапия – гепатопротекторы и сорбенты
Также специалист предписывает соблюдение постельного режима и диеты. Курс лечения длится в течение 6–12 месяцев. Детям младше 3-х лет стандартная терапия не назначается.
В самом начале лечения могут проявиться побочные симптомы, которые купируются препаратами и впоследствии исчезают:
- Общая слабость
- Головные боли
- Расстройства ЖКТ
- Повышение температуры
- Дискомфорт в мышцах
- Выпадение волос
- Сухость кожных покровов
Лечение гепатита C с использованием стандартных средств не назначается в следующих случаях:
- Если пациент перенес трансплантацию органов
- Если имеется непереносимость, аллергия на препараты
- Если у пациента диагностированы тяжелые хронические заболевания, такие, как: сердечная недостаточность, обструктивные заболевания легких, сахарный диабет
Прогноз и профилактика
Лечение острой формы гепатита С у детей может продлиться в течение года. Хронический же тип заболевания можно купировать, если обнаружить на ранней стадии и вовремя начать лечение. В таком случае удастся избежать развития осложнений (цирроза, некроза и т. п.), и маленький пациент сможет вести привычный образ жизни.
Наибольшую сложность представляет лечение детей в возрасте до 3 лет, поскольку невозможно провести стандартный курс терапии.
В качестве профилактики заражения заболеванием следует применять следующие методы:
- Не применение чужих средств гигиены
- Дезинфекция медицинских инструментов
- Контроль за качеством крови для переливания и органов для пересадки
- Профилактика детской наркомании
- Профилактическое прохождение анализов на содержание маркеров вируса в крови
При наличии в семье человека, зараженного гепатитом C, следует придерживаться следующих правил:
- Обработка поверхностей, на которые попала кровь, при помощи дезинфицирующих средств
- Использование только индивидуальных средств личной гигиены, включая зубные щетки и бритвенные станки
- Контролировать возникновение нарушений кожного покрова
- Применять барьерные методы контрацепции
- Провести вакцинацию от гепатитов A и B
В целях профилактики заражения новорожденного ребенка следует применять следующие методы:
- Пройти обследование перед зачатием
- При выявлении гепатита уже в период беременности назначаются гепатопротекторы и ряд препаратов общего действия
- При кормлении грудью следует не допускать повреждения кожи груди и проверять ротовую полость ребенка на наличие микротрещин, ранок и иных повреждений
- При нарушении целостности тканей молочных желез необходимо применять насадки, препятствующие попаданию жидкостей из ранок в рот ребенка
Преимущества проведения процедуры в МЕДСИ
- Специалисты клиники – эксперты в области гепатологии, имеют сертификаты в данной сфере
- Точность диагностики: для проведения диагностических процедур клиники оснащены новейшим оборудованием экспертного класса, а также собственной лабораторией
- Многопрофильность: при необходимости для постановки сложного диагноза собирается консилиум врачей разных специальностей
- Комплексный подход: врачи МЕДСИ вырабатывают индивидуальные программы лечения и реабилитации пациентов
Для записи на прием звоните по круглосуточному телефону: 8 (495) 7-800-500
Гепатит D

Серьезное заболевание внутренних органов часто влечет за собой другую, не менее тяжелую патологию, тем самым значительно затрудняя лечение. Иллюстрацией этого явления может стать гепатит D – инфекционное заболевание, связанное с нарушением работы печени. Вирус, вызывающий болезнь, может размножаться только при попадании в организм вируса гепатита В. Массированная инфекционная атака ослабляет иммунную систему и требует продуманного лечения. К счастью, данная форма заболевания встречается сравнительно редко. Однако современная медицина хорошо изучила вирус и готова предложить пациентам грамотную диагностику и эффективные методы лечения.
Этиология вирусного гепатита D
Заболевание передается от человека к человеку половым путем и при переливании крови. В группе риска – молодое поколение, часто забывающее о необходимости предохраняться и избегать случайных интимных контактов. Острая форма гепатита D успешно лечится в течение нескольких месяцев. Однако обнаружить его на этой стадии удается далеко не всегда. Переход вирусной инфекции в хроническую форму крайне опасен для организма. Его пагубное действие сказывается на печени, которая быстро утрачивает первоначальную функцию и необратимо разрушается. Течение заболевания отличается тяжестью, и прогноз неблагоприятен для большинства пациентов, особенно если существует риск печеночной комы, или больной является носителем ВИЧ/СПИД.
Следует знать: случаи заражения вирусом здорового человека не регистрируются. Возбудитель гепатита D считается «дефектным», поэтому его жизнедеятельность возможна «на основе» гепатита В.
Результаты исследования
Впервые вирус был открыт в 1977 году. Его обнаружили у пациента с гепатитом В, что позволило ученым предположить в патологии разновидность вирусной инфекции данной группы. Новое заболевание назвали дельта-гепатитом (или гепатитом D). Однако дальнейшие исследования доказали его принадлежность к особой группе патогенных микроорганизмов – гепаднавирусов. Генная структура вируса неполноценна: в ней отсутствуют элементы, способные кодировать так называемые оболочечные белки с вирусной инфекцией. Поэтому «в одиночку» гепатит D не является возбудителем заболевания. Однако возможно присоединение дельта-вируса к геному гепатита В становится фатальным для печени, глубоко поражая ткани этого органа.
Важная особенность вируса гепатита D – его стойкость к внешним факторам. Он не боится высоких и низких температур, химического воздействия и ультрафиолета. Инактивировать вирус можно только концентрированными щелочными растворами и дезинфицирующими составами на основе протеаз.
Пути передачи гепатита Д
Принадлежность вируса к группе антропонозных инфекций означает, что главным источником заражения является больной человек. Наибольшую опасность представляют лица, в организме которых присутствует хроническая форма гепатитов В и D. Оба вируса передаются аналогичными путями:
- парентерально – при проведении хирургических операций, нелегальном прерывании беременности, при инъекциях наркотических средств одним шприцем и для больного, и для здорового человека. Опасность представляет переливание крови зараженного пациента. В группе риска находятся лица, нуждающиеся в частом гемодиализе;
- половым путем – при незащищенном половом акте, при гомосексуальных контактах;
- трансплацентарно – от зараженной матери плоду во время внутриутробного развития. Сравнительно редкий случай в современной медицине. Вероятность передачи вируса возрастает, если у беременной имеется ВИЧ/СПИД.
В группу риска входят:
- наркоманы, принимающие инъекционные препараты;
- пациенты с патологиями почек, которым регулярно проводится гемодиализ;
- лица с гемофилией, нуждающиеся в частом переливании крови;
- пациенты, ведущие беспорядочную половую жизнь;
- сторонники однополых связей.
Риск заражения вирусом гепатита Д существует при посещении пирсинг-салонов, при использовании чужих бритвенных принадлежностей, во время маникюра и педикюра. Заболевание редко встречается у детей и чаще диагностируется взрослым.
Симптомы
Инкубационный период начинается с момента заражения и длится около 7-10 недель. При наличии коинфекций (поражения клеток несколькими видами вирусов) заболевание начинается достаточно остро. Пациенты с гепатитом Д жалуются на следующие симптомы:
- общая слабость, недомогание;
- признаки лихорадки;
- интоксикация организма, тошнота и рвота;
- отсутствие аппетита;
- вздутие живота, сопровождаемое тупыми болями в области печени.
Перечисленные признаки преджелтушной симптоматики, как называют начальную стадию вирусного гепатита Д¸ наблюдаются в течение пяти дней.
На следующем этапе пациентов чаще беспокоят боли в мышцах и суставах, рвота и тошнота, резкое повышение температуры и расстройство стула. Отмечается изменение цвета мочи и кала, сильный кожный зуд, болезненные ощущения в животе. При осмотре у врача наблюдается увеличение селезенки и появление мелкой сыпи на кожных покровах. Характерным симптомом гепатита D является нарушение свертываемости крови, кровоточивость десен, кровотечения из носа, внутренние кровотечения и т.д.
Если произошло одновременное заражение пациента гепатитами В и D, болезнь развивается в два этапа. На первом наблюдаются симптомы вируса В, а на втором – признаки вируса гепатита D, который легко поражает ослабленный предыдущей инфекцией организм. Если у пациента отсутствуют признаки острой дистрофии печени (так называемого фульминантного поражения), излечение возможно в 70-80% случаев. Если же печеночные ткани находятся в состоянии дистрофии, существует высокий риск летального исхода.
Диагностика
Установить наличие в организме вируса гепатита D можно с помощью специфического анализа – иммунологического маркера активности репликаций вирусов В и D. Дополнить картину заболевания и выявить сопутствующие инфекции помогают биохимический анализ крови и эпидемический анамнез – подтверждение контакта с лицами, которым ранее был поставлен аналогичный диагноз. Подозревать развитие гепатита D можно у пациентов:
- с патологией печени или почек;
- часто проходящих процедуру гемодиализа;
- с заболеваниями, требующими переливания крови;
- с хроническим гепатитом В, в том числе — при его внезапном обострении.
Обязательному обследованию подлежат наркоманы, лица с беспорядочными половыми контактами и носители ВИЧ/СПИД. Признак вирусной инфекции по биохимическому анализу крови – билирубинемия, сниженная сулемовая проба и повышенная тимоловая проба. По коагулограмме отмечается геморрагический синдром – нарушение свертываемости крови, удлинение времени кровотечения и прочие симптомы инфицирования.
Лечение острого и хронического гепатита D
Диагностические мероприятия и курс лечения назначаются специалистом. Для контроля состояния больного его помещают в отделение интенсивной терапии. Схема лечения аналогична работе с пациентами, организм которых заражен вирусом гепатита В. Основа медикаментозного курса при хроническом гепатите Д – глюкокортикостероидные препараты для восстановления печени, дегидратационное лечение, прием противосудорожных средств.
В числе дополнительных мероприятий – отказ от алкоголя, жареных и острых блюд, жирных продуктов, диета согласно лечебному столу № 5. Для устранения симптомов интоксикации рекомендовано обильное питье, применение препаратов-сорбентов, курс плазмафереза и урсодезоксихолевой кислоты.
Профилактика
Из-за схожести этиологии и симптоматики вирусов гепатита В и D профилактические мероприятия для предотвращения заражения идентичны. Обязательной является плановая вакцинация от гепатита В, отсутствие вируса которого в организме исключает заражение дельта-инфекцией. Важно строго соблюдать правила личной гигиены, использовать только собственные маникюрные и бритвенные принадлежности, отказаться от употребления инъекционных наркотических препаратов. Пациенту следует избегать однополых связей и незащищенных половых контактов со случайными знакомыми.
Как записаться к инфекционисту в АО «Медицина» (клиника академика Ройтберга)
Записаться к инфекционисту и другим специалистам клиники вы можете по телефону в Москве +7(495)995-00-33. В круглосуточном режиме доступна онлайн-запись на сайте. Клиника расположена по адресу: ЦАО, 2-й Тверской-Ямской переулок, 10.