Вирус ЭпштейнаБарр симптомы у взрослых и лечение
ДНК вируса Эпштейна-Барр (Epstein-Barr virus)
Внимание! Стоимость анализа указана для каждой отдельно взятой локализации.
Epstein-Barr virus – это высококонтагиозная вирусная инфекция, которую относят к семейству герпесвирусов. Заразиться ею можно исключительно от уже носителя заболевания. Чаще всего люди, которые больны этим вирусом, не подозревают о своем заболевании – оно чаще проходит в скрытой бессимптомной форме.
Инкубационный период заболевания составляет от 1 до 1,5 месяца. Если вирус будет своевременно обнаружен, это позволит быстрее начать лечение и ускорить выздоровление.
Особенности диагностики Эпштейн-Барр вирусной инфекции
Вирус ВЭБ вызывает такую известную болезнь, как инфекционный мононуклеоз – ее называют еще болезнью Филатова. Она характеризуется:
- поражением печени, лимфатических узлов, селезенки;
- лихорадкой;
- изменениями состава крови.
Группу риска при заражении, кроме взрослых, также составляют дети от 1 года, которые часто общаются с другими людьми. Также хроническая инфекция Эпштейна-Барр вызывает лимпролиферативные онкозаболевания.
Сдать кровь на ДНК персистирующего EBV вы можете в нашем центре – мы гарантируем клиентам безболезненный забор биоматериала и 100%-ную точность результатов исследования методом ПЦР.
Пример выдачи результата:

ОБЩИЕ ПРАВИЛА ПОДГОТОВКИ К ИССЛЕДОВАНИЮ УРОГЕНИТАЛЬНЫХ МАЗКОВ У ЖЕНЩИН
За сутки до взятия биоматериала воздержаться от половых контактов. Исследования можно проводить до или не ранее, чем через сутки после мануального исследования, кольпоскопии, ультразвукового исследования с использованием влагалищного датчика.
Рекомендуется не мочиться в течение 2-3 часов до получения биоматериала из уретры. Исследование отделяемого урогенитального тракта не проводится во время менструации. Повторное исследование возможно не ранее чем через неделю.
ОБЩИЕ ПРАВИЛА ПОДГОТОВКИ К ИССЛЕДОВАНИЮ УРОГЕНИТАЛЬНЫХ МАЗКОВ У МУЖЧИН
Необходимо воздержаться от половых контактов в течение 2-3 дней до исследования. Рекомендуется не мочиться в течение 2-3 часов до исследования. Повторное исследование возможно не ранее чем через неделю.
ОБЩИЕ ПРАВИЛА ПОДГОТОВКИ К ИССЛЕДОВАНИЮ ЭЯКУЛЯТА
Рекомендуется воздержаться от половых контактов в течение 3-5 дней до исследования. За сутки до исследования ограничить физические нагрузки, нервное перенапряжение, ночные дежурства и пр.; исключить потребление крепкого кофе, чая, копченостей, перца, любых спиртных напитков. За неделю до исследования исключить посещение бани и сауны, а также горячие ванны. Биоматериал для исследования берется до начала антибактериальной терапии или не ранее двух-трех недель после ее окончания. Перед сбором биоматериала необходимо повести туалет наружных половых органов.
ИНСТРУКЦИЯ ДЛЯ ПАЦИЕНТА ПО СБОРУ ЭЯКУЛЯТА
Сбор биоматериала на все виды исследований (спермограмма, молекулярная диагностика (ПЦР), микробиологическое исследование (посев) и др.) осуществляется путем мастурбации в стерильный контейнер без ложки (СК). Сперму необходимо собирать, не касаясь головкой полового члена краев стерильного контейнера.
ИНСТРУКЦИЯ ДЛЯ ПАЦИЕНТА ПО СБОРУ И ОБРАБОТКЕ ОБРАЗЦОВ РАЗОВОЙ ПОРЦИИ МОЧИ
Разовую порцию мочи получают при первом утреннем мочеиспускании, при этом отбирается средняя порция мочи в стерильный одноразовый пластиковый контейнер без ложки (СК).
ОБЩИЕ ПРАВИЛА ПОДГОТОВКИ К ИССЛЕДОВАНИЮ ОБРАЗЦОВ БИОМАТЕРИАЛА ИЗ ПОЛОСТИ НОСА (НОСОГЛОТКИ)
За несколько дней до проведения этого анализа нельзя использовать спреи или мази, содержащие противомикробные средства или антибиотики. Использование этих лекарств может стать причиной получения ложно-отрицательного результата анализа.
ПОДГОТОВКА К МИКРОБИОЛОГИЧЕСКИМ ИССЛЕДОВАНИЯМ
Биоматериал для исследования берется до начала антибактериальной терапии или не ранее двух-трех недель после её окончания.
ОБЩИЕ ПРАВИЛА ПОДГОТОВКИ К ИССЛЕДОВАНИЮ ОБРАЗЦОВ БИОМАТЕРИАЛА ИЗ ЗЕВА (РОТОГЛОТКИ)
За несколько дней до проведения этого анализа нельзя использовать спреи или растворы для полоскания горла, содержащие противомикробные средства или антибиотики. Биоматериал для исследования рекомендуется сдавать натощак или через 2-4 часа после приема пищи.
ПОДГОТОВКА К МИКРОБИОЛОГИЧЕСКИМ ИССЛЕДОВАНИЯМ
Биоматериал для исследования берется до начала антибактериальной терапии или не ранее двух-трех недель после её окончания.
ОБЩИЕ ПРАВИЛА ПОЛУЧЕНИЯ ОБРАЗЦОВ МОКРОТЫ
Биоматериал рекомендуется сдавать утром строго натощак, после чистки зубов и тщательного полоскания полости рта кипяченой водой.
ИНСТРУКЦИЯ ДЛЯ ПАЦИЕНТА ПО СБОРУ ОБРАЗЦОВ МОКРОТЫ
Мокрота собирается в стерильный универсальный контейнер без ложки (СК) путем откашливания.
ОБЩИЕ ПРАВИЛА ПОЛУЧЕНИЯ ОБРАЗЦОВ СЛЮНЫ
Сбор слюны производится утром строго натощак. Запрещается стимулировать выделение слюны (саливацию) перед исследованием (употребление жевательной резинки, курение, чистка зубов, обильное питье, интенсивное полоскание рта). Недопустим сбор слюны при поврежденной слизистой, кровоточивости десен. Чистка зубов проводится накануне перед сном.
ИНСТРУКЦИЯ ДЛЯ ПАЦИЕНТА ПО СБОРУ СЛЮНЫ
Для сбора слюны сесть, опустив голову, собирать слюну в полости рта 2 мин, затем поместить слюну в стерильный универсальный контейнер без ложки. Процедуру повторить трижды, общее время сбора составляет 6 мин. В течение этого времени слюну не проглатывать.
ВИРУС ЭПШТЕЙН-БАРРА У ДЕТЕЙ. ЧТО ЭТО ТАКОЕ?
ВИРУС ЭПШТЕЙН-БАРРА У ДЕТЕЙ. ЧТО ЭТО ТАКОЕ.
Малыши часто болеют вирусными заболеваниями, и некоторые из них несут серьезную угрозу для здоровья детей. В настоящий момент педиатры всего мира обращают особое внимание на патологии, что вызывает вирус Эпштейн-Барра.
Инфекционный мононуклеоз – это болезнь вирусной этиологии. Инфекционный агент –герпесоподобный вирус Эпштейн-Барра, способный вызывать не только инфекционный мононуклеоз, но и провоцировать развитие носоглоточной карциномы, лимфомы Беркитта и, вероятно, ряд иных заболеваний. Статистика свидетельствует о том, что это заболевание наиболее часто встречается у детей. Мононуклеоз у детей – это очень распространенная инфекция: до достижения пятилетнего возраста каждый второй ребенок уже заражен патологией. Однако развивается заболевание примерно у 5%детей, а во взрослом возрасте встречается крайне редко в связи с особенностями иммунной системы.
При первичном заражении у ребенка симптомы этой инфекции могут остаться незамеченными. Последствия инфекции спустя несколько месяцев негативно влияют на все органы и системы организма. Что нужно знать родителям о признаках этой болезни?
Вирус Эпштейна-Барр (ВЭБ) –возбудитель ряда заболеваний человека, принадлежит группе вирусов герпеса (иное название – инфекционный агент герпеса 4 типа). Открыт в 1964 году в Великой Британии учеными Михаэлем Эпштейном и Ивонной Барр. Размножается в клетках иммунной системы ребенка (лимфоцитах) и вызывает их неконтролируемый рост
Вирус имеет в своем составе такие элементы, против которых в телах детей В-лимфоцитами вырабатываются антитела классов IgM и IgG (иммуноглобулин М, G):
· VCA –капсидный антиген;
· ENBA –ядерный антиген;
· EA – ранний антиген.
Когда в крови ребенка обнаружен IgM и IgG (иммуноглобулин М, G) против вышеуказанных антигенов (VCA,EA, ENBA), если проводится серологический анализ, то можно диагностировать острую или хроническую форму заболевания, вызванного вирусом Эпштейна-Барр.
Признаки и симптомы
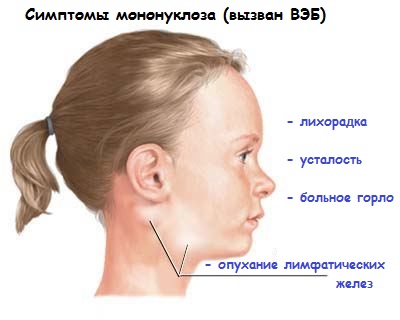
Рассмотрим симптомы инфекционного мононуклеоза, который является проявлением первичного контакта ребенка с вирусом Эпштейна-Барр. Иногда мононуклеоз у детей вызывает цитомегаловирус (ЦМВ; дифференциальный серологический анализ всегда необходим).Заболевание начинается остро и длится от 3 до 4 недель.
При мононуклеозе (если его причина ВЭБ, а не цитомегаловирус) проявляется следующая симптоматика. Её обнаруживают при непосредственном осмотре ребенка:
1. Повышение температуры тела до 39-40 градусов с тяжелым интоксикационным синдромом –тошнота, рвота, слабость, головная боль, тахикардия;
2. Увеличение лимфатических узлов по всему телу (особенно на шее – передне- и заднешейные узлы);
3. Назофарингит и тонзиллит с бело-серыми или желтоватыми налетами (из-за поражения небных миндалин и аденоидов);
4. Утрудненное носовое дыхание при отсутствии выделений из носовых ходов, одутловатость лица,гнусавость голоса;
5. Увеличение печени и селезенки (гепатоспленомегалия у детей), боли в брюшной полости,иктеричность склер и кожи;
6. Экзантема(высыпания вирусного происхождения) в виде пятен, папул, везикул с повсеместной локализацией.
При микроскопическом исследовании в период острой инфекции среди обычных кровяных клеток находят большие атипичные лимфоциты, что поражены вирусом, –мононуклеары (такую картину крови иногда дает цитомегаловирус, ЦМВ). Они сохраняются в кровяном русле на протяжении месяца с момента заражения.
Для серологической диагностики мононуклеоза используют иммуноферментный анализ(ИФА) или полимеразноцепную реакцию (ПЦР), с помощью какой выявляют вирус Эпштейна-Барра.
Какие антитела (АТ) типов IgG и IgM (иммуноглобулин М, G) являются диагностическими, когда проводят ИФ-анализ?
Вид антител
Характеристика
Анти-VCA антитела класса IgM (иммуноглобулин М к капсидному антигену)
Вырабатываются при острой ВЭБ-инфекции, циркулируют в крови 2-3 месяца. Повторно синтезируются в случае реактивации вируса.
Высокая концентрация анти-VCA IgM, что длительно сохраняется, – свидетельство хронической формы ВЭБ.
Анти-EA антитела класса IgG (иммуноглобулин G к раннему антигену)
Появляются в крови на 3-4 неделе от начала острой ВЭБ-инфекции, сохраняются в течение 2-6 месяцев. Вновь анти-EA IgG появляются при реактивации возбудителя.
Анти-EBNA антитела класса IgG (иммуноглобулин G к ядерному антигену)
Начинают циркулировать в кровяном русле через 1-6 месяцев после первичного ВЭБ-заболевания. Постепенно их концентрация уменьшается. Анти-EBNA IgG может быть обнаружен до конца жизни человека (их всегда выявляет ИФ-анализ).
Если был проведен ИФ-анализ, положительный результат, выявивший:
· антителатипа IgG (иммуноглобулин G) против ядерного и ранних антигенов;
· антителатипа IgM (иммуноглобулин М) к капсидному (VCA) антигену вируса
Профилактика
1. Для того, чтобы избежать заражения вирусом Эпштейна-Барр с ранних лет приучайте ребенка к личной гигиене.
2. В осеннее-зимнее время избегайте больших скоплений людей, так как при чихании и кашле тоже существует вероятность передачи возбудителя Эпштейн-Барр.
3. Ведите здоровый образ жизни, так как вирус Эпштейн-Барра после попадания в организм может длительное время находится в нем в латентной форме (симптомы появляются при ослаблении иммунитета, физическом истощении, если прервано лечение иной болезни).

Мы заботимся о вашем здоровье и здоровье ваших детей!
Инфекционный мононуклеоз
1. Этиологический фактор : в 90 % случаев типичного мононуклеоза вирус Эпштейна-Барр (ВЭБ [EBV] [семейство Herpesviridae ]).
2. Патогенез : вирус проникает в эпителиальные клетки слизистых оболочек полости рта → инфицирует B лимфоциты, благодаря которым распространяется по всему организму (трансформация B лимфоцитов в иммортальные плазматические клетки, стимуляция поликлонального синтеза гамма-глобулинов, определяемых как неспецифические гетерофильные антитела) → активированные В лимфоциты, стимулируют пролиферацию Т лимфоцитов (что, в свою очередь, отвечает за увеличение лимфатических узлов, миндалин, селезенки и печени). После первичного инфицирования ВЭБ остается в организме в латентной форме в В-лимфоцитах и эпителиальных клетках ротовой полости; реактивация может приводить к моноклональной неконтролируемой лимфопролиферации.
3. Резервуар и путь передачи : люди — единственный резервуар; источник инфекции — больной или инфицированный человек (вирус присутствует в слюне, после первичного инфицирования периодически выделяется на протяжении всей жизни). Заражение через контакт со слюной (необходим тесный контакт, напр., поцелуй), и загрязненные ею объекты (чаще всего, путем обмена едой, питьём из одного стакана или бутылки); возможно также при переливании крови, трансплантации кроветворных клеток или целостных органов.
4. Инкубационный период и контагиозность : инкубационный период 30–50 дней; низкая контагиозность (необходим прямой контакт со слюной больного) сохраняется 6 мес., в некоторых случаях до 1,5 лет.
Часто инфекция протекает бессимптомно или с неспецифическими симптомами (особенно у младенцев и детей младшего возраста, а также людей пожилого возраста). наверх
1. Продромальные симптомы : гриппоподобные симптомы (1–2 нед.), развиваются постепенно.
2. Фарингит и тонзиллит : сильная боль в горле, затруднение глотания, температура тела до 40 °С (обычно проходит через 1–2 нед., в исключительных случаях может сохраняться 4–5 нед.); миндалины увеличены, покрыты характерным экссудатом (картина напоминает стрептококковую ангину →рис. 3.3-1), покраснение горла, часто петехии на нёбе, неприятный запах изо рта. Дополнительно отек век, основания носа и бровей (чаще у детей).
3. Увеличение селезенки и лимфатических узлов : узлы достигают больших размеров, даже >3 см, эластичные, подвижные, болезненные, не спаяны между собой, часто с отёком перинодулярной ткани; лимфаденопатия — это самый долго сохраняющийся симптом (даже до 6 мес. после острого периода болезни). У детей, как правило, генерализированная; у подростков и взрослых — чаще всего заднешейные, переднешейные и поднижнечелюстные, реже генерализованная лимфаденопатия с привлечением подмышечных и паховых узлов. Увеличение селезёнки на 2–3 нед. у 50 % больных; проходит через 7–10 дней.
4. Гепатит: (20–90 % больных), обычно без желтухи, может протекать с увеличением печени (10–15 %), длится до 4 недель.
5. Кожная сыпь: макулярная и/или папулёзная (5 % пациентов); может появиться полиморфная, узелковая эритема или синдром Gianotti-Crosti (мономорфные, не сливающиеся, не зудящие фолликулярные изменения, которые меняют цвет от розового до темно-красного, распологающиеся симметрично на лице, ягодицах и разгибательных частях конечностей, которые сохраняются на протяжении нескольких недель; возникает у детей в возрасте до 15 лет, редко после 20 лет). После введения ампициллина (80–90 % случаев), амоксициллина или других антибиотиков (макролиды, цефалоспорины) возникает макулопапулёзная, кореподобная, зудящая сыпь — появляется через 7–10 дней после первой дозы антибиотика, вероятно, вызвана иммунными комплексами, охватывает кожу и слизистые оболочки (спорадически синдром Стивенса-Джонсона, язвы половых органов).
6. Другие неспецифические симптомы : головная боль (типично ретроорбитальная), боль в животе, тошнота и рвота; в период выздоровления слабость, недомогание, усталость, чувство истощения, проблемы с концентрацией внимания, иногда так называемый синдром хронической усталости (в течение даже >6 мес.).
7. Лимфопролиферативный синдром : встречается у людей с иммунодефицитом (особенно у больных СПИДом и реципиентов трансплантатов); спектр симптомов: от увеличения лимфатических узлов и других лимфоидных органов, включая лимфоцитарную интерстициальную пневмонию, до лимфом.
8. Хроническая активная инфекция ВЭБ (CAEBV): редкая форма инфекции с пролиферацией Т лимфоцитов или НК (NK); широкий спектр симптомов, сохраняющихся >6 месяцев (среди прочих, лихорадка, увеличение лимфатических узлов и селезенки, гепатит, панцитопения, интерстициальная пневмония, увеит, опоясывающий герпес, чрезмерная реакция на укусы комаров).
Дополнительные методы исследования
1. Идентификация этиологического фактора:
1) серологические исследования →табл. 18.1-1;
2) обнаружение ДНК EBV (ПЦР; материал: сыворотка, кровь [лимфоциты], клетки тканей): рекомендуется у пациентов с иммунодефицитом (отсутствие специфических антител) или с целью выявления EBV в новообразованиях, в том числе лимфопролиферативных, а также подтверждение диагноза CAEBV.
2. Другие: общий анализ крови — воспалительные изменения, в 98 % случаев умеренный лейкоцитоз (до 20000/µл) с высоким процентом лимфоцитов (>50 %); ≥10% (или ≥1000/µл), атипичных мононуклеаров в мазке (свободный хроматин, эксцентрично расположенное ядро).
Клиническая картина классического мононуклеоза (чаще у детей) является характерной; у взрослых инфицирование ВЭБ чаще протекает нетипично. Требует подтверждения в случае длительного фарингита с экссудатом на миндалинах, неподдающегося стандартному лечению и сопровождающегося спленомегалией и высокой реактивностью лимфоузлов.
Цитомегаловирус (ЦМВ [CMV]) — очень похожая клиническая картина; стрептококковый фарингит (β-гемолитические стрептококки группы А), дифтерия, инфицирование HSV, острый ретровирусный синдром (ВИЧ), краснуха, вирусный гепатит, острый лейкоз, медикаментозные реакции (особенно после фенитоина и сульфаниламидов), токсоплазмоз.
Противовирусные препараты не рекомендуются. Только при лимфопролиферативном синдроме можно рассмотреть ганцикловир или ацикловир (их эффективность не подтверждена надёжными исследованиями).
1. Общие рекомендации: отдых, избегание травм и чрезмерной физической нагрузки при увеличенной селезенке (возможен разрыв!); сильное увеличение селезёнки может требовать больничного наблюдения.
2. Фармакологическое лечение: при отсутствии осложнений обычно не требуется:
1) жаропонижающие и болеутоляющие препараты в случае необходимости (парацетамол, НПВП);
2) ГКС (преднизон 1 мг/кг массы тела, макс. 60 мг/сут. в течение 4–7 дней, с последующим постепенным снижением дозы) — в случае прогрессирующей обструкции верхних дыхательных путей вследствие опухоли лимфоидной ткани горла (миндалин) или у больных с анемией или аутоиммунной тромбоцитопенией; или в ходе аллергической реакции (прогрессирующая сыпь с поражением слизистой оболочки) после применения полусинтетических пенициллинов;
3) иммунная терапия (в случае вторичных иммунодефицитов) — уменьшение дозы иммуносупрессивных препаратов.
Случаются редко, могут иметь тяжелое течение:
1) вторичные бактериальные инфекции (горла, лёгких) — в лечении не показаны полусинтетические пенициллины;
2) дыхательная система — обтурация дыхательных путей (вследствие увеличенных лимфатических узлов), инфильтрат легочной ткани, эпиглоттит;
3) гематологические — анемия, тромбоцитопения, редко гранулоцитопения, гемофагоцитарный синдром; ЦНС — повреждение черепно-мозговых нервов (чаще всего VII), лимфоцитарный менингит и энцефалит, поперечный миелит, эпилептические припадки, синдром Гийена-Барре, психоз; сердце — миокардит, перикардит, атриовентрикулярная блокада I степени, коронароспазм; разрыв селезенки, в основном субкапсулярный (0,5 % случаев) — на 2 и 3 нед. болезни, ему предшествует сильная боль в животе; может требовать хирургического лечения; злокачественные новообразования — позднее осложнение; связь инфицирования ВЭБ с лимфомой Ходжкина, лимфомой Беркитта, NK-клеточным лейкозом, экстранодальной NK/T-клеточной лимфомой назального типа, лимфопролиферативными синдромами, связанными с иммунодефицитом, раком носоглотки.
В значительном большинстве случаев положительный — болезнь проходит самостоятельно, но некоторые симптомы только после нескольких месяцев. Очень редкие гематологические и неврологические осложнения имеют тяжелый прогноз. Летальный исход случается редко, чаще всего вследствие разрыва селезёнки, вторичных бактериальных инфекций или миокардита.
Вакцинация: не существует.
1. Люди, которые недавно перенесли подтвержденное инфицирование ВЭБ, либо перенесли болезнь, напоминающую инфекционный мононуклеоз, не должны сдавать кровь и органы для трансплантации.
2. Обязанность сообщения в органы исполнительной власти региона в сфере здравоохранения и управления Роспотребнадзора по субъекту Федерации : нет.
Хронический вирус Эпштейна-Барр
Вирус Эпштейна-Барр (Epstein-Barr virus) – весьма распространенное заболевание, по своему происхождению схожее с широко известным вирусом герпеса. В литературе этот вирус можно встретить под сокращенной формой – ВЭБ или ВЭБИ.
Представляет собой опасность, поскольку провоцирует множество заболеваний организма человека, в частности, органов ЖКТ, центральной нервной системы, а также бактериальных и грибковых заболеваний и др. Инфицирование чревато возникновением серьезных осложнений для всего организма.
Заражение происходит бытовым путем, через слюну при поцелуях, а также половым путем.
Попадая в организм здорового человека, вирус Эпштейна-Барр проявляет себя не сразу, а лишь спустя месяц-два. За это время он активно размножается, а затем «разносится» кровеносной системой по всему организму.
Самая большая концентрация находится в слюне: именно по этой причине существует опасность заразиться через поцелуй, общую посуду и через использование других бытовых предметов.
Симптомы
Внешнее проявление заражения выражается:
- повышением температуры;
- появлением озноба;
- общей слабостью;
- увеличением лимфатических узлов;
- головными болями;
- быстрой утомляемостью;
- нарушением работы ЖКТ.
Иногда присутствие в организме протекает бессимптомно.
При ослабленной иммунной системе ВЭБ может перейти в одну из хронических форм:
- Стертая форма. Признаки: повышение и длительное удержание температуры тела в диапазоне 37-38 градусов, повышенная утомляемость, боли в мышцах и суставах, сонливость, увеличенные лимфоузлы.
- Активная форма. Признаки: рецидив симптомов мононуклеоза (ангина, лихорадка, воспаление лимфы и др.) с осложнениями на фоне грибковых и бактериальных инфекций. Возможны герпетические образования на коже, поражение ЖКТ (понос, тошнота, боли в животе).
- Генерализованная форма. Признаки: поражение ЦНС, сердца, легких, печени.
- Атипичная форма. Признаки: рецидив кишечных инфекций, болезней мочеполовой системы, повторные заражения ОРЗ. Заболевания, как правило, носят затяжной характер и с трудом поддаются лечению.
Инфекционный мононуклеоз, известный как болезнь Филатова, – самое распространенное проявление Эпштейна-Барр. Это схожее с обычной простудой состояние организма, когда у больного есть жалобы на боль в горле и повышенная температура. Тяжелая форма протекания серьезно поражает дыхательные пути (вплоть до пневмонии) и остальные внутренние органы, в частности печень и селезенку. Если вовремя не обратиться за медицинской помощью, инфекция может привести к летальному исходу. Страдают чаще всего дети и подростки.
Диагностика
Дифференцировать мононуклеоз от сходных заболеваний и выявить присутствие ВЭБИ в организме можно одним из методов:
- Серологическая диагностика. Позволяет установить титр антител IgM, к примеру, титр 1:40 характерен для симптоматики мононуклеоза.
- Определение титра специфических антител. Чаще всего применяется при исследовании детей, в организме которых гетерофильные антитела отсутствуют.
- Иммуноферментный анализ (ИФА). Позволяет определять различные соединения на основе реакции «антиген-антитело».
- Полимеразная цепная реакция (ПЦР).
- Культуральный метод. Проводится путем посева вирионов на питательную поверхность с целью последующего анализа лекарственной устойчивости.
Три последние методики позволяют обнаружить в крови или отдельно собранного материала ДНК и даже частицы вируса.
Важно знать, что при хронической форме метод ПЦР может показать в слюне наличие антител к ядерным антигенам (IgG-EBNA-1). Однако подобного исследования недостаточно для подтверждения диагноза, поэтому иммунологами проводится как минимум двойное тестирование всего спектра антител.
Лечение
На сегодняшний день схем лечения хронического вируса Эпштейна-Барр не существует. Тяжелые формы лечатся амбулаторно, чтобы оградить больного человека от здоровых людей.
Первым этапов является прием курса антиоксидантов и проведение детоксикации организма. Затем используются противовирусные препараты и препараты для повышения иммунитета. Немаловажным является соблюдение режима покоя, правильного питания, отказ от употребления алкогольных напитков и курения и др.
Рекомендуется проходить лечение в стационарных условиях с регулярной клинической проверкой показателей крови (раз в неделю-две). Биохимия проводится ежемесячно (при отдельных показаниях – чаще), а иммунологическое исследование – раз в 30-60 дней.
Генерализованная форма лечится строго в стационарных условиях под контролем невропатолога.
Латентная (стертая) — может лечиться амбулаторно.
Как правило, домашнее лечение основывается на приеме интерферона-альфа, к которому, в случае необходимости, подключаются противовирусные препараты, иммуноглобулины и иммунокорректоры.
Важно знать, что носители или так называемые обладатели «бессимптомной латентной инфекции» должны раз в квартал проходить лабораторный контроль, в частности, сдавать клинический анализ крови, биохимию, а также проходить ПЦР и иммунологическое обследование.
Установлено, что при среднетяжелой форме и в случаях латентного протекания заражения эффективность терапии возрастает до 70-80%: можно не только достигнуть клинического эффекта, но и подавить репликацию вируса. В этом случае больному рекомендуется провести дополнительное санаторно-курортное лечение.
- Лечение
- Консультация аллерголога-иммунологаот 2 700 ₽
Во избежание возможных недоразумений, советуем уточнять стоимость услуг на день обращения в регистратуре или в колл-центре по многоканальному номеру телефона +7 495 223-22-22
Инфекционный мононуклеоз

Инфекционный мононуклеоз – острое проявление вирусного заболевания, клинически затрагивающее ротовую область, глотку, селезенку, печень и лимфоузлы. Провокатор его возникновения – герпесвирус Эпштейна-Барра, встречающийся как у взрослых, так и среди детей.
Распространенность недуга не зависит от времени года или пола человека. Впрочем, исследователи выявили некоторую закономерность: у подростков, проходящих пубертатный период, болезнь определяется чаще.
Основные причины
Причина инфекционного мононуклеоза одна – вирус Эпштейна-Барра. Им можно заразиться после контакта с заболевшим человеком. Так как частицы вируса сохраняются в слюне носителя, то основной способ передачи его – воздушно-капельный.
Поймать вирус можно, воспользовавшись одними предметами обихода с зараженным носителем. Часто передача происходит половым путем, а также через поцелуи, невымытые руки, посуду и т.д.
В некоторых случаях вирус передается в момент переливания крови, а также от матери к малышу в период вынашивания.
Наиболее подвержены болезни люди с ослабленным иммунитетом, острой нехваткой полноценного сна и рационального питания.
Симптоматика недуга
Симптомы инфекционного мононуклеоза проявляются не сразу: инкубационный период может колебаться в промежутке от 5 до 45 дней. В некоторых случаях заболевший может отмечать у себя следующие первичные признаки:
- общее физическое недомогание;
- слабость в теле, упадок сил;
- легкую заложенность носа.
Постепенно проявления увеличивают свою интенсивность, к ним добавляются такие симптомы:
- рост температуры тела до отметки на термометре 37,6 градусов;
- боль в горле;
- увеличение миндалин, лимфоузлов.
Спустя время заболевший замечает:
- сильную лихорадку;
- головную боль;
- ломоту в теле;
- острую боль в горле в момент глотания.
Если обратиться к врачу, то тот может обратить внимание на увеличение размеров селезенки и печени и симптомы фолликулярной, катаральной или язвенно-некротической ангины. К ним относятся увеличение миндалин, желтоватый налет на стенках глотки, возможна легкая кровоточивость.
Инфекционный мононуклеоз у детей по своим проявлениям схож с данным недугом у взрослых, отличаясь лишь повышенной скоростью развития.
После того, как печень и селезенка увеличиваются, они сразу дают сигнал об этом пожелтением глазных склер и кожи, а также более темным цветом мочи заболевшего. Могут наблюдаться кожные высыпания, сопровождающиеся легким зудом.
Возможные осложнения
Инфекционный мононуклеоз у взрослых и тем более детей игнорировать нельзя, так как он чреват осложнениями:
- сохраняясь в организме пациента, вирус периодически дает рецидив болезни;
- велика вероятность развития инфекции – стрептококковой или стафилококковой. Попадая в ослабленный организм, бактерии обеспечивают особенно агрессивное проявление;
- менингоэнцефалит – серьезное неврологическое заболевание, затрагивающее церебральное вещество головного мозга;
- увеличившиеся миндалины способны спровоцировать затруднение дыхания и обструкцию верхних дыхательных путей;
- в качестве осложнения инфекционного мононуклеоза у детей возможен гепатит, инфильтрация легких;
- тромбоцитопения – в крайне редких случаях.
Диагностика недуга
Диагностика инфекционного мононуклеоза весьма обширная. После осмотра пациента терапевт, инфекционист или педиатр (у детей) назначает сдачу общего анализа крови. В нем о наличии недуга говорит слабый лейкоцитоз и смещение формулы лейкоцитов в левую сторону.
В крови обнаруживаются атипичные мононуклеары. К слову, именно из-за них пациенту рекомендуется три раза с определенными промежутками времени проходить серологическое обследование, так как эти вещества характерны и для ВИЧ-инфекции.
Дополнительно сдается ПЦР для определения вируса Эпштейна-Барра и его активности в организме пациента. Могут быть дополнительно найдены М-иммуноглобулины.
При инфекционном мононуклеозе с характерными признаками ангины рекомендуется дополнительно осмотр отоларинголога.
Лечение заболевания
В зависимости от особенности протекания лечение инфекционного мононуклеоза может проходить в условиях стационара или дома. Больному полагается соблюдение постельного режима, а в некоторых случаях – еще и специальной диеты.
Комплекс лечения направлен на снятие интоксикации организма, симптомов, приведение его в стабильное состояние. Наряду с этим назначается витаминная терапия (качественное питание, витаминные комплексы по возрасту).
Тяжелые случаи инфекционного мононуклеоза с явно выраженными некротизирующими процессами требуют участия антибиотиков. В случае если имеет место разрыв селезенки, то в экстренном порядке осуществляется ее полное удаление.
Профилактические меры
Если заболевание проходит без серьезных осложнений и под наблюдением врача, прогноз благоприятный. После выздоровления в течение года рекомендуется несколько раз сдавать общий анализ крови и анализ на определение активности вируса Эпштейна-Барра.
К другим мерам профилактики инфекционного мононуклеоза относятся:
- рациональное закаливание;
- прием витаминных комплексов в осенне-зимний период;
- длительные прогулки на свежем воздухе;
- умеренная физическая активность;
- тщательная дезинфекция всех личных вещей и помещений, в которых находился заболевший.
Ответы на распространенные вопросы
Как не заболеть инфекционным мононуклеозом?
К сожалению, полностью оградить себя от этого заболевания невозможно. Однако можно предпринять профилактические меры, чтобы снизить риск осложнений. В период простудных заболеваний желательно избегать мест большого скопления людей.
Какие могут быть последствия этой болезни?
Последствия инфекционного мононуклеоза – это осложнения, с которыми сталкивается ослабленный организм или тот, который не получил должного лечения. К ним относятся дополнительная бактериальная инфекция, менингоэнцефалит, гепатит. В большинстве основное последствие заболевания – падением иммунитета.
Инфекционный мононуклеоз: чем лечить?
Лечение подбирается врачом в индивидуальном порядке. Важно снять симптомы и токсическую нагрузку на организм. При наличии бактериальной инфекции – использовать антибиотики.
Вирус Эпштейна-Барр (ЭБВ), также известный под названием вируса герпеса человека 4, — это член семейства вирусов герпеса, гамма-герпес-вирус, который выявляется только у человека. Он является одним из наиболее распространенных человеческих вирусов и встречается по всему миру.
Большинство людей инфицируются ЭБВ на определенном этапе жизни. Чаще всего вирус распространяется через жидкости — в первую очередь слюну. Он может вызвать инфекционный мононуклеоз, синдром хронической усталости, онкологические лимфопролиферативные процессы и другие болезни.
Симптомы вируса Эпштейна-Барр
Вирус герпеса человека 4 проявляется такими симптомами:
- повышенная утомляемость;
- повышенная температура;
- воспаленное горло;
- увеличенные шейные лимфоузлы;
- увеличенная селезенка;
- увеличенная печень;
- снижение аппетита;
- высыпания на коже.
Признаки болезни обычно появляются и достигают пика через 4–6 недель после инфицирования.
У инфицированных детей вирус Эпштейна-Барр либо не вызывает симптомов, либо провоцирует симптомы, которые не отличаются от признаков быстротекущих и неострых детских болезней (простуды, ОРЗ). В подростковом возрасте и у взрослых людей самочувствие улучшается через 2–4 недели после проявления симптомов. Некоторые больные чувствуют слабость в течение нескольких месяцев.
В редких случаях вирус Эпштейна-Барр дает довольно тяжелые осложнения. Нужно немедленно обратиться к врачу при следующих симптомах:
- внезапная острая боль в левой части живота, сигнализирующая о проблемах с селезенкой;
- малое количество мочи при мочеиспускании, что говорит об обезвоживании организма;
- затрудненное дыхание и глотание.
После завершения острого инфекционного процесса вирус становится неактивным — наступает латентная стадия его существования. Иногда он может реактивировать. Люди с сильным иммунитетом легко переносят период возобновления действия вируса. При ослабленном иммунитете во время рецидива могут развиться вышеперечисленные симптомы.
Передача вируса Эпштейна-Барр
Как уже было сказано, ЭБВ распространяется через телесные жидкости: кроме слюны, это могут быть кровь и сперма. Нередко вирус передается во время полового контакта, переливания крови и трансплантации органов.
Заражение может произойти, если больной и здоровый человек пользуются одними и теми же предметами (зубной щеткой, стаканом для питья). Вирус живет на предметах, пока они остаются влажными.
Диагностика вируса Эпштейна-Барр в Израиле
Выявление вируса — довольно сложная задача, поскольку вызванные им симптомы можно спутать с признаками других заболеваний, например, ангины или простуды. Основной метод определения наличия вируса и периода инфекционного процесса — это анализ крови на антитела к антигенам вируса:
1) антитела класса иммуноглобулинов М IgM к капсидному антигену (появляются в острый период и при реактивации вируса, сохраняются 2–3 месяца);
2) антитела класса иммуноглобулинов G gG к раннему антигену (достигают высокого титра на 3–4 неделе острой стадии ЭБВ-инфекции, пропадают через 2–6 месяцев);
3) антитела класса иммуноглобулинов G IgG к ядерному антигену вируса (обнаруживаются через 1–6 месяцев после инфицирования).
У девяти из десяти взрослых находят названные антитела, что свидетельствует о перенесенной инфекции или текущем инфекционном процессе. Таким образом, около 90 % людей заражены этим вирусом.
Профилактика и лечение вируса Эпштейна-Барр в Израиле
Против вируса герпеса человека 4 не существует вакцин. Защитить себя можно, соблюдая правила гигиены: не пить и не есть из чужой посуды, не использовать чужие средства гигиены, избегать поцелуев и половых контактов с людьми, если нет уверенности в их идеальном состоянии здоровья.
Также не существует специального лечения вируса Эпштейна-Барр. Врачи прибегают к назначению симптоматического лечения, облегчающего общее состояние, например, полосканию горла теплой соленой водой, приему болеутоляющих средств (ибупрофена и др.) для снижения температуры и снятия мышечных болей. Терапия подразумевает соблюдение особого режима, в частности, обильное употребление жидкости, полноценный отдых, временный отказ от занятий спортом.



