Особенности наджелудочковой экстрасистолии и ее лечение
Экстрасистолия. Методы лечения
Определение, классификации, подходы к лечению.
Эта статья в формате видеолекции здесь.
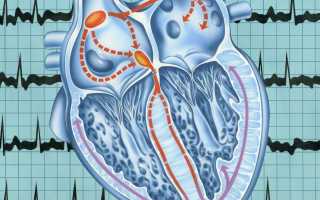
Экстрасистолия – это внеочередное возбуждение и сокращение всего сердца или его отделов.
Экстрасистолы классифицируются на:
I. Наджелудочковые (НЖЭ):
— Предсердные
— Атриовентрикулярные
II. Желудочковые (ЖЭ):
— Левожелудочковые;
— Правожелудочковые
III. По локализации выделяют экстрасистолы:
— Суправентрикулярные и желудочковые
— Монотопные (один очаг) и политопные (несколько очагов)
IV. По частоте: частые, редкие.
V. По плотности, периодичности: отдельные (единичные), групповые, аллоритмические.
VI. По времени появления: ранние, средние, поздние.
VII. По клинической значимости: доброкачественные, потенциально злокачественные, злокачественные.
VIII. Особые формы экстрасистолии: парасистолическая, блокированная (скрытая).
IX. К особым формам наджелудочковых экстрасистол (НЖЭ) относятся:
— Аллоритмия – бигеминия, тригеминия.
— Куплет – возникновение двух подряд НЖЭ.
Особое внимание следует обратить на функциональные НЖЭ, которые характеризуются отсутствием видимого органического поражения сердца, конституциональными особенностями (дисплазия соединительной ткани), признаками вегетативной дистонии, эмоциональной лабильностью, возникновением экстрасистол в покое, частотой НЖЭ 0,12 сек.; по форме напоминает блокаду противоположной ножки пучка Гиса; имеется полная компенсаторная пауза (исключая случаи ретроградного проведения ЖЭ на предсердия – пауза неполная и вставочные ЖЭ при редком ритме, который при этом не нарушается).
Существует несколько классификаций желудочковых экстрасистол:
Классификация Лауна-Вольфа:
0 – отсутствие ЖЭ;
1 – редкие, монотопные (до 30 в час);
2 – частые, монотопные (>30 в час);
3 – политопные;
4 – а) спаренные, б) залповые;
5 – ранние (R на T)
Данную классификацию следует использовать только при мониторировании ЭКГ и при ишемической болезни сердца (особенно при инфаркте миокарда). В остальных случаях, особенно для функциональных экстрасистол, данная классификация неэффективна.
Классификация желудочковых аритмий по J.T. Bigger (по клинической значимости):
1. Безопасные (доброкачественные):
— ЖЭ, неустойчивая желудочковая тахикардия (ЖТ) продолжительностью менее 30 сек.;
— Нет органического поражения сердца.
2. Потенциально опасные:
— ЖЭ, неустойчивая ЖТ;
— Органическое поражение сердца, но без нарушения гемодинамики (необходимы курсы ААТ + усиление лечения основного заболевания для предотвращения развития нарушений гемодинамики).
3. Опасные для жизни ЖА (злокачественные):
— Устойчивая ЖТ, которая часто переходит в фибрилляцию желудочков; присутствуют эпизоды клинической смерти;
— Органическое поражение сердца и резкое нарушение гемодинамики (необходимо постоянное применение ААТ на фоне лечения основного заболевания + актуален вопрос об имплантации кардиовертера-дефибриллятора).
Какие лекарственные средства для лечения больных с желудочковой экстрасистолией необходимо использовать?
Следует помнить, что показанием для назначения ААП является симптоматическая экстрасистолия при плохой переносимости ее пациентом.
— Препараты первого порядка (эффективность более 70%): пропафенон, амиодарон, этацизин, аллапинин.
— Препараты второго порядка (эффективность 50-70%): атенолол, метопролол, бисопролол и др. бета-адреноблокаторы.
— Препараты третьего порядка: верапамил, дилтиазем, панангин, дифенилгидантоин, карбамазепин, омега-3 ПНЖК.
Лечение желудочковых экстрасистолий включает в себя:
— Устранение аритмогенных факторов (лечение основной патологии)
— Рациональная психотерапия — не всегда эффективна, поэтому далее назначаются также ААП:
1. Бета-блокаторы (высокоселективные, важен их антифибрилляторный эффект)
2. Амиодарон (малые дозы)
3. Бета-блокаторы + Амиодарон (в комбинации)
4. Соталол, ААП класса I (пропафенон, этацизин, аллапинин)
5. Бета-блокаторы +ААП класса I (пропафенон, этацизин, аллапинин)
6. Амиодарон + ААП класса I (пропафенон, этацизин, аллапинин).
7. Амиодарон + Соталол (сочетание данных препаратов может быть опасно, назначаются только в стационаре под строгим контролем и с мониторированием ЭКГ)
8. Амиодарон + Соталол + ААП класса I (сочетание данных препаратов может быть опасно, назначаются только в стационаре под строгим контролем и с мониторированием ЭКГ)
Использовать аллапинин и этацизин всегда следует с особой осторожностью (особенно пациентам, перенесшим инфаркт миокарда).
Перед назначением данных препаратов обязательно следует посмотреть гемодинамику, выраженность гипертрофии миокарда; противопоказанием является также фракция выброса менее 40% и острый коронарный синдром.
Лечение экстрасистол на фоне брадикардии включает в себя:
- Эуфиллин (теотард, теопек): препараты пролонгированного действия
- Вискен (пиндолол): группа бета-блокаторов
- ААП класса I (этацизин, аллапинин)
- Никорандил (используется при стенокардии, когда необходимо исключить урежение сердечного ритма; не снижает АД, не усугубляет брадикардию)
- При синдроме слабости синусового узла: 2х-камерный кардиостимулятор + Кордарон (+ другие ААП)
Прогностическое значение ЖЭ и неустойчивой ЖТ.
ЖЭ и неустойчивая ЖТ у больных без органического поражения сердца безопасны и не требуют применения ААТ (так называемые «косметические аритмии»)!
Обязательно следует обращать внимание, когда именно возникают экстрасистолы: в покое или при физической нагрузке. В покое чаще всего возникают функциональные желудочковые экстрасистолы; если же экстрасистолы проявляются каждый раз при физической нагрузке, необходимо исключить органические поражения (и в первую очередь ишемическую болезнь сердца).
Смертность.
(1). Пациенты с постинфарктным кардиосклерозом — 5% в год;
(2). Пациенты со снижением фракции выброса (менее 40%) — 5% в год;
(1) + (2) — 10% в год;
(1) + (2) + ЖЭ и неустойчивая ЖТ — 15% в год.
Лечение ЖЭ и неустойчивой ЖТ:
Если у пациента с постинфарктным кардиосклерозом и сниженной фракцией выброса наблюдается также неустойчивая ЖТ, необходимо направить его к кардиологу и аритмологу для проведения ЭФИ (электрофизиологического исследования, как правило путем зондирования полостей сердца). В ходе ЭФИ стараются индуцировать устойчивую ЖТ, и, если она рефрактерна к новокаинамиду, это может быть показанием для установки кардиовертера-дефибриллятора.
Всегда ли при экстрасистолиях надо назначать ААТ?
Сам факт наличия любой экстрасистолии не является прямым показанием для назначения ААТ; первоочередным в данном случае является устранение основного заболевания и причин, способствующих развитию экстраситол, а только потом обращение к ААТ.
При этом ААТ должно быть условно «курсовым», т.е. постепенное снижение дозировки препаратов при достижении положительного эффекта и в дальнейшем лечение без применения ААП, но обязательно на фоне метаболической терапии (прием препаратов, уменьшающих гипоксический синдром: мексидол, милдронат, рибоксин, кокарбоксилаза, омакор).
Постоянное применение ААТ показано только при злокачественных желудочковых экстрасистолах, опасных для жизни!
Более подробно эту тему мы рассматриваем в наших сертификационных курсах для врачей.
Экстрасистолия
Диагностика и лечение экстрасистолии
Нарушения ритма сердца (в частности экстрасистолия) могут возникать как на фоне органических заболеваний сердца, так и в отсутствие каких-либо структурных изменений коронарных артерий, миокарда или клапанного аппарата. Экстрасистолы- это преждевременные возбуждения и сокращения всего сердца или его отделов. В зависимости от этого они делятся на предсердные, желудочковые и экстрасистолы исходящие из атриовентрикулярного соединения.
Болезнь, обусловленная структурной патологией сердца, имеет более тяжелый прогноз. Развитию аритмии может способствовать наличие ишемической болезни сердца, застойная сердечная недостаточность, артериальная гипотензия, гипоксемия, нарушение электролитного балланса (калия, кальция, магния), лекарственная интоксикация, чрезмерное употребление кофе и алкоголя.
Кардиологи НИМАРМЕДИК успешно проводят лечение данного вида аритмии применяя консервативное (медикаментозное) лечение, также определяют необходимость возможного хирургического вмешательства. Высокотехнологичное диагностическое оборудование и высокий профессионализм врачей – гарантия эффективного лечения заболевания, в клиниках сети НИАРМЕДИК.
Чтобы записаться на прием к кардиологу, позвоните по телефону или оформите заявку на сайте.
Ключевые преимущества лечения в НИАРМЕДИК
Высокоточные диагностические методы
Кардиологи НИАРМЕДИК применяют уникальную программу кардиоскрининга, которая включает эффективные клинико-инструментальные обследования и лабораторные исследования. При помощи ЭКГ исследуются функциональные нарушения, УЗИ сердца позволяет обнаружить изменения в сосудах и тканях, суточное мониторирование ЭКГ по Холтеру выявляет изменения сердечного ритма, лабораторные исследования в собственной лаборатории позволяют выявить сопутствующие заболевания и оценить состояние здоровья пациента, в целом.
Комфорт и удобное месторасположение
Все филиалы НИАРМЕДИК расположены очень удобно, и охватывают практически всю столицу. Вам не придется ехать на другой конец Москвы для лечения желудочковой экстрасистолии или другого кардиологического заболевания. Наши клиники находятся и в деловом центре, и в спальных районах столицы.
Экстрасистолия – причины, симптомы, диагностика и лечение в НИАРМЕДИК
В большинстве случаев причиной недуга являются сердечно-сосудистые болезни, такие как инфаркт миокарда, кардиосклероз, перикардит, митральные пороки сердца и другие. Желудочковая экстрасистолия может стать результатом повышенного автоматизма клеток проводящей системы сердца за границами синусового узла.
Среди возможных причин предсердной (наджелудочковой) формы болезни нестабильность эмоциональной сферы человека, нервно-психические нарушения, глубокие переживания, чрезмерная физическая нагрузка, профессиональные занятия спортом, регулярные стрессы. Предшествуют сердечному заболеванию и вредные привычки, такие как курение, алкоголь и избыточное потребление острой пищи.
Симптомы заболевания
Субъективные ощущения при данном заболевании выражены не всегда. Иногда симптомы практически не проявляют себя, но чаще человек говорит о «переворачивании и кувыркании» сердца, ощущает перебои в его работе. Энергичное сокращение желудочков после компенсаторной паузы вызывает ощущение удара, толчка в грудную клетку изнутри.
Пациенты, страдающие атеросклерозом сосудов головного мозга, отмечают головокружение. Приступ может спровоцировать у них нарушение мозгового кровообращения (парезы, афазия, обмороки), а у людей с ИБС — приступы стенокардии.
Дискомфорт, слабость, приливы жара и чувство тревоги, нехватка воздуха – эти симптомы характерны для функциональной экстрасистолии. Частые приступы снижают сердечный выброс, из-за чего коронарное, почечное и мозговое кровообращение уменьшается на 10-25%.
Следует заметить, что больные с органическим поражением сердца переносят предсердную экстрасистолию и другие виды недуга легче, чем страдающие вегетососудистой дистонией.
Экстрасистолия
Экстрасистолия – наиболее распространённый вид аритмий, при котором происходит внеочередное сокращение полностью всего сердца, либо его частей. Возникает при нарушении механизма прохождения нервного импульса от синусового узла в желудочки сердца и характеризуется наличием очага активности вне основного водителя ритма сердца – синусового узла.
Считается, что экстрасистолия в некоторые периоды жизни наблюдается у каждого человека. При однократной записи ЭКГ в группе здоровых лиц она обнаруживается в 1,5-5% случаев. Суточное мониторирование выявляет наджелудочковые экстрасистолии в 14-91% и желудочковые экстрасистолии у 46-89% здоровых лиц Источник:
Ослопова Ю.В. Лечение экстрасистолии / Ю.В. Ослопова [и др.] // Практическая медицина. — 2010. — № 5 (44). — С. 16-26. . Хотя большинство из них представлено единичными экстрасистолами, могут выявляться и сложные формы.
Клиническое значение экстрасистолии практически полностью определяется характером основного заболевания, степенью органического поражения миокарда, его функциональным состоянием. При органических заболеваниях сердца даже наличие более 10 желудочковых экстрасистол в час значительно увеличивает риск внезапной смерти от фатальных желудочковых аритмий Источник:
Ослопова Ю.В. Лечение экстрасистолии / Ю.В. Ослопова [и др.] // Практическая медицина. — 2010. — № 5 (44). — С. 16-26. . При отсутствии органических заболеваний сердца экстрасистолия не представляет опасности для жизни.
Разновидности экстрасистолии
Экстрасистолия классифицируется по расположению аномального очага активности на:
- желудочковую;
- желудочково-предсердную;
- предсердную.
По причине возникновения:
- экстрасистолия функционального генеза – в результате употребления никотина, алкоголя, нервного перенапряжения;
- экстрасистолия органического генеза – инфаркт миокарда, кардиомиопатия, пороки сердца, ишемическая болезнь сердца;
- экстрасистолия токсического генеза — как результат употребления некоторых лекарственных препаратов, при длительном лихорадочном состоянии.
- бигеминию – характеризуется возникновением экстрасистолы сразу за нормальным сокращением;
- тригеминию – за одним нормальным сокращением идут две экстрасистолы, либо за двумя нормальными сердечными комплексами следует одна экстрасистола;
- квадригеминия – происходит три нормальных сокращения, а за ними следует внеочередное сокращение.
Симптомы аритмического синдрома
Клиническая картина экстрасистолии в основном складывается из субъективных ощущений и характеризуется такими симптомами как:
- чувство перебоев в работе сердца, его замираний;
- ощущение удара сердца о грудную клетку;
- тревога, нехватка воздуха;
- слабость, снижение работоспособности;
- бледность, потливость, чувство жара.
Главная опасность экстрасистолии заключается в их способности переходить в более серьёзные нарушения ритма, такие как пароксизмальная тахикардия и мерцательная аритмия.
Аритмия
- О заболевании
- Цены
- Записаться
Аритмии – нарушение образования, проведения, а также частоты или периодичности сокращений сердца.
Этот термин имеет отношение только к сердцу и поэтому использовать словосочетание «аритмия сердца» не совсем корректно.
Виды аритмий
В зависимости от того, в каком отделе сердца возникло нарушение ритма, все аритмии (А.) делят на предсердные и желудочковые.


- экстрасистолия
- мерцательная А.
- предсердная тахикардия
- синусовая тахикардия/брадикардия/А.
- экстрасистолия.
- желудочковая тахикардия.
- фибрилляция желудочков.
- тахиформу мерцательной А.
- предсердную тахикардию
- синусовую тахикардию/А.
- синусовую брадикардию
- блокады сердца (предсердные, предсердно-желудочковые, желудочковые)
- брадиформу мерцательной аритмии.
- остановку сердца
Механизм развития аритмий
В норме у каждого человека в толще мышцы сердца (миокарде) располагается так называемая проводящая система. Она представляет собой сеть тонких нервных волокон, проводящих импульсы по миокарду и именно, она заставляет биться сердце человека с той или иной частотой.
Принцип ее работы напоминает электрическую проводку — есть инициатор электрического импульса (собственно синусовый узел) и есть проводящие от него импульсы элементы. Если на этапе проведения импульса возникают «неполадки», то развиваются аритмии.
При тахиаритмии обычно повышается проводимость по собственной проводящей системе сердца — синусовая тахикардия. Либо возникают дополнительные очаги аритмий, как при предсердной тахикардии, мерцательной аритмии, экстрасистолии.
При брадикардиях замедляется/нарушается процесс проведения импульса по сердцу. Это сопровождается уменьшением, либо прекращением сокращений сердца.
Причины развития аритмий
1. инфекции вирусные, бактериальные любой локализации
2. заболевания сердечно-сосудистой системы:
- воспалительные заболевания сердца – миокардиты
- гипертоническая болезнь
- ишемическая болезнь сердца
- пороки сердца
- сердечная недостаточность
- кардиомиопатии
3. заболевания бронхо-лёгочного аппарата:
- бронхиальная астма
- хроническая обструктивная болезнь лёгких
- пневмония
4. заболевания желудочно-кишечного тракта:
- язвенная болезнь
- эрозивный гастродуоденит
- НР-инфекция (хеликобактерный гастродуоденит)
- желчнокаменная болезнь
- хронический панкреатит
- воспалительные заболевания кишечника
5. эндокринные расстройства:
- заболевания щитовидной железы: повышенная функция (тиреотоксикоз), пониженная функция( гипотиреоз)
- сахарный диабет
- феохромоцитома
- опухоли гипофиза
6. токсический фактор:
- злоупотребление алкоголем
- применения наркотиков
- интенсивное курение
7. нарушение режима отдыха: работа без выходных, отпусков, частые командировки
8. обострение любой сопутствующей патологии
9. онкологические заболевания. Особенно после курсов лучевой терапии, химиотерапии
10. сочетание факторов КЛИНИКА АРИТМИЙ определяется ее формой. При тахикардиях определяется частый пульс, при брадикардиях-редкий. В случае экстрасистолии возникают внеочередные сокращения сердца, ощущаемые как «толчки», «паузы», «запинки» сердца
При предсердной тахикардии развивается учащенное сердцебиение в правильном ритме с высокой частотой — как правило, внезапное и кратковременное.
Мерцательная А. (как тахи-, так и брадиформа) проявляется сердцебиением в неправильном ритме.
При блокадах сердца, выраженной брадикардии, помимо редкого пульса, могут возникать обмороки.
У пожилых людей, а также страдающих сахарным диабетом, нередко приступ А. может проявляться одышкой, головокружением, слабостью, болью в груди. ДИАГНОСТИКА АРИТМИЙ проводится на основании анамнеза, данных электрокардиограммы и холтеровского (суточного) мониторирования ЭКГ.
В диагностике, выборе тактики при А. необходимы:
- ультразвуковое исследование сердца, органов брюшной полости,
- исследование функции щитовидной железы,
- фиброгастроскопия,
- общеклинические анализы крови, мочи,
- консультации смежных специалистов (при необходимости).
ЛЕЧЕНИЕ АРИТМИЙ зависит от их формы. При тахиаритмиях используют антиаритмические препараты (пропафенон, сотагексал, амиодарон, метопролол, бисопролол, дигоксин).
Пациент должен знать схему купирования своей аритмии! Эту схему подбирает врач-аритмолог индивидуально. Общих рекомендаций здесь нет.
При ряде тахиаритмий применяется аблация. Это мерцательная А., пароксизмальная предсердная, желудочковая тахикардии. Нередко желудочковая тахикардия требует имплантации кардиовертера-дефибриллятора.
В случаях брадикардий показана имплантация ЭКС.
Особенности течения аритмий в различных возрастных группах
Аритмии и беременность
ПРОГНОЗ при большинстве аритмий благоприятен. Особенно, если пациент обратился вовремя и ему был подобрано эффективное лечение.
В нашей клинике доступны полноценное обследование, консультация врача-аритмолога для пациентов с нарушениями ритма
Нарушения ритма сердца у детей
Постгипоксические осложнения со стороны сердечно-сосудистой системы (ССС) у новорожденных детей составляют от 40 до 70% и представляют актуальную проблему детской кардиологии. По частоте встречаемости состояния постгипоксической дезадаптации сердечно-сосудистой системы стоят на втором месте после органической патологии сердца в периоде новорожденности.
В результате гипоксии у плода и новорожденного нарушается вегетативная регуляция сердца и коронарного кровообращения, что в дальнейшем может приводить к формированию стойких вегето-висцеральных нарушений, одним из проявлений которых является «постгипоксический синдром дезадаптации сердечно-сосудистой системы».
Что это такое? Это функциональное нарушение сердечно-сосудистой системы у новорожденного и ребенка раннего возраста, которое связано с перенесенной хронической антенатальной (неблагоприятное течение беременности: длительно текущие гестозы, угроза прерывания беременности, анемия во время беременности, обострение хронических заболеваний) и интранатальной гипоксией (слабость родовой деятельности, преждевременные роды, родостимуляция, кесарево сечение, обвитие пуповины).
Клиническая симптоматика данной патологии полиморфна, проявляется с первых дней жизни и часто маскируется под другие заболевания. Поэтому врачу приходится проводить дифференциальную диагностику с врожденными пороками сердца, врожденными кардитами, кардиомиопатиями.
Одним из частых клинических вариантов этого синдрома у новорожденных детей является нарушение ритма сердца, чаще в виде суправентрикулярной и желудочковой экстрасистолии, редко суправентрикулярной пароксизмальной тахикардии. Эти изменения могут возникать даже во внутриутробном периоде и первые часы после рождения.
Тяжесть состояния обычно обусловлена гипоксически – травматическим поражением центральной нервной системы в виде синдрома гипервозбудимости, гипертензионно-гидроцефального и судорожного синдромов, нарушением иннервации сердца, состоянием миокарда (сердечной мышцы) и гормональным статусом.
Экстрасистолия – это преждевременное по отношению к основному ритму сердечное сокращение. В зависимости от места расположения эктопического очага различают предсердные, атриовентрикулярные и желудочко В зависимости от места расположения эктопического очага различают предсердные, атриовентрикулярные и желудочковые экстрасистолы. Проблема экстрасистолии привлекает внимание кардиологов в связи с высокой её распространённостью и возможностью внезапной смерти. Прогностически наиболее неблагоприятной считается желудочковая экстрасистолия.
Опасны ли экстрасистолы?
Большинство аритмий в детском возрасте доброкачественны, обратимы и не представляют угрозы для жизни ребёнка. У новорождённых и детей раннего возраста они могут привести к развитию аритмогенной кардиомиопатии или сердечной недостаточности, способствуя ранней инвалидизации и даже к летальному исходу. Желудочковая экстрасистолия неблагоприятно сказывается на гемодинамике, вызывает уменьшение сердечного выброса и кровоснабжения сердечной мышцы, в результате может приводить к фибрилляции желудочков и сопряжена с риском внезапной смерти.
Как проявляются нарушения ритма сердца?
Приблизительно в 40% случаев нарушения ритма у детей протекают бессимптомно и выявляются случайно (на ЭКГ), либо при объективном обследовании во время диспансеризации или после перенесённых вирусных или инфекционных заболеваниях. Аритмии проявляются сердцебиением, ощущением перебоев в работе сердца, его замиранием. Кроме того, у ребёнка возможны слабость, головокружение, обмороки, одышка, периодически возникает бледность кожных покровов.
План обследования детей с нарушениями ритма сердца:
1. Оценка клинико-анамнестических и генеалогических данных.
2. ЭКГ-обследование (необходимо записать длинную ленту ЭКГ, т.к. часто НРС имеют непостоянный характер и на короткой ленте они не успевают проявиться).
3. Суточный мониторинг ЭКГ.
4. Холтеровский мониторинг (ХМ) — длительная регистрация ЭКГ (сутки и более) на специальный регистратор с последующей расшифровкой на специальной аналитической системе. Метод доступен для любого возраста, в т.ч. и для новорожденных детей. На сегодняшний день метод является ведущим в обследовании детей с НРС. Уникальность метода в том, что регистрация ЭКГ проводится без ограничения свободной активности пациента. Метод не имеет противопоказаний. 3. Холтеровский мониторинг (ХМ) — длительная регистрация ЭКГ (сутки и более) на специальный регистратор с последующей расшифровкой на специальной аналитической системе. Метод доступен для любого возраста, в т.ч. и для новорожденных детей. На сегодняшний день метод является ведущим в обследовании детей с НРС. Уникальность метода в том, что регистрация ЭКГ проводится без ограничения свободной активности пациента. Метод не имеет противопоказаний. 3. Холтеровский мониторинг (ХМ) — длительная регистрация ЭКГ (сутки и более) на специальный регистратор с последующей расшифровкой на специальной аналитической системе. Метод доступен для любого возраста, в т.ч. и для новорожденных детей. На сегодняшний день метод является ведущим в обследовании детей с НРС. Уникальность метода в том, что регистрация ЭКГ проводится без ограничения свободной активности пациента. Метод не имеет противопоказаний.Ультразвуковое исследование сердца, или ЭХО-кардиография (Эхо-КГ)
5. Консультация невролога с проведением НСГ (нейросоннографии) и ЭЭГ (электроэнцефалографии) сна
6. Консультация эндокринолога с проведением УЗИ щитовидной железы и определение гормонального статуса.
Принципы медикаментозной терапии нарушений ритма сердца у детей.
Лечение нарушений сердечного ритма, особенно угрожающих жизни, осуществляют строго индивидуально в зависимости от их происхождения, формы, продолжительности, влияния на самочувствие ребёнка и состояние его гемодинамики. При всех видах аритмий одновременно следует провести лечение кардиальных и экстракардиальных их причин. Лечение должно быть комплексным и включать в себя назначение нейрометаболических, сосудистых препаратов, стабилизаторов клеточных мембран и антиоксидантов. Взаимодействие этих видов терапии дает возможность обеспечения длительной ремиссии и полного клинического выздоровления.
Существуют ситуации, когда необходимо назначать специализированную антиаритмическую терапию. К таким изменениям относятся злокачественные аритмии и аритмогенная дисфункция левого желудочка.
Диспансерное наблюдение должно быть регулярным. Его частоту определяют в зависимости от основного заболевания (ревматизм, неревматический кардит, врожденный порок сердца и др.), формы аритмии и особенностей её течения. Обязательно динамическое снятие ЭКГ и назначение суточного мониторирования ЭКГ для оценки эффективности терапии.
Экстрасистолия
- Аритмология
- Биопсия
- Диагностика нейроэндокринных опухолей
- Компьютерная томография
- Лабораторная диагностика
- Лучевая диагностика
- Магнитно-резонансная томография (МРТ)
- Ультразвуковая диагностика
- Урология
- Функциональные методы диагностики
- Эндоскопия
- Аритмология
- Гастроэнтерология
- Гематология
- Гинекология
- Дерматовенерология
- Колопроктология
- Кардиология
- Неврология
- Нефрология
- Онкология
- Оториноларингология
- Офтальмология
- Ревматология
- Сердечно-сосудистая хирургия
- Стоматология
- Терапия
- Травматология
- Урология
- Флебология
- Хирургия
- Эндокринология
Тел.: 8-800-25-03-03-2
(бесплатно для звонков из регионов России)
Санкт-Петербург, наб. реки Фонтанки, д. 154
Тел.: +7 (812) 676-25-25
Санкт-Петербург, В.О., Кадетская линия, д. 13-15
Тел.: +7 (812) 676-25-25
Санкт-Петербург, ул. Циолковского, д.3
Тел.: +7 (812) 676-25-10
- Описание
Экстрасистолия – это внеочередное преждевременное возбуждение сердца или его отделов, возникающее в эктопическом (необычном) очаге под влиянием патологического импульса. Обычно экстрасистолы ощущаются пациентом как сильный сердечный толчок с «провалом» или «замиранием» после него. Некоторые экстрасистолы могут возникать незаметно для больного.
Экстрасистолия – это внеочередное преждевременное возбуждение сердца или его отделов, возникающее в эктопическом (необычном) очаге под влиянием патологического импульса. Обычно экстрасистолы ощущаются пациентом как сильный сердечный толчок с «провалом» или «замиранием» после него. Некоторые экстрасистолы могут возникать незаметно для больного. Экстрасистолы можно обнаружить более чем у 75% людей.
Экстрасистолия — причины развития
Причинами развития экстрасистолии могут быть как заболевания самого сердца: кардиосклероз, инфаркт миокарда, воспалительные заболевания сердечной мышцы, пороки сердца, так и болезни других органов и систем. Экстрасистолы могут возникать при заболеваниях желудочно-кишечного тракта, остеохондрозе позвоночника, эндокринных болезнях, артериальной гипертензии. Часто являются следствием чрезмерного употребления кофе, алкоголя, курения. Появление экстрасистол при приеме сердечных гликозидов — один из признаков передозировки принимаемого препарата. Заболевания нервной системы (нейроциркуляторные дистонии) также могут вносить свой вклад в возникновение этих нарушений ритма сердца. Экстрасистолы могут появиться и у здорового человека при чрезмерных физических и психических нагрузках.
Симптомы экстрасистолии
Пациент может предъявлять жалобы на «толчки» и сильные удары сердца, обусловленные энергичной внеочередной систолой желудочков после компенсаторной паузы, чувство «замирания» в груди, «кувыркания сердца», ощущение остановившегося сердца. Для пациентов, страдающих экстрасистолией функционального происхождения, более характерны симптомы невроза и дисфункции вегетативной нервной системы: тревога, бледность, потливость, страх, чувство нехватки воздуха. При органическом происхождении экстрасистол проявления обычно отсутствуют. Частые (особенно ранние и групповые) экстрасистолы приводят к снижению сердечного выброса, уменьшению мозгового, коронарного и почечного кровотока на 8—25 %. Из-за этого при стенозирующем атеросклерозецеребральных и коронарных сосудов могут возникать преходящие нарушения мозгового кровообращения, приступы стенокардии. Наличие желудочковых экстрасистол при сопутствующей кардиальной патологии может привести к желудочковой тахикардии и стать угрозой для жизни пациента.
Диагностика и виды экстрасистолии
• ЭКГ в 12 отведениях — позволяет выявить морфологию и возможную локализацию очага экстрасистолии.
• Суточное холтеровское мониторирование (ХМ -непрерывная запись ЭКГ) — наиболее достоверный метод диагностики преходящих нарушений ритма сердца за сутки наблюдения.
• ЭхоКГ (УЗИ сердца) – выявляет патологию миокарда, определяет состояние клапанного аппарата сердца.
При анализе ЭКГ возможно говорить о единичных и групповых экстрасистолах. Группу из 5 экстрасистол возможно расценивать как эктопическую тахикардию.
По локализации эктопического очага выделяют:
- предсердные,
- атриовентрикулярные,
- желудочковые экстрасистолы.
Экстрасистолия — лечение
Необходимо устранение провоцирующих факторов и лечение основного заболевания. Единичные экстрасистолы без клинических проявлений не лечат.
Нейрогенные экстрасистолы лечат налаживанием режима труда и отдыха, дают диетические рекомендации, полезны регулярные занятия спортом, применяется психотерапия, транквилизаторы или седативные средства (например, настойка валерианы). Самостоятельный прием препаратов, самолечение различными методами является крайне не желательным и не безопасным, так как может быть жизнеугрожающим, если не определен характер, механизмы и причины экстрасистол.
Выбор способа лечения экстрасистолии осуществляется специалистом с учетом клинической картины заболевания, данных инструментально-диагностических исследований и действующих Российских и Европейских рекомендаций.
С помощью приема антиаритмических препаратов можно устранить экстрасистолы, но после отмены препаратов экстрасистолия возобновляется. Кроме того, самое главное: у лиц с органическим поражением сердца на фоне эффективного лечения экстрасистолии антиаритмическими препаратами выявлено увеличение смертности более, чем в 3 раза! Только при лечении бета-блокаторами или амиодароном не было отмечено повышения риска смертности. Однако, у ряда больных наблюдались осложнения, включая опасные для жизни. Эффективность и безопасность применения препаратов калия и магния или т.н. «метаболических» препаратов окончательно не установлены.
Достаточно радикальным и эффективным методом лечения экстрасистолии является катетерная абляция («прижигание») очага экстрасистолии. Операция, в среднем, выполняется в течение 45-55 минут, и через сутки пациент может быть выписан из стационара.