Особенности симптомов и лечения вульвовагинита у детей
Особенности симптомов и лечения вульвовагинита у детей

Вульвиты и вагиниты являются самой часто встречающейся патологией в детской гинекологии, с которой обращаются девочки от 0 до периода пубертата (полового созревания). Причин для такого широкого распространения данной патологии несколько, и начинать отслеживать их необходимо с момента зачатия, так как от здоровья мамы во многом зависит и здоровье девочки в первые 3 года после рождения.
Если у матери в период беременности были выявлены такие инфекции как уреоплазма, микоплазма, хламидии, гарднерелла, кандида (молочница), они же могут стать причиной ранних вульвитов и циститов у девочек, даже в том случае, если мама пролечивала инфекции во время беременности.
Второй причиной развития вульвитов является длительное использование памперсов. Если до 6 мес. отказываться от этих удобных средств гигиены трудно, то после полугода уже нужно начинать приучать ребёнка к горшку. Все мамы прекрасно знают, как реагирует слизистая вульвы на редкую смену подгузников – воспалением.
Чтобы памперсы в полной мере выполняли свою гигиеническую функцию их нужно менять не реже 1 раза в 4 часа или после каждой дефекации. Флора кишечника с каловыми массами попадает на нежную слизистую вульвы и во влагалище девочки и очень быстро вызывает раздражение слизистой, а при нарушении гигиены становится частью биоценоза влагалища, что часть приводит к развитию вульвовагинитов.
Вульвовагинит может развиться не только на фоне изменения флоры влагалища, но и стать последствием аллергической реакции на прикорм, сладости, красители и консерванты, содержащиеся в пище. Такой вульвит проявляется через несколько часов после нарушения диеты, и для него будут типичны не гнойные выделения, а выраженная гиперимия слизистой, отёчность вульвы, может появиться мелкая сыпь по типу крапивницы и сильный зуд. Данные проявления могут сочетаться с реакцией на коже лица и тела ребёнка, нарушением дефекации.
Для девочек от 3 до 7 лет характерны неспецифические вульвовагиниты, развивающиеся при несоблюдении личной гигиены. Нужно сразу отметить, что ежедневный туалет вульвы для девочек даже важнее, чем для женщин, так как у девочек отсутствуют защитные механизмы, появляющиеся у девушек в период наступления менархе (первая менструация).
Для мам нужно помнить, что при появлении обильных слизистых, гнойных, серозных выделений на трусиках девочки, нужно срочно обратиться к детскому гинекологу для обследования и правильного выбора лечения.
Мною, как детским гинекологом замечено, что проявлениям вульвита часто предшествуют ОРВИ и ОРЗ у девочек, детские вирусные инфекции. В связи с этим рекомендую с появлением первых симптомов вирусной инфекции усиливать ежедневную гигиену девочки применением сидячих ванночек со свежим отваром ромашки или орошением вульвы один-два раза в день раствором антисептиков – мирамистина 0,01% раствором, фурацилином, хлоргексидином.
Мамам необходимо помнить и о кандидозных вульвитах, причиной которых является антибиотикотерапия. После применения антибиотиков всегда на вульве девочек появляются белые хлопья или налёт, могут появиться жалобы на зуд вульвы и даже ссадинки и язвочки.
Для профилактики кандидоза вместе с антибиотиками сразу необходимо начинать приём микостатиков.
В заключении хотелось бы обратить внимание родителей на такое доступное и необходимое для правильного выбора лечения исследование, как бактериологический посев с определением чувствительности к антибиотиками, бактериофагам.
Зачастую, рутинный мазок на влагалищную флору даёт врачу информацию лишь о степени воспалительного процесса, никак не помогая в выборе терапии. Бактериологическое же исследование даёт нам информацию и о разнообразии присутствующих в биоценозе влагалища микроорганизмов, их количестве и их же чувствительности к препаратам. Таким образом, бактериологический посев из влагалища девочки при наличии жалоб и симптомов следует сдавать при первом визите к детскому гинекологу.
Вульвовагинит — симптомы и лечение
Что такое вульвовагинит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Долго-Сабурова Ю. В., гинеколога со стажем в 26 лет.

Определение болезни. Причины заболевания
Вульвовагинит (от лат. vulva — наружные половые органы и vagina — влагалище) — воспалительное заболевание слизистой оболочки наружных половых органов и влагалища. Это одна из самых частых акушерско-гинекологических патологий. В ряде случаев возникают изолированные поражения только слизистой оболочки наружных половых органов (вульвит) или влагалища (вагинит).
Причиной воспаления могут быть любые агрессивные факторы, которые способствуют повреждению эпителия слизистой оболочки:
- механические — трение о грубую одежду или твёрдые предметы (например, седло велосипеда), повреждение при половом контакте, расчёсы, падения или удары при занятиях спортом, инородные тела;
- физические — воздействие тепла (термические ожоги), влажности (опрелости), охлаждения (обморожение) электричества, лазерного излучения (осложнения физиотерапевтического лечения) и радиационного облучения при лучевой терапии и т.п.;
- химические — повреждения из-за воздействия кислот, щелочей, спиртов, компонентов лекарственных средств;
- биологические — бактериальные, грибковые, паразитарные и вирусные инфекции, аутоиммунная агрессия, аллергия;
- сочетание двух и более повреждающих факторов. [1][2][3][4][5]
Также можно выделить ряд факторов, которые способствуют нарушению внутренней среды организма, гормонального баланса и равновесия во взаимодействии иммунной системы и микробиоты человека. К ним относят:
- приём антибиотиков, цитостатиков и глюкокортикоидов;
- сахарный диабет;
- гипотиреоз;
- беременность;
- лактацию;
- дефицит эстрогенов (стрероидных женских гормонов) в постменопаузе или при использовании такой группы гормональных препаратов, как агонисты гонадотропных релизинг-гормонов;
- анемии различного происхождения;
- заболевания желудочно-кишечного тракта;
- нарушение кровообращения из-за малоподвижного образа жизни и патологии венозной системы.
На возникновение вульвовагинита оказывают влияние психосоматические нарушения и сексуальная неудовлетворённость. Частая смена половых партнёров достоверно увеличивает риск заболеваемости.
Также имеет значение и способ контрацепции: при использовании внутриматочных и химическых контрацептивов частота вульвовагинитов возрастает.
Ещё одним немаловажным фактором возникновения воспалительных заболеваний вульвы и влагалища является гигиеническая агрессия:
- излишнее использование различных средств для интимной гигиены (в том числе с антибактериальными компонентами);
- частое бритьё, подмывание и спринцевание — промывание влагалища травяными отварами;
- ношение ежедневных гигиенических прокладок.
Также отрицательно влияет ношение тесной, многослойной одежды, синтетического нижнего белья, окрашенного дешёвыми красителями. [6] [7]
Симптомы вульвовагинита
Причины вульвовагинита многообразны, чего нельзя сказать о симптомах.
Клинические проявления нескольких случаев вульвовагинита, вызванных разными причинами, могут быть очень похожи. Они представляют собой пять признаков воспаления:
- покраснение воспалённого участка (гиперемия), вызванное притоком крови;
- отёчность, обусловленная выходом жидкости из сосудов в межклеточное пространство;
- повышение температуры в месте воспаления;
- болезненность участка воспаления;
- нарушение функциональных возможностей воспаленного органа.
На практике женщины с вульвовагинитом обычно предъявляют жалобы на зуд, жжение, отёчность, покраснение, болезненность наружных половых органов.
Нарушение функции выражается в том, что болезненными или невозможными будут любые попытки пенетрации — половой контакт, осмотр врача, даже введение лекарств. Также повреждённые слизистые оболочки могут трескаться, на них могут появляться эрозии и язвочки.
Моча, попадающая на воспалённую слизистую оболочку вульварного кольца, может вызывать болезненные ощущения. [1] [9] [10]
Выделения из влагалища
Очень часто в первом ряду жалоб при вульвовагинитах упоминают влагалищные выделения. В среднем в 70% случаев визиты к гинекологам связаны с жалобами на выделения из половых путей. Но всегда ли вагинальные выделения являются признаком воспаления? Нет, далеко не всегда.
В норме слизистые оболочки влагалища и шейки матки половозрелой женщины могут продуцировать от 15 до 70 мл жидкости. Количество вагинально-цервикального секрета зависит от анатомических особенностей и гормонального фона женщины, её возраста, фазы цикла, характера питания, интенсивности физической нагрузки, сексуальной активности, метода контрацепции и многих других причин. Например, многие женщины замечают, что после окончания очередной менструации выделений совсем немного, а вот в середине цикла и ближе к менструации количество выделений может быть значительным.
Выделения в середине цикла, как правило, прозрачные, или чуть белесоватые, или желтоватые, густые, тягучие. Это – слизь из шейки матки, выработка которой сопровождает процесс овуляции. Иногда в этих выделениях можно заметить прожилки крови или даже наблюдать небольшие кровотечения. Это нормально. В этот период наиболее вероятно зачатие.
В последнюю неделю перед менструацией можно заметить бело-желтовато-сероватые густые выделения, похожие на мазь или хлопья (иногда возникают «творожистые» выделения). В таком случае многие женщины пугаются, подозревая, что у них возникла «молочница». Хотелось бы предостеречь от поспешных выводов. Нередко такие выделения возникают в связи с активным слущиванием (отслаиванием) поверхностных слоёв эпителия слизистой оболочки влагалища. Это происходит под воздействием определённого уровня эстрогена и прогестерона, характерных для секреторной (второй) фазы менструального цикла. Именно в этот момент необходимо «прислушаться» к своему организму, вспомнив про пять признаков воспаления: если вы ощущаете зуд, боль, жжение, припухлость, болезненность при половом контакте (т.е. любой дискомфорт), то вероятность того, что у вас вульвовагинит очень высока. В этом случае необходим осмотр гинеколога. Если же никаких симптомов воспаления нет, а есть только выделения, то с визитом к гинекологу можно и повременить, особенно в том случае, когда Вы были у врача пару месяцев назад.
Если возникли сомнения по поводу своего состояния, можно воспользоваться тестами для определения рН влагалища. Нормальные показатели рН 4,0-4,5 в сочетании с отсутствием дискомфортных ощущений говорят о том, что беспокоиться не о чем. [11] Понаблюдайте за собой, отметьте в календаре дни, когда у вас появляются и исчезают эти выделения. Это поможет лучше узнать своё тело.
Если появился дискомфорт (а выделений может, кстати, и не быть), то визит к врачу лучше не откладывать. Пока будете ожидать приёма, попытайтесь вспомнить, не было ли каких-нибудь событий, которые могли спровоцировать воспаление — половой контакт, использование нового гигиенического средства или белья, приём антибиотиков в ближайшие 2-3 месяца.
Патогенез вульвовагинита
Патогенез вульвовагинита основан на формировании локального воспаления в результате повреждения слизистой оболочки и гибели клеток эпителия.
Воспалительная реакция — основа врождённой иммунологической защиты. Из повреждённых клеток в межклеточное пространство попадают различные ферменты и биологически активные вещества, которые способствуют усилению кровотока, расширению капилляров и увеличению их проницаемости. Из сосудов в очаг воспаления проникает жидкость. Таким образом, в месте повреждения возникает отёк, покраснение и повышение температуры.
Кроме жидкости из сосудов приходят лейкоциты, которые активируются за счёт тех же ферментов и биологически активных веществ. Они начинают выделять медиаторы воспаления и провоспалительные цитокины, которые действуют на сосуды и клетки иммунной системы и ещё больше усиливают воспаление.
Многие биологически активные вещества могут раздражать и повреждать нервные окончания и рецепторы, что вызывает различную гамму ощущений — от лёгкого жжения и покалывания до зуда и, наконец, сильной боли.
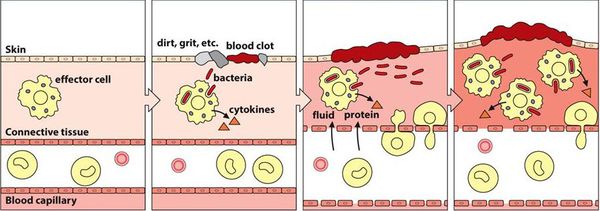
В самом начале статьи был приведён длинный список факторов, способствующих повреждению. Основной причиной повреждения являются различные инфекции. Но даже если изначально повреждение было неинфекционным (например, слизистая оболочка была подвергнута воздействию механического или химического фактора), микроорганизмы быстро активизируются и вызывают гораздо более бурное течение воспалительного процесса. Лейкоциты начинают фагоцитировать (пожирать) микроорганизмы, в результате чего активируется и привлекается ещё больше лейкоцитов. Далее всё будет зависеть от того, какая из противоборствующих сторон будет сильнее — повреждающие факторы или защитные.
Следует отметить, что особенности реакции воспаления очень индивидуальны и во многом генетически обусловлены. [8]
Классификация и стадии развития вульвовагинита
По причинному фактору вульвовагиниты подразделяют на две основные группы: первично-инфекционные и первично-неинфекционные.
Вульвит. Причины развития у детей
Программы обследования для детей
- Медцентр г. Видное
Консультация по прививкам!
- Медцентр г. Видное
Первый год жизни. Педиатрическая программа обследования
- Медцентр г. Видное
Диагностика аллергии у детей – базовое обследование
- Медцентр на Коломенской

Вульвит, или воспалительный процесс вульвы, – частое гинекологическое заболевание у девочек с 1 года до 8 лет.
Причин для развития вульвита много. Существуют инфекционные (бактериальные, вирусные), а так же не инфекционные (в следствие энтеробиоза, онанизма, инородного тела влагалища) причины.
Но наиболее частой причиной вульвита являются:
- обменные нарушения в организме ребенка,
- острые вирусные инфекции,
- аллергия,
- дисбактериоз кишечника,
- заболевания мочевыводящих путей,
- различные острые детские инфекции.
В 85% случаев – вульвит в дошкольном – вторичный процесс, являющийся следствием фоновых заболеваний.
В настоящее время пищевая аллергия все чаще проявляет себя на половых органах. Поэтому есть риск, что у девочки разовьется аллергодерматоз вульвы. Дисбактериоз кишечника может так же способствовать дисбиозу влагалища и в последующем быть причиной развития вульвита.
В развитии и поддержании воспалительного процесса предрасполагающими факторами являются анатомические особенности, аномалии развития наружных гениталий и физиологические особенности девочек в этом возрасте.
Местные иммунные механизмы защиты у девочек в данный период развития находятся только в состоянии функционального становления, и роль их минимальна. А частые и хронические заболевания у ребенка снижают местный иммунитет и в результате нарушается нормальное функционирование микробиоценоза влагалища.
Основные жалобы девочек – зуд и (или) жжение наружных половых органов, дискомфорт при подмывание… а их мамы могут заметить покраснение и (или) выделения в области вульвы , либо на трусиках девочки.
Успешное лечение воспалительных заболеваний половых органов во многом зависит от полноценности лабораторной диагностики, комплексного обследования ребенка специалистами, правильной оценки клинической диагностики вульвита детским гинекологом.
Профилактика заболеваний вульвита
Профилактикой нарушений репродуктивного здоровья девочки заключается в состоянии ее общефизического здоровья.
Обязательно нужно соблюдать:
- правила личной гигиены,
- следить за поддержанием иммунитета,
- ограничивать ребенка от неправильного питания,
- своевременно санировать очаги хронической инфекции (особенно тонзиллиты, циститы, заболевания верхних дыхательных путей).
Своевременная санация вульвы и влагалища, правильно подобранное антибактериальное лечение детским гинекологом в период острого течения заболевания, будет препятствовать переходу в хроническое течение вульвита и вульвовагинита и способствовать укреплению репродуктивного потенциала девочки.
Материал подготовлен на основании диссертационной работы «клиника, диагностика и лечение гинекологической патологии у девочек с инфекцией мочевой системы», к.м.н, врач детский гинеколог Силенко О.Н.
Вульвит
Вульвит – характерное заболевание наружных половых органов у женщин. Воспаление затрагивает малые половые губы, клитор, вход во влагалище. Заболевание достаточно распространенное и может быть проблемой не только у женщин среднего и пожилого возраста, но и у молодежи. Клиническая картина у всех одинаковая. В любом возрасте заболевание доставляет немало хлопот.
С учетом развития патологии, вульвит имеет три стадии:
- Острая стадия. Характерны яркие клинические проявления. Длится не более месяца, затем процесс постепенно ослабевает, и симптомы почти исчезают.
- Подострая стадия. Сопровождается циклическим процессом, т. е. периоды обострения сменяются некоторым затишьем. Продолжительность такой формы заболевания – около 3 месяцев.
- Хроническая стадия. Отличается вялотекущим процессом, поэтому женщины не всегда обращаются за помощью. На фоне хронического течения болезни развивается атрофический вульвит, происходит истончение слизистой вульвы.

Различается первичный и вторичный вульвит. Первичный наблюдается чаще в пожилом возрасте и у девочек. Это связано с физиологической особенностью слизистой вагины и с изменениями гормонального фона.
Причины вульвита
Воспаление развивается при размножении условно-патогенных бактерий на фоне снижения иммунитета. Вульвит также является следствием половых инфекций и в редких случаях прогрессирует под воздействием туберкулезных микобактерий.
Развитие вторичной формы вульвита происходит чаще. Предпосылкой может стать инфицированная моча или вредные выделения из-за болезней мочевых путей. Также по причине нарушения микрофлоры на фоне трихомониаза, хламидиоза, папилломавируса, герпеса и грибков.
Причин вызывающих данное заболевание достаточно много:
- эндокринные нарушения;
- травмирования вульвы;
- несоблюдение личной гигиены, ношение узкого белья;
- некачественные прокладки или тампоны;
- инфекции мочевых путей, свищи мочевых путей и прямой кишки, недержание;
- детские инфекции, желтуха, гепатит, ОРЗ, болезни горла;
- дисбактериоз, гельминтоз;
- кожные заболевания (псориаз);
- обильные слизистые выделения, вызывающие раздражение;
- длительное употребление препаратов, влияющих на гормональный фон.
Стафилококки, стрептококки и грибы candida создают благоприятный фон для развития вульвита. Следует также остерегаться венерических инфекций.
Фактором развития болезни у девочек может быть наличие остриц, вызывающих сильный зуд. Из-за постоянных расчесов происходит травмирование слизистой и проникновение инфекции.
Частой причиной вульвита у девочек являются различные дефекты интимной гигиены.
Взрослые женщины имеют преобладание кислой pH-среды микрофлоры слизистой влагалища, а также соответствующий гормональный фон, поэтому имеется устойчивость к всевозможным инфекциям и вульвит у них встречается гораздо реже.
Симптоматика заболевания
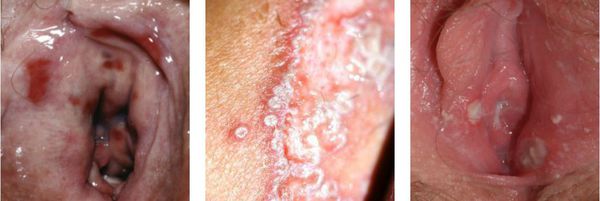
Клинические проявления вульвита на каждой стадии развития имеют свои отличительные особенности. При острой форме болезни появляются следующие отклонения:
- боли при испражнениях мочевого пузыря (дизурия) или при интимной близости;
- выделения из вагины (гнойные или серозные);
- отеки и покраснение, небольшие язвочки и пузырьки на наружных половых органах;
- зуд, усиливающийся по ночам, бессонница, нервные нагрузки;
- увеличение лимфатических узлов.
Хроническая форма болезни в период ремиссии протекает почти без симптомов. Именно поэтому многие женщины не торопятся обращаться к гинекологу, используя средства народной медицины. Такой подход к лечению чреват развитием серьезных осложнений.
Симптомы хронического вульвита:
- гиперемия половых органов;
- скудные характерные выделения;
- незначительное жжение и зуд.
При несвоевременном лечении патология усугубляется и причиняет немало проблем, вызывающих серьезные осложнения. Очень опасен вульвит для девочек, так как воспаление девственной плевы может привести к сращению половых губ.
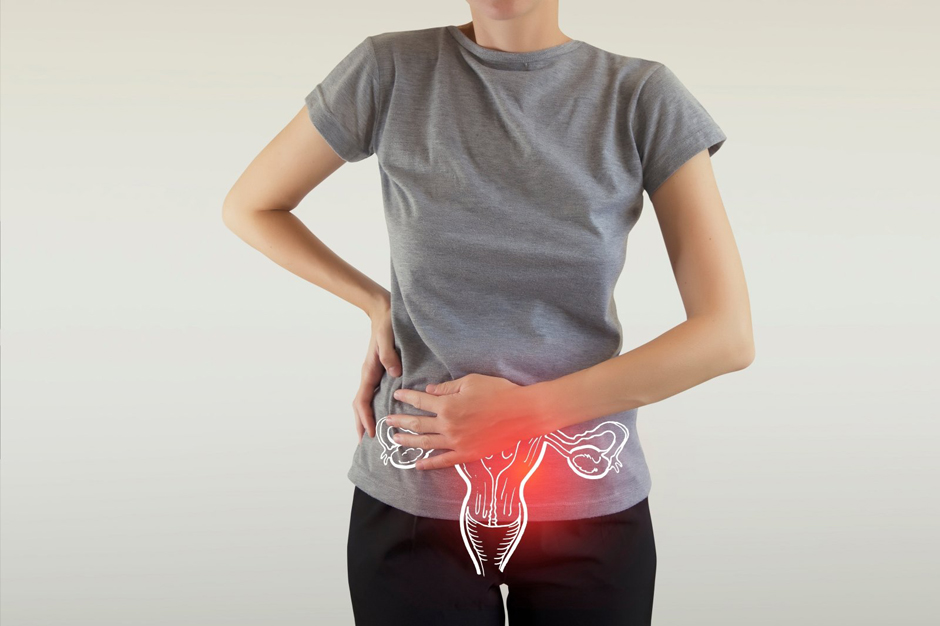
Постановка диагноза
Диагностика вульвита не вызывает затруднений. При визуальном осмотре на гинекологическом кресле видны отечность и покраснение наружных половых органов, а также выделения, характерные для данного заболевания.
Алгоритм обследования пациенток с симптомами болезни вульвы складывается из мониторинга возбудителей инфекции (бактериоскопический, бактериологический методы, ПЦР-диагностика), позволяющие выявить инфекционный характер вульвитов.
После опроса и сбора анамнеза врач назначает дальнейшие исследования:
- гистология и бактериальный посев;
- кольпоскопия и УЗИ малого таза;
- анализ кала для определения глистных инвазий;
- анализы на наличие венерических заболеваний.
Лечение вульвита
При лечении вульвита учитывается тип болезни и ее стадия. Лечебный процесс состоит из общей и местной терапии. Данная методика помогает избавиться не только от воспаления, но и от причин, повлиявших на его развитие.
Курс лечения в зависимости от состояния пациента включает:
- Применение антибиотиков, фунгицидов. Назначаются при остром течении заболевания, если появляется риск проникновения недуга на вагину. Используются при заболеваниях венерического характера.
- Мази, кремы. Имеют смягчающие и увлажняющие свойства, эффективны при атрофическом вульвите. Наносятся на патологическую область тонким слоем.
- Свечи. Противовоспалительные и противомикробные свойства помогают при терапии кандидозного вульвита, устраняется отечность и покраснение, уничтожаются грибки и бактерии. Применяются при наличии возбудителей венерических заболеваний.
- Антисептические растворы используются для протираний и подмываний в целях лечения и профилактики хронического вульвита и венерических заболеваний.
- Вагинальные гели – препараты, нормализующие микрофлору слизистой влагалища и наружных половых губ.
- Иммуномодулирующие средства укрепляют защитные свойства организма.
При наличии заболевания у девочек грудного и раннего возраста назначаются сидячие ванночки с применением ромашки или марганцовки. Можно использовать антисептические растворы, 1% мази, примочки из коры дуба или оксида цинка. Обрабатывается промежность персиковым или облепиховым маслом. Если через неделю симптоматика не ослабевает, а наблюдается дальнейшее прогрессирование болезни, врач назначает курс антибиотиков.
Если у беременной женщины имеется подозрение на вульвит, лечение должно быть начато незамедлительно. Подобная патология может привести к выкидышу или стать следствием внутриутробного инфицирования плода. Беременной и кормящей женщине назначается максимально щадящее лечение, чтобы исключить негативное влияние на ребенка.
Лечение вульвита в Клиническом госпитале на Яузе
Многопрофильный медицинский центр предлагает услуги гинекологов, которые назначают лечение вульвита на основе результатов проведенной диагностики, с учетом выявленного возбудителя. Врачи применяют местную и общую терапию в индивидуальном порядке. Специалисты назначают препараты нового поколения в соответствии с международными стандартами.
Комплексный подход к лечению полностью избавляет от заболевания, а не от симптомов. При необходимости принимаются дополнительные меры для восстановления микрофлоры влагалища.
Профилактические рекомендации
Чтобы уберечься от вульвита, следует придерживаться некоторых правил:
- Дважды в год проходить профосмотры у гинеколога.
- Своевременно лечить болезни мочеполовой системы.
- Исключить переохлаждения.
- Не пренебрегать личной гигиеной.
- Периодически проводить профилактику гельминтоза.
- Не вступать в случайные половые связи.
Несвоевременное лечение становится причиной развития хронической формы вульвита и приводит к многочисленным осложнениям. На половых органах женщины образуются характерные язвы или рубцы (кондиломы). На фоне имеющейся патологии развивается множество сопутствующих заболеваний: вульвовагинит, эндометрит, цервицит, цистит, кандидоз и др.
Источники
- https://cyberleninka.ru/article/n/rasprostranennost-i-struktura-vulvitov-i-vulvovaginitov-u-devochek-s-zabolevaniyami-organov-mochevydelitelnoy-sistemy/viewer
- https://cyberleninka.ru/article/n/kliniko-morfologicheskie-printsipy-lecheniya-hronicheskih-vulvitov/viewer
Статья проверена врачом акушером-гинекологом Палкиной О.И., носит общий информационный характер, не заменяет консультацию специалиста.
Для рекомендаций по диагностике и лечению необходима консультация врача.
КАЧЕСТВЕННОЕ ЛЕЧЕНИЕ ПРИ ВУЛЬВОВАГИНИТЕ
Вульвовагинит – воспалительный процесс во влагалище, который обычно диагностируется у девочек до 8-летнего возраста (из-за особенностей строения детских половых органов, несовершенства защитных функций иммунной системы) и у пожилых женщин – вследствие физиологических изменений, происходящих со слизистой влагалища. В период репродуктивного возраста болезнь встречается крайне редко.
грибки рода Candida;
попадание во влагалище инородных предметов;
наличие в организме острых инфекций или вирусов;
болезни мочевыводящей системы;
нарушение правил личной гигиены.
Вульвовагинит может быть последствием скрытых инфекций (уреаплазмоза, хламидиоза, микоплазмоза и др.), которые передаются от матери к ребенку при родах или бытовым путем.
Среди возможных последствий этого заболевания:
синехии – сращивания малых половых губ, что может вызвать перекрытие мочевыводящего канала;
формирование кондилом, полипов;
рубцовые изменения тканей влагалища, которые в дальнейшем приводят к затруднениям половой жизни и негативно влияют на репродуктивные функции.
1500 ₽
первичный прием врача-гинеколога с осмотром
БОЛЬШЕ ВОЗМОЖНОСТЕЙ с личным кабинетом и мобильным приложением Medical On Group!
ПОДРОБНЕЕ
Акции с заботой а пациентах!
Акции до 15 декабря 2020 года
Скидка 10% в День Рождения!
на первичный прием и УЗИ
Online консультация любого специалиста — 1200 ₽
Доктора


Симптомы при вульвовагините
- дискомфорт при мочеиспускании
- примеси крови и неприятный запах выделений
- слизистые и гнойные выделения
- жжение и зуд в половых органах
Схема лечения
На первичном приеме врач выслушивает жалобы, собирает анамнез и осматривает пациентку. При этом определяется необходимость диагностики сопутствующих болезней, ведь они снижают иммунитет.
- гинекологический осмотр;
- бактериоскопия мазков;
- кольпоскопия;
- культуральный посев;
- ПЦР – диагностика.
На первичном приеме врач выслушивает жалобы, собирает анамнез и осматривает пациентку. При этом определяется необходимость диагностики сопутствующих болезней, ведь они снижают иммунитет.
- гинекологический осмотр;
- бактериоскопия мазков;
- кольпоскопия;
- культуральный посев;
- ПЦР – диагностика.
Для лечения вульвовагинита в нашем центре применяется комплексная терапия. Медикаменты для лечения подбираются индивидуально. Благодаря этому устраняется не только воспаление в наружных половых органах, но и причина возникновения заболевания.
- физиотерапия;
- противогрибковая и/или антибактериальная терапия;
- мероприятия для общего укрепления иммунитета;
- профилактика дисбактериоза.
Для лечения вульвовагинита в нашем центре применяется комплексная терапия. Медикаменты для лечения подбираются индивидуально. Благодаря этому устраняется не только воспаление в наружных половых органах, но и причина возникновения заболевания.
- физиотерапия;
- противогрибковая и/или антибактериальная терапия;
- мероприятия для общего укрепления иммунитета;
- профилактика дисбактериоза.
Преимущества лечения
В нашей клинике предоставляются качественные медицинские услуги, основанные на применении передовых методов диагностики и лечения, комфортном обслуживании и доступных ценах. Благодаря приему по записи посещение клиники становится еще более комфортным.
В «Медикал Он Груп — Мытищи» применяется новейшее оборудование. Используя его, мы получаем возможность точно диагностировать заболевания и, как следствие, обеспечивать эффективное лечение.
Наши гинекологи имеют богатый профессиональный опыт. Благодаря ему, а также индивидуальному подходу к каждому пациенту достигается наивысший результат лечения.
В нашей клинике предоставляются качественные медицинские услуги, основанные на применении передовых методов диагностики и лечения, комфортном обслуживании и доступных ценах. Благодаря приему по записи посещение клиники становится еще более комфортным.
В «Медикал Он Груп — Мытищи» применяется новейшее оборудование. Используя его, мы получаем возможность точно диагностировать заболевания и, как следствие, обеспечивать эффективное лечение.
Наши гинекологи имеют богатый профессиональный опыт. Благодаря ему, а также индивидуальному подходу к каждому пациенту достигается наивысший результат лечения.
Цистит у детей

Цистит – это распространенное заболевание мочевыделительной системы, характеризующееся воспалением мочевого пузыря. Диагностикой и лечением цистита у ребенка занимается детский уролог.
Описание заболевания
 Цистит является одной из часто встречающихся в детском возрасте патологий мочеполовой системы, которая характеризуется воспалительным процессом, протекающим в мочевом пузыре. К основным симптомам болезни относят: боль и резь при мочеиспускании, частые позывы, кровянистые выделения в моче. Цистит приносит большой дискомфорт ребенку, мешая вести привычный образ жизни.
Цистит является одной из часто встречающихся в детском возрасте патологий мочеполовой системы, которая характеризуется воспалительным процессом, протекающим в мочевом пузыре. К основным симптомам болезни относят: боль и резь при мочеиспускании, частые позывы, кровянистые выделения в моче. Цистит приносит большой дискомфорт ребенку, мешая вести привычный образ жизни.
Главная причина развития заболевания – проникновение в мочевыводящие пути болезнетворных микроорганизмов, вызывающих воспаление в мочевом пузыре. Примечательно то, что девочки страдают данной патологией значительно чаще мальчиков. Связано это с физиологическими особенностями женского организма (более коротким и широким каналом мочеиспускания, близостью расположения уретры, влагалища и ануса).
При подозрении на развитие у ребенка цистита необходимо своевременно обратиться за медицинской консультацией к врачу-урологу. При отсутствии лечения болезнь может спровоцировать серьезные осложнения и привести к пиелонефриту, уретриту, пузырно-мочеточниковому рефлюксу и др.
Симптомы цистита
Проявления цистита и их интенсивность могут варьировать в зависимости от вида инфекционного агента, вызвавшего заболевание, а также наличия сопутствующих воспалительных процессов в организме.
Наиболее характерные для цистита симптомы:
- Частые позывы в туалет «по-маленькому» (позывы могут возникать каждые 20-30 минут).
- Жжение в районе уретры.
- Болезненность и резь при выделении мочи.
- Малые порции выделяемой мочи при мочеиспускании.
- Болевой синдром в нижней части живота.
- Изменение цвета мочи (темная мутная урина, нередко с хлопьевидными или кровянистыми примесями, осадком).
- Резкий неприятный запах урины.
- Повышение температуры тела.
- Слабость, головная боль.
У младенцев патологию можно заподозрить по беспокойному поведению, плачу во время мочеиспускания, нарушению сна, отказу от еды, повышению температуры тела.
Причины цистита
В большинстве случаев воспаление мочевого пузыря возникает под воздействием бактериальной флоры. Болезнь вызывается кишечной палочкой, стафилококком, клебсиеллой, хламидией, синегнойной палочкой или их сочетаниями.
Цистит может быть первичным заболеванием, а может развиваться на фоне инфекционных поражений близлежащих органов. Помимо этого различают острую и хроническую форму патологии. Острый цистит резко возникает и имеет стремительное течение. К развитию острой формы болезни могут привести следующие факторы:
- Ослабление иммунной системы ребенка, вызванное переохлаждением организма, авитаминозом, хроническими заболеваниями, стрессами, физическим или эмоциональным переутомлением.
- Несоблюдение правил личной гигиены – несвоевременная смена нижнего белья, использование грязных полотенец, неправильное подмывание (подмываться необходимо в направлении спереди назад, для того, чтобы не перенести инфекцию из анального отверстия в половые органы и уретру).
- Постоянное ношение подгузников, их несвоевременная замена.
- Наличие сопутствующих гинекологических заболеваний (вульвовагинита, вульвита).
- Заражение микроорганизмами, передающимися половым путем (актуально для подростков, начавших половую жизнь).
- Катетеризация и проведение оперативных вмешательств на органах мочеполовой системы.
Наиболее частая причина развития хронической формы цистита заключается в неправильном лечении острой формы или его полном отсутствии.
Диагностика цистита
 Важной составляющей успешного лечения цистита является его своевременная диагностика. Для того, чтобы болезнь была обнаружена на ранних, легко излечимых стадиях, родителям необходимо показать ребенка врачу еще при первых симптомах болезни – учащенном мочеиспускании и дискомфорте в паховой области.
Важной составляющей успешного лечения цистита является его своевременная диагностика. Для того, чтобы болезнь была обнаружена на ранних, легко излечимых стадиях, родителям необходимо показать ребенка врачу еще при первых симптомах болезни – учащенном мочеиспускании и дискомфорте в паховой области.
Мальчики и девочки с подозрением на цистит должны быть осмотрены врачом-урологом. Зачастую у девочек цистит протекает совместно с воспалительными процессами в половых органах, в связи с чем может понадобиться дополнительный осмотр гинекологом. Во время врачебного приема специалисты уточняют у детей и их родителей симптомы заболевания, их длительность и степень выраженности.
После постановки предварительного диагноза юные пациенты направляются на лабораторные методы диагностики заболевания:
- общий анализ крови;
- общий анализ мочи;
- бактериологический посев мочи;
- исследование мочи по Нечипоренко;
- мазок на микрофлору.
При частых рецидивах заболевания специалисты рекомендуют сделать УЗИ мочеполовой системы, цистоскопию и цистографию. Комплексная диагностика направлена на выявление цистита и сопутствующих ему патологий (например, наличия конкрементных образований в мочевом пузыре, повреждения стенок органа и его деформация).
Лечение цистита
Так как в подавляющем большинстве случаев цистит имеет бактериальное происхождение, основной метод лечения – проведение антибиотикотерапии. При этом вид антибиотика и его дозировка должны подбираться исключительно квалифицированным врачом. Излишняя самостоятельность родителей может привести к необратимым последствиям.
Помимо курса антибиотиков ребенку могут быть назначены следующие группы лекарственных препаратов:
- противовоспалительные средства;
- противогрибковые препараты;
- спазмолитики;
- жаропонижающие средства;
- препараты с мочегонным эффектом.
Для закрепления лечебного эффекта могут проводиться физиотерапевтические процедуры: электрофорез, магнитотерапия, ультравысокочастотная терапия, лечебная физкультура.
В дополнении к основному лечению пациентам необходимо соблюдать специальную диету и питьевой режим. Для борьбы с инфекционной интоксикацией следует употреблять большое количество чистой питьевой воды. Кроме этого, из детского рациона необходимо исключить острые, сильно соленые, копченые и жареные блюда, а также газированные напитки.
Профилактика цистита
Гораздо легче предупредить развитие болезни, чем впоследствии заниматься ее лечением. Для того, чтобы не допустить появление цистита, важно соблюдать меры профилактики:
- Следить за гигиеной половых органов:
- проводить ежедневные подмывания (при этом девочкам необходимо подмываться спереди назад);
- не пользоваться чужими вещами и предметами личного пользования;
- приобретать ребенку свободное, несильно обтягивающее белье из натуральных тканей.
- Выпивать достаточное количество чистой воды в день. При этом важно вовремя опорожнять мочевой пузырь. В противном случае застой урины создает условия для присоединения патогенных микроорганизмов.
- Избегать переохлаждений. Низкие температуры провоцируют снижение общего и местного иммунитета, что сильно повышает вероятность инфицирования организма бактериями, вызывающими воспаление мочевого пузыря.
- Своевременно лечить заболевания мочевыделительной и половой системы. К факторам, способствующим появлению цистита, относятся такие заболевания, как мочекаменная болезнь, панкреатит, колит, дисбактериоз и др.
При возникновении цистита ребенка необходимо показать опытному специалисту. В клинике для детей и подростков «СМ-Доктор» работают квалифицированные врачи, способные быстро и эффективно устранить причину и проявления цистита. Доверяйте здоровье своих детей профессионалам!