Абсцесс зуба причины симптомы лечение профилактика
Полезная информация

Пародонтоз: причины, симптомы и лечение
По статистике, около 95% россиян страдают заболеваниями пародонта и 3% из них приходится на пародонтоз. Он — главная причина преждевременного выпадения зубов. Как проявляется это заболевание и можно ли его вылечить — давайте узнаем вместе.
Что такое пародонтоз
Каждый зуб надежно удерживается в лунке благодаря тканям пародонта — цементу корня, зубодесневой связке и альвеолярной кости. Нарушение обмена веществ и кровоснабжения в деснах приводит к их системному поражению, то есть к пародонтозу.
Это заболевание не возникает за один день, оно может практически бессимптомно развиваться на протяжении нескольких лет. Заметить незначительные изменения в тканях пародонта и первые «звоночки», сигналящие о системных нарушениях, может только опытный стоматолог.
По данным ученых, если человек сам замечает появление первых симптомов пародонтоза, значит, заболевание протекает уже около 15 лет и началась стадия обострения.
К сожалению, в большинстве случаев лечение пародонтоза характеризуется неблагоприятным прогнозом для пациента: со временем зубы теряют устойчивость, сильно расшатываются и постепенно начинают выпадать.
Курильщики, беременные женщины, а также люди, пренебрегающие регулярной гигиеной полости рта и своим здоровьем в целом, находятся в зоне риска.

Пародонтит и пародонтоз: в чем разница
Многие пациенты путают пародонтоз с пародонтитом. И это неудивительно. Во-первых, эти слова созвучны. Во-вторых, раньше все болезни десен называли пародонтозом. Сейчас этот термин устарел, и произошла его подмена на «пародонтит». Тем не менее пародонтоз — реальное заболевание, просто встречается оно сейчас достаточно редко.
Важно отметить, что пародонтит и пародонтоз — это два совершенно разных заболевания. Они отличаются друг от друга симптомами и характером течения. Если при пародонтите главный симптом — воспаление тканей пародонта, кровоточивость десен и подвижность зубов, то при пародонтозе опорный аппарат зуба разрушается без этих признаков. Именно поэтому поставить точный диагноз может только стоматолог.
- Генетическая предрасположенность
- Нарушения прикуса
- Эндокринные изменения
- Болезни сердечно-сосудистой системы
- Заболевания ЖКТ
- Гиповитаминоз
Пародонтоз развивается в любом возрасте, поэтому им болеют не только взрослые, но и дети. Заметить тенденцию к появлению этого заболевания может только стоматолог, поэтому так важно регулярно, один раз в полгода, проходить профилактические осмотры.
Мы уже говорили о том, что самостоятельно обнаружить у себя признаки пародонтоза на начальном этапе пациент не может. Но вас должно насторожить, если:
- десны стали бледными, а их структура уплотнилась
- появился дискомфорт и зуд в деснах
- изменился цвет эмали
- зубы удлинились
- стали обнажаться корни зубов
Заметили у себя проявление какого-либо из этих симптомов пародонтоза? Тогда срочно обратитесь за помощью к стоматологу, затягивать с визитом к врачу не рекомендуется.
Обычно пациенты впервые обращаются к стоматологу, когда появляется повышенная чувствительность зубов. Но точный диагноз врач ставит только после проведения рентгенологического обследования.
Существует около сотни различных классификаций пародонтоза. Самая распространенная из них — по степени тяжести болезни.
- Легкая степень
Пациент жалуется на появление незначительной чувствительности зубов, которая проявляется при перепадах температур. Если на этом этапе сделать рентгеновские снимки, то будут видны начальные признаки атрофии кости.
Средняя степень
Начинается рецессия десны и оголение корней зубов, межзубные промежутки увеличиваются. На снимке уже видно разрушение костной ткани более чем на треть длины корня зуба.
Тяжелая степень
Зубы становятся подвижными и чувствительными, начинается деформация прикуса. Это происходит потому, что корни оголены уже более чем наполовину.

Ученые пока не знают, как лечить пародонтоз, поэтому врачи направляют все усилия на то, чтобы добиться ремиссии заболевания. Для этого опытные пародонтологи назначают комплексное лечение. Оно включает в себя:
- терапевтическое лечение — профессиональную гигиену и санацию полости рта, чтобы убрать очаги инфекции и зубной камень
- физиотерапевтическое лечение — электрофорез, ультразвуковую терапию, массаж и полоскания для улучшения структуры десен и снижения чувствительности
- медикаментозное лечение — противовоспалительные, антибактериальные и гормональные препараты, а также мультивитамины и иммуномодуляторы
- инъекционную терапию — плазмотерапию для улучшения кровообращения и замедления атрофии
- шинирование зубов, чтобы укрепить зубной ряд
- хирургическое лечение для восстановления костной ткани, чтобы предупредить выпадение зубов
Для повышения эффективности терапии врач-стоматолог обычно назначает консультации других узкопрофильных специалистов, чтобы выявить и устранить все причины развития этого заболевания.
Грамотное комплексное лечение позволяет сохранить красоту улыбки и целостность зубного ряда даже при пародонтозе. А регулярные осмотры у стоматолога, профессиональная гигиена полости рта и своевременное лечение стоматологических заболеваний — отличная профилактика.
Гранулема зуба
Гранулема зуба — это воспалительное образование на верхушке корня. Оно представляет собой разрастание грануляционной ткани. Гранулема формируется в результате действия защитных механизмов, при которых организм локализует очаг инфекции и стремится изолировать его от остальных тканей. По МКБ-10 болезни присвоен код К04.5.
Обычно гранулема образуется на фоне воспаления нервно-сосудистого пучка — пульпы. При отсутствии лечения пульпита воспаляется ее корневая часть, а инфекция выходит за пределы зуба, в околокорневые ткани. В результате формируется своего рода мешочек, заполненный продуктами распада погибших клеток.
Гранулемой считается образование размером до 0,5 см, но оно может расти, при этом по мере увеличения трансформируется в кистогранулему, размер которой достигает 1 см. При диаметре более 10 мм мы говорим о кисте корня зуба. В гранулеме нет полости, это участок тканей, окруженный капсулой. За счет последней гранулема прочно прикрепляется к верхушке корня зуба.
Причины развития патологии
Есть две причины развития гранулем на корне зуба.
1. Невылеченный пульпит. Развитие кариеса приводит к появлению глубокой полости в зубе. Патогенные микроорганизмы попадают в пульпу, она воспаляется, появляется сильная боль. Отсутствие врачебной помощи приводит к постепенному отмиранию пульпы. Бактерии проникают за пределы зуба через корневые каналы. У верхушки корня появляется очаг воспаления. Мы говорим о периодонтите.
Глубокая кариозная полость в этом случае наблюдается не всегда. Воспаление может развиваться внутри, при появлении вторичного кариеса под пломбой.
2. Некачественное эндодонтическое лечение. Гранулема может развиваться у корня зуба, в котором раньше проводилось пломбирование каналов корня. Обычно наблюдается недопломбирование: врач заполнил каналы материалом не до конца. В оставшихся пустотах развиваются болезнетворные бактерии, а окружающие корень ткани реагируют воспалением.
Эти причины вызывают большую часть случаев образования гранулемы. Но есть и другие, менее распространенные:
некачественное ортодонтическое лечение;
перенесенная травма зуба;
другие воспалительные заболевания — тонзиллит, абсцесс и др.
В последнем случае инфекция попадает в ткани с током крови или лимфы.
Симптомы гранулемы и осложнения
Симптомы гранулемы зуба неспецифичны. Часто пациент не подозревает о заболевании, поскольку признаки могут отсутствовать вовсе. Обычно зуб не беспокоит, но периодически возникает умеренная боль при надкусывании, употреблении горячих напитков или пищи. Такие симптомы свойственны всем формам периодонтита.
Стоит отметить, что время от времени заболевание может обостряться. Например, при переохлаждении, инфекционном заболевании, перенесенной операции — во всех случаях, когда снижаются защитные силы организма. При обострении появляются следующие симптомы:
острые боли, усиливающиеся при надкусывании, плотном смыкании челюстей;
отечность десны в проекции верхушки корня;
боль в десне при касании.
Обострение может проходить самостоятельно, а болезнь возвращается в хроническую форму. Но иногда воспаление развивается до появления гнойного содержимого в тканях — периостита или флюса.
Воспаление может стать причиной резорбции или рассасывания участка костной ткани челюсти. Появление гнойных осложнений опасно своими последствиями: от утраты зуба и поражения окружающих единиц до расплавления тканей и сепсиса. Поэтому важно получить своевременную помощь врача. Лечением гранулем зуба занимается стоматолог-терапевт, а если потребуется удаление, нужно обратиться к стоматологу-хирургу.
Особенности диагностики
Гранулематозное воспаление можно обнаружить только на рентгеновском снимке. Оно имеет вид затемнения у верхушки корня. Стоматолог проведет осмотр и ряд проб, после чего направит на прицельный снимок зуба. Снимок поможет не только поставить точный диагноз, но и увидеть размеры гранулемы, дифференцировать ее с другими формами периодонтита.
Консервативное лечение
При гранулемах чаще используется консервативное лечение. Оно состоит в механической обработке каналов корня. После этого они пломбируются временным лечебным материалом — пастами на основе гидроокиси кальция. Через 2−3 недели можно выполнить контрольный снимок, и если воспаление ликвидировано, каналы пломбируют постоянным материалом — гуттаперчей. На коронку зуба ставится новая постоянная пломба.
Есть две тактики лечения в зависимости от исходного состояния зуба.
1. Лечение гранулемы зуба, в котором не запломбированы каналы корня. В этом случае лечение предусматривает следующие этапы:
удаление кариозных тканей, старой пломбы на коронке, если она есть;
механическая обработка каналов — с помощью специальных инструментов они расширяются, сглаживаются стенки;
антисептическая обработка каналов.
Дальнейшие действия зависят от размеров гранулемы. Если она маленькая, до 3 мм, допускается одновременное пломбирование. Если образование больше 3 мм, то каналы корня пломбируются временной пастой. Она помогает гранулеме уменьшиться или исчезнуть полностью.
Ходить с временным материалом придется не больше 3 недель. По окончании срока врач направит на повторный рентгеновский снимок, и если увидит положительную динамику, пломбирует корневые каналы постоянным материалом. Также проводится восстановление коронки зуба.
2. Лечение зуба, в котором уже запломбированы корневые каналы. В этом случае врач сначала удалит старый материал. Если на зубе стоит коронка, она подлежит снятию. Каналы корня должны быть перепломбированы, а тактика лечения соответствует вышеописанной: иногда требуется установка временной лечебной пломбы.
Хирургическое лечение
Хирургическое лечение гранулемы зуба может потребоваться только в нескольких случаях:
непроходимость каналов корня — сложная, извилистая структура, слишком тонкие, узкие каналы;
невозможность распломбирования каналов;
наличие штифта в канале корня — попытки удаления могут стать причиной травмы;
нежелание пациента снимать коронку.
Многие пациенты предпочитают удаление гранулемы потому, что не хотят прибегать к долгому лечению и снимать хорошую коронку. В таком случае проводится операция резекции верхушки — часть корня удаляется вместе с гранулемой через небольшой разрез десны. Реже используется гемисекция — удаление одного корня многокорневого зуба вместе с частью коронки. В этом случае потребуется дальнейшее восстановление коронковой части зуба с помощью протеза.
В редких случаях зуб с гранулемой сохранять нецелесообразно. Например, если коронка сильно разрушена и ее нельзя восстановить. В этом случае врач, удаляя зуб, обязательно извлекает гранулему из лунки, чтобы не допустить развитие воспаления.
Если на фоне гранулемы развились гнойные осложнения, важно получить помощь врача незамедлительно. Специалист окажет первую помощь: снимет острую боль с помощью вскрытия зуба. Ранее запломбированные каналы вскрываются, через них впоследствии выводится гнойное содержимое. В этом случае облегчение наступает моментально.
Если появился сильный отек десны или щеки, это может быть связано с выходом воспалительного содержимого под надкостницу или слизистую оболочку полости рта. В этом случае выполняется небольшой разрез для выведения гноя. Дальнейшее лечение возможно только после купирования острых симптомов. Также потребуется медикаментозная терапия — врач назначит курс антибиотиков. Принимать их самостоятельно не стоит. Тем более бессмысленно лечиться только антибиотиками в надежде на то, что воспаление пройдет — они не способны устранить очаг заболевания и даже уменьшить его, важно принятие местных мер для ликвидации воспалительного процесса.
Особенности профилактики
Главным условием профилактики гранулем зуба является своевременная помощь стоматолога при появлении кариеса. Не стоит допускать сильного разрушения зуба, развития пульпита. Околокорневые ткани здоровы до тех пор, пока не воспаляется пульпа. Поэтому при появлении симптомов кариеса или пульпита важно срочно обратиться к врачу.
Эндодонтическое лечение также повышает вероятность развития периодонтита. Поэтому лучше ликвидировать кариес на ранних стадиях и не допускать необходимости пломбировки каналов корня. Если без этого не обойтись, важно внимательно выбирать стоматологическую клинику — профессионализм специалиста поможет исключить возможные ошибки и предупредить осложнения.
Гингивит
Гингивит — это воспаление десен, протекающее без нарушения целостности зубодесневого соединения. В отличие от пародонтита в патологический процесс вовлекается только десна. Однако это не уменьшает опасности заболевания — при отсутствии лечения воспаление может затронуть более глубокие ткани, и тогда появляется риск выпадения зубов.
Причины гингивита
Самой частой причиной развития гингивита является неправильная индивидуальная гигиена полости рта. Нарушение правил может состоять в неподходящей технике, нерегулярности чистки зубов, отказе от использования зубной нити и ополаскивателей после приема пищи. В результате между зубами скапливаются частицы пищи, а на поверхности зубов формируется большое количество мягкого налета. Это благоприятная среда для размножения бактерий, что и приводит к воспалительному процессу.
Мягкий налет, который не удаляется долгое время, со временем минерализуется и затвердевает. Появляется зубной камень — на нем также активно размножаются патогенные микроорганизмы. Кроме того, острые края твердых отложений травмируют край десны, что снижает местные защитные факторы.
Есть и другие распространенные местные причины развития гингивита:
- несостоятельные ортопедические, ортодонтические конструкции: брекеты с острыми краями,
- сколы эмали, разрушение зубов и пломб: травмирование слизистых оболочек острыми краями;
- нарушения прорезывания зубовкариес, пульпит, периодонтит, абсцессы и другие заболевания;
К развитию воспаления десен могут привести системные патологии и определенные состояния. Часто встречающимися являются следующие:
- эндокринные заболевания — сахарный диабет, Базедова болезнь и др.;
- болезни пищеварительной системы — гастроэзофагеальный рефлюкс, болезнь Крона, хронический холецистит и т.д.;
- гиповитаминоз, нехватка минералов в связи со строгой диетой или нарушением процессов усвоения питательных веществ;
- прием некоторых лекарственных средств — антидепрессантов, местных вазоконстрикторов, антибиотиков, комбинированных контрацептивов, бета-адреноблокаторов и др.;
- перенесенные инфекции и оперативные вмешательства;
- половое созревание, беременность, климакс — изменения гормонального статуса, не связанные с болезнью;
- аллергические реакции на продукты питания, лекарства, средства гигиены;
- вредные привычки.
Часто встречается комбинация факторов — сочетание местных и общих причин ослабления иммунных сил. Выяснить точные причины можно только с помощью врача.
Симптомы и последствия
Симптомы гингивита определяются стадией. Заболевание может начинаться со следующих проявлений:
- отечность, краснота, рыхлость десен;
- повышение чувствительности тканей, кровоточивость во время чистки зубов и приема пищи из-за хрупкости сосудов;
- болезненность при жевании и прикосновении;
- неприятный запах изо рта.
По мере развития болезни шейки зубов могут обнажаться, что приводит к росту чувствительности зубов — становится тяжело принимать горячие и холодные напитки и продукты. Также со временем усиливается боль, может появиться сильное затруднение в пережевывании пищи. Кроме общих симптомов, наблюдаются и специфические, характерные для того или иного вида гингивита.
Последствия воспаления десен могут быть очень серьезными: патологический процесс часто переходит на связочный аппарат зуба, возникает пародонтит. Это состояние опасно подвижностью зубов и высокой вероятностью их выпадения. Хронический очаг воспаления во рту — фактор риска развития заболеваний лор-органов.
Виды гингивита
Гингивит может быть острым и хроническим. В первом случае возникают заметные симптомы. Хронические формы характеризуются стертой симптоматикой, болезненность отсутствует или минимальна. Могут наблюдаться периодические небольшие кровотечения десен при чистке, галитоз. Важно понимать, что для вялотекущего гингивита характерны периодические обострения.
Воспаление десен классифицируется не только по форме, но и по характеру протекания.
Катаральный гингивит
Для катарального гингивита характерно покраснение участка десны. Могут возникать зуд и кровоточивость при механическом воздействии, легкая болезненность. Это самый распространенный и простой в лечении вид воспаления. Достаточно часто он выступает начальной стадией развития других форм.
Язвенный гингивит
Язвенно-некротический гингивит отличается формированием открытых язв, отмиранием участков тканей десны, сильным неприятным запахом изо рта. Одним из типичных симптомов является появление сероватого налета. Заболевание поддается терапии сложнее, при отсутствии своевременной помощи могут появиться гнойные очаги, выраженный некроз.
Гипертрофический и атрофический гингивит
За язвенно-некротическим следует гипертрофический гингивит — возникает избыточное разрастание тканей, которые закрывают коронки зубов. Появляется ороговение участков десны.
Атрофическая форма заболевания, напротив, характеризуется снижением уровня десны, обнажением шеек зубов. Это состояние опасно потерей здоровых зубов.
Десквамативный гингивит
Этот вид воспаления характеризуется обильным слущиванием эпителия десны. Отличительными признаками служат выраженная краснота, заметные отслаивающиеся участки поверхности слизистых оболочек.
Особенности диагностики
Распознать гингивит можно визуально — порой достаточно одного осмотра врача. Но следует убедиться в отсутствии более серьезных патологий, поэтому диагностика может включать не только визуальную оценку состояния полости рта, но и другие мероприятия:
- сбор анамнеза, оценка состояния конструкций в полости рта;
- зондирование пародонтальных карманов при их наличии;
- определение подвижности зубов ;
- электроодонтодиагностика для определения состояния пульпы зубов;
- панорамный рентгеновский снимок или прицельная рентгенография — чтобы исключить периодонтит, периостит и другие патологии глубоких структур, костной ткани челюсти и пр.
Важно учесть наличие хронических заболеванияй,прием медикаментозных препаратов. Только владея полной информацией, врач может поставить точный диагноз и разработать эффективную схему терапии.
Принципы лечения
Лечение гингивита начинается с гигиены: профессиональной чистки зубов. Важно удалить мягкие и твердые зубные отложения. Для этого могут быть использованы ручные инструменты, ультразвуковой скалер, порошкоструйный метод. Поддесневые зубные отложения могут быть удалены с помощью аппарата «Вектор».
Важно устранить очаги инфекции — запломбировать зубы, пораженные кариесом, пройти эндодонтическое лечение при наличии пульпита, удалить корни зубов, не подлежащие восстановлению и не участвующие в процессе протезирования.
Необходимо не только уделить внимание причинам болезни, но и снизить влияние вредных факторов:
- отказаться от курения;
- употреблять пищу и напитки только комфортной температуры;
- убрать из рациона острые и копченые блюда, маринады, особенно с уксусом;
- на период лечения стараться есть меньше твердой пищи, чтобы не травмировать рыхлые ткани десен.
Если источником травм слизистой являются острые края зубов или протезов, врач сразу примет меры для предупреждения дальнейших повреждений или порекомендует обратиться к стоматологу другого профиля — ортопеду, ортодонту.
Препараты для лечения гингивита
Лечение гингивита может включать в себя использование препаратов в разных формах. Ополаскиватели для рта на основе антисептиков позволяют решить сразу две задачи: механически удалить остатки пищи и бактериальный налет, а также доставить активные компоненты в воспаленные ткани. Стоматологи рекомендуют использовать готовые аптечные средства, в каждом конкретном случае специалист назначит лечебный раствор для быстрого облегчения состояния. Готовые составы удобнее в использовании, а концентрация активных компонентов в них известна, это отличает их от народных методов.
Наиболее востребованными являются ополаскиватели на основе следующих антисептиков:
- хлоргексидин;
- фурациллин;
- хлорофиллипт;
- метронидазол.
Антисептическими свойствами обладают календула, ромашка, тысячелистник, кора дуба, зверобой. Врачи не рекомендуют готовить спиртовые настои, лучше выбрать отвары. Рецепты предусматривают использование одной чайной ложки сухого сырья на стакан кипятка. Отвар важно остудить до комфортной температуры. Учитывайте и возможные аллергические реакции, отдавайте предпочтение тем травам, на которые ранее не было непереносимости. Необходимо обсудить с врачом возможность использования народных методов.
Эффективными препаратами для лечения гингивита являются мази и гели. Многокомпонентные местные средства для аппликаций способствуют не только снятию воспаления, но и обладают обезболивающим, противоотечным, противозудным эффектом. Активными компонентами таких лекарств могут быть лидокаин, антибактериальные, противогрибковые вещества, антисептики. Врач подберет гель или мазь с учетом формы и вида гингивита. Так, при язвенном воспалении может быть целесообразно использование регенерирующих средств, а острый катаральный гингивит потребует использования мощного обезболивающего геля.
При гипертрофическом гингивите может потребоваться хирургическое вмешательство — простая гингивэктомия. Эта операция предполагает иссечение лишних тканей и наложение повязки, проводится она под местным обезболиванием.
Профилактические меры
Профилактика воспаления десен состоит в соблюдении домашней гигиены полости рта, а также регулярных профессиональных чистках. Нужно посещать стоматолога два раза в год, своевременно лечить заболевания зубов, заменять старые пломбы и протезы.
Одним из способов профилактики гингивита является сбалансированный рацион. Важно питаться правильно, выбирать продукты и напитки теплой или комнатной температуры. Не стоит игнорировать важность использования зубной нити, ополаскивателей полости рта после каждого приема пищи.
Стоматологи клиник «СТОМА» знают, как лечить гингивит: накопленный опыт, передовые методы диагностики и терапии в арсенале наших специалистов позволяют оказывать срочную стоматологическую помощь пациентам и разрабатывать эффективные схемы лечения.
Киста зуба: симптомы, диагностика, лечение, профилактика
- Виды зубных кист
- Образование кист: причины
- Симптомы кисты зуба
- Диагностика: основные методы
- Методы лечения зубных кист
- Профилактика появления зубных кист
Киста зуба — это доброкачественное новообразование, которое располагается внутри костной ткани челюсти, в верхней части корня зуба. Образуется киста путем изоляции патологических клеток от здоровых, плотной оболочкой. Она защищает корни соседних зубов и организм от дальнейшего распространения воспаления.
Диаметр кисты составляет от 0,5 до 3 см. Киста зуба опасна перерастанием в злокачественную опухоль. Также она провоцирует различные последствия в виде:
- поражения соседних зубов;
- выпадения зуба;
- разрушения костной ткани челюсти.
Виды зубных кист
Специалисты выделяют несколько видов кисты:
- фолликулярная, образуется на зачатках зубов, которые не прорезались;
- радикулярная, является следствием воспаления десен;
- резидуальная, следствие оставшейся инфекции после удаления зуба и его корня;
- ретромолярная или киста зуба мудрости;
- а также киста прорезывания, характерная для детей младенческого и младшего школьного возраста.
Образование кист: причины
Среди причин появления кисты корня можно выделить:
- кариес, в том числе и недолеченный;
- воспалительный процесс под коронкой с захватом прилегающих тканей;
- хронический периодонтит и пародонтоз;
- пульпит, когда воспаление затрагивает каналы и нервно-сосудистый пучок;
- переломы челюсти;
- ОРВИ и грипп с осложнениями;
- различные заболевания носа и горла, от тонзиллита до гайморита;
- неправильные манипуляции со стороны стоматолога во время лечения и удаления зубов.
В детском возрасте киста может образоваться в месте прорезывания молочного, а после постоянного зуба.
Нередки случаи, когда кисты возникают на фоне ослабленного иммунитета, вызванного стрессом, переутомлением и затяжными болезнями.
Заболевания носоглотки, также провоцирующие появление кист в челюсти, приводят к локализации их в области тканей передних зубов. Инфекция попадает к ним по кровяному току, образуя инфекционный очаг.
Симптомы кисты зуба
Опасность зубных кист заключается в том, что диагностируется заболевание, как правило, на последних стадиях, когда киста уже значительно увеличена в размерах и идет поражение каналов корня зуба.
На этапе формирования и роста кисты зуба процесс протекает бессимптомно. Классическая зубная боль, которая проявляется при других заболеваниях ротовой полости, в случае с кистой может быть выражена незначительно либо отсутствовать вовсе. Присоединяется она только в том случае, если инфекция, заключенная в оболочку, вызвала острое воспаление корня и флюс.
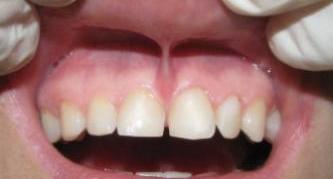
Классическая картина кисты зуба сопровождается целым рядом симптомов, но не явно выраженных:
- нелокализованные боли;
- отечность десны;
- дискомфорт при пережевывании пищи;
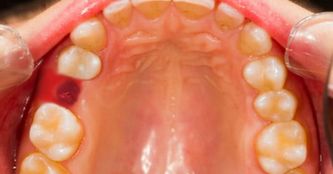
- образование небольшого бугорка на десне или небе.
Нередким осложнением кисты является флюс (периостит), его появление может сопровождаться выделением содержимого кисты по свищевому ходу.
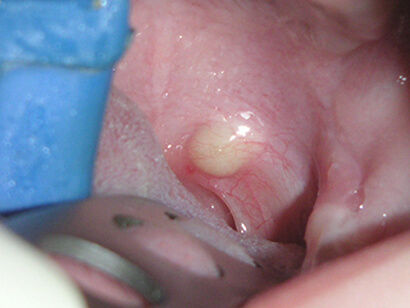
По мере роста кисты могут проявиться такие симптомы:
- общая слабость в организме;
- повышенная температура тела;
- увеличение лимфоузлов.
Если заболевание было вызвано инфекциями носоглотки, появление и рост кисты может сопровождаться периодическими либо постоянными головными болями.
Диагностика: основные методы
Заметить кисту при обычном осмотре возможно только на стадии проявления явных симптомов (отечность десны, бугорок и .
Окончательно диагностировать кисту и подтвердить подозрения специалиста способно только рентгеновское исследование. Как правило, снимок делается в области локализации кисты.
В ряде случаев дополнительно требуется панорамный снимок челюсти либо ортопантомограмма. ОПТГ необходима челюстно-лицевому хирургу в случае оперативного вмешательства и если рентгенологический снимок не позволяет полностью увидеть картину заболевания. Подобные случаи нередко происходят, когда киста зуба спровоцирована инфекциями носоглотки и гайморовых пазух.
Помощь других специалистов
Кисты, спровоцированные заболеваниями десен, требуют дальнейшей консультации и лечения у пародонтолога. При кисте, спровоцированной ЛОР-заболеваниями необходима консультация отоларинголога.
Методы лечения зубных кист
Лечение кисты зуба осуществляется двумя методами:
- терапевтическим;
- хирургическим.
Если киста небольшого размера, и она не сопровождается серьезными симптомами в виде гнойных абсцессов и отеков, возможно консервативное лечение. При этом киста в диаметре не должна превышать 8 мм.
Лечение осуществляется через каналы зуба. После их вскрытия производится антисептическая обработка и через канал специалист вводит медно-кальциевую суспензию. Далее зуб пломбируется временными материалами. Спустя время, определенное стоматологом, делается повторный рентгенологический снимок, чтобы увидеть прогресс в лечении либо его отсутствие.
Медно-кальциевая суспензия позволяет восстановить разрушенную костно-челюстную ткань.
Дополнительно, по усмотрению специалиста и в случае серьезного воспаления, может быть назначено лечение антибиотиком. При данном заболевании это вспомогательная мера, и ни в коем случае не основное лечение.
При отсутствии прогресса или если киста большого размера, лечение осуществляется путем оперативного вмешательства. Проводится операция челюстно-лицевым хирургом под местным обезболиванием. В ходе хирургического вмешательства срезается верхушка корня зуба, после этого производится полное удаление кисты.
В некоторых случаях может удаляться только передняя стенка оболочки кисты. Период восстановления после подобной операции более длительный.
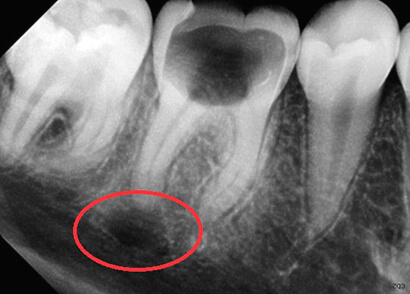
В числе современных способов лечения кисты применяются операции с использованием лазера. Боли и в этом случае практически, нет. Помимо удаления новообразования, в ходе манипуляций осуществляется дезинфекция каналов зуба и области поражения. Раны при таком методе заживают быстро, осложнения крайне редки.
Зуб, при лечении кисты специалисты стараются сохранить. После того как шов заживает, временная цементная пломба из каналов удаляется, и они пломбируются постоянными материалами. Если это невозможно, после операции удаляется сам зуб.
Профилактика появления зубных кист
Предупредить появление кисты зуба могут своевременно вылеченные заболевания пульпы и пародонта. Также следует следить за состоянием здоровья ЛОР-органов.
Соблюдение данных мер не является гарантией полного отсутствия кисты, но поможет предотвратить появление кист, образующихся в результате воспалительных процессов зубов, либо выявить заболевание на ранней стадии, когда еще возможно терапевтическое лечение.
Абсцесс зуба: причины заболевания, основные симптомы, лечение и профилактика
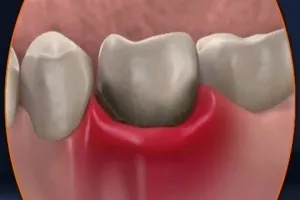
Представляет собой инфекционный процесс, который связано со скоплением гноя во внутренней или наружной поверхности альвеолярного отростка верхней челюсти либо альвеолярной части нижней челюсти.
Причины
Развитие абсцесса зуба может наблюдаться при различных недолеченных стоматологических заболеваний. Довольно часто возникновению недуга могут предшествовать механические травмы, вызвавшие скол зуба либо его перелом.
Возникновение заболевания может быть обусловлено инфекцией, которая передается через кровоток при общих инфекционных заболеваниях, таких как ангина или грипп.
Помимо этого, развитие недуга может быть связано с травматическим поражением слизистой рта и кожи, сопровождающимся инфицированием раны патогенной флорой.
Возникновение в области челюсти фурункулов и занесение инфекции при проведении медицинских манипуляций, также могут рассматриваться как предрасполагающие факторы к развитию патологического процесса.
Симптомы
Недуг проявляется возникновением интенсивной ноющей и пульсирующей боли в зубе. При нажатии или жевании боль значительно усиливается и становится невыносимой. О развитии заболевания может сигнализировать повышение температурной чувствительности зуба, постоянное ощущение в ротовой полости горечи. Также такие больные могут жаловаться на ощущение недомогания, появление дискомфорта в районе зуба, повышение температуры тела, появление гнилостного запаха изо рта, увеличение лимфатических узлов, гиперемию и отек десны, проявление на поверхности десны гнойных ран и язв, а также опухание и отек лица в области челюсти.
При отмирании поврежденного зуба в следствии интенсивного воспалительного процесса, может наблюдаться исчезновение болей, а также других патологических симптомов, но это только временное улучшение, так как инфекционно-воспалительные процессы продолжают активно развиваться, все глубже проникая в ткани зуба и челюсти.
Дальнейшее развитие абсцесса может вызывать самостоятельное вскрытие гнойника и прорыв гноя в полость рта или наружу, после чего наблюдается исчезновение острой симптоматики, в следствии чего контуры лица больного приобретают естественную форму. Однако это не повод прекращать лечение, так как такие проявления указывают только на хронизацию процесса и формирование свищевого хода. В связи с этим при возникновение всех вышеперечисленных симптомов потребуется немедленно обратиться к специалисту.
Диагностика
При подозрении на абсцесс зуба проводят общий осмотр больного, сбор анамнеза, а также назначение лабораторно-диагностических процедур.
В случае необходимости может быть проведена рентгенограмма, которая окончательно подтвердит диагноз или выявит какое-то иное заболевание со схожими симптомами.
Лечение
Лечение абсцесса зуба направлено прежде всего на устранение очага инфекции с целью сохранить зуб и не допустить дальнейших осложнений.
Довольно часто при этом возникает необходимость дренировать абсцесс, для чего проводится процедура прохождения корневого канала, с помощью которой помимо дренирования абсцесса также удаляются некротизированные ткани корня. Затем проводится пломбирование зуба и, при необходимости, установка искусственной коронки зуба.
В некоторых случаях, когда инфекция развилась достаточно сильно, опасность осложнений сильно высока, а сохранение зуба оказывается проблематичным, может быть проведено удаление зуба, который является источником инфекции.
Профилактика
Профилактика абсцесса зуба основана на своевременном лечении инфекционно-воспалительных заболеваний ротовой полости.
Удаление абсцесса на десне
Абсцесс на десне представляет собой припухлость, обусловленную гнойным воспалением. В основе развития такого состояния могут быть две причины:
- Инфекционный процесс, локализованный у верхушки корня зуба;
- Воспаление десен при пародонтите или травматическом поражении.
Клинические признаки
 Основные симптомы абсцесса десны — ее припухлость и болезненность. В зависимости от тяжести состояния и причины развития абсцесса, клиническая симптоматика несколько отличается. Добавочными признаками могут быть отечность щеки и губы, наличие свища с гнойным или мутным отделяемым. Нередко отмечается повышение температуры тела.
Основные симптомы абсцесса десны — ее припухлость и болезненность. В зависимости от тяжести состояния и причины развития абсцесса, клиническая симптоматика несколько отличается. Добавочными признаками могут быть отечность щеки и губы, наличие свища с гнойным или мутным отделяемым. Нередко отмечается повышение температуры тела.
Воспаление, обусловленное осложнением кариеса или некачественным лечением корневых каналов, развивается постепенно, может определенное время протекать бессимптомно или характеризоваться незначительной болезненностью при накусывании. Обострение процесса проявляется постоянной болью и припухлостью десны.
Если причиной абсцесса десны явился воспалительный процесс, обусловленный пародонтитом, то симптоматика обычно менее выражена. Отмечается припухшая десна, которая легко кровоточит при чистке зубов. Из зубо-десневой борозды может выделяться гной.
Методы лечения
Лечебная тактика зависит от причины, вызвавшей развитие абсцесса, и заключается в обеспечении оттока гнойного содержимого, а также ликвидации источника инфекции. Удаление абсцесса на десне после его вскрытия может включать как консервативные методы лечения, так и хирургическое вмешательство. Нередко используется комплексное воздействие, которое состоит в
- проведении противовоспалительных мероприятий;
- антибиотикотерапии;
- пломбировании или перепломбировании корневых каналов;
- резекции верхушки корня зуба.


При пародонтите лечебная тактика по удалению абсцесса на десне заключается в снятии зубных отложений, противовоспалительной терапии, проведении хирургического кюретажа.
Любой гнойный очаг, локализованный в полости рта, опасен дальнейшим распространением и вовлечением в процесс близлежащих тканей, развитием остеомиелита, флегмоны, поражением пазух носа и мозговых оболочек. При появлении первых признаков заболевания необходимо обратиться за квалифицированной помощью к стоматологу, который уточнит патологию и проведет соответствующее лечение.
Стоимость услуг по направлению
| Вид услуг | Стоимость |
| Операция пластики уздечки губ и языка | от 4 000 P |
В Зеленограде любой вид стоматологической помощи можно получить в клинике «Стар», которая является Инновационным центром Стоматологической Ассоциации России. Благодаря высокому профессионализму специалистов, отличной материально-технической базе, здесь гарантируется безупречное качество всех проводимых видов услуг.
Записаться на прием можно по тел. 499 734-03-53



