Виды причины лечение профилактика тяжести в правом боку
О здоровье: как определить застой желчи в организме рассказали пациентам в «Школе здоровья» Цивильской ЦРБ
На начальных этапах застой желчи легко корректируется, но, если запустить ситуацию, дело может закончиться даже экстренной операцией.
Наверное, каждому знакомо ощущение: съешь кусочек жирной пищи, а остается чувство, что объелся. Появляется тяжесть в правом боку, пища, кажется, долго не переваривается. Это один из симптомов застоя желчи.
Вместе с врачом ультразвуковой диагностики Цивильской центральной районной больницы Марией Алексеевой в «Школе здоровья» для пациентов разобрали основные признаки неблагополучия в желчном пузыре и выяснили, как это можно лечить.
Признаки застоя желчи:
- ноющая и тянущая боль в правом боку после физической нагрузки;
- ощущение дискомфорта в правом боку – как будто там что-то мешает или сдавливает;
- боль справа при наклоне и повороте;
- при долгом сидении в неправильной позе начинает ныть правая рука, появляется боль в правой лопатке;
- сухость или горечь во рту, незначительные изменения оттенка кожи.
Безобидный на первый взгляд застой желчи может обернуться большой бедой.
Холестаз (застой желчи) занимает третье место среди заболеваний и патологий пищеварительного тракта и молодеет из года в год.
Ему подвержены люди пенсионного возраста, женщины старше 40 лет, беременные, офисные работники и школьники (долгое ограничение в движении и неправильная поза за рабочим столом).
Желчь – продукт секреции клеток печени. Она вырабатывается в печени, затем по печеночным и желчным протокам поступает в желчный пузырь, где накапливается. Как только пища попала в ротовую полость и начался процесс переваривания, желчь поступает в кишечник (двенадцатиперстную кишку), где нейтрализует остатки соляной кислоты, расщепляет жиры (эмульгирует до нужной кондиции, чтобы они смогли всосаться в кровь), помогает организму усваивать жирорастворимые витамины А, Е, Д, К, обеззараживает пищу и удаляет лишние патогенные бактерии в тонком кишечнике, участвует в других ферментных реакциях для полноценного переваривания пищи и усвоения питательных веществ. К примеру, активизирует липазу (фермент поджелудочной железы).
Когда пищеварения не происходит, желчь накапливается в желчном пузыре – небольшом органе грушевидной формы, расположенном у правой межреберной дуги.
Если желчь по каким-либо причинам застаивается и не поступает в кишечник, это приводит к нарушению всего процесса пищеварения. Холестаз может повлечь за собой не только нарушение функции ЖКТ, но и серьезные заболевания, связанные с нарушением обмена веществ: авитаминоз, остеопороз, желчекаменная болезнь, холецистит, в тяжелых случаях – цирроз печени (скопление желчи, ее повышенная концентрация изменяет и перерабатывает клетки печени), а также может стать причиной формирования сахарного диабета. Поэтому запускать это состояние нельзя.
Чтобы желчь не застаивалась, врач специалист первой категории Мария Михайловна предупредила, о чем необходимо помнить пациентам.
Застою желчи отчасти способствует как сама печень, которая вырабатывает желчь, так и протоки, по которым она движется, и желчный пузырь.
Чтобы не было проблем, желчь всегда должна быть жидкой, а не вязкой или желеобразной.
Желчь – высококонцентрированный секрет, когда она долго находится в неподвижном состоянии, начинает формироваться осадок, сначала в виде хлопьев, затем они образуют камни. Не стоит забывать, что желчь выделяется на каждый прием пищи и роль правильного регулярного питания очень важна в профилактике образования камней!
Движение желчи осуществляется по протокам, окруженным мышцами. Не лишним будет помнить, что любой стресс ведет к спазму, в том числе и мышечному, что может привести к банальному пережатию самих протоков и их впускающих и выпускающих сфинктеров. Желчь может застрять в протоках. Поэтому прием пищи всегда должен быть в спокойной обстановке и правильной позе: доставляйте себе удовольствие – завтракайте, обедайте и ужинайте красиво.
 Сформировавшийся застой желчи можно распознать по следующим признакам:
Сформировавшийся застой желчи можно распознать по следующим признакам:
- тупая боль в правом подреберье;
- частая отрыжка;
- увеличенная печень;
- темная моча и светлый кал;
- запоры или понос;
- неприятный запах изо рта;
- хроническая усталость, сонливость;
- горечь во рту;
- постоянный кожный зуд;
- желтый цвет кожи и белков глаз.
При первых признаках застоя лучше сразу сделать УЗИ. При ухудшении самочувствия необходимо обратиться к врачу. При долгом застое может формироваться и песок, и камни в желчном пузыре, и при любой стимуляции движения желчи можно спровоцировать и движение камней. Если камень маленький, то хоть и с болью, но он выйдет из протока, а большой способен закупорить проток. И в этом случае показана экстренная операция.
Для точной постановки диагноза при застое желчи требуется дополнительное обследование и лечение:
- УЗИ печени и желчных протоков. Оно поможет оценить масштаб поражения и наличие камней. Наличие желчного осадка укажет на то, что желчь густая и вязкая, с трудом продвигается по желчным протокам, поэтому может застаиваться. Скопление желчи в протоках вызывает увеличение печени в объеме.
- Общие анализы крови и мочи помогут оценить общее состояние организма.
- Биохимия крови даст полное представление о работе печени и желчного пузыря.
- Анализ желчи позволит определить ее состав.
- Копрограмма поможет оценить работу кишечника, а также качество процесса пищеварения.
 После всех обследований врач назначит лечение. На ранних стадиях это легко корректируется.
После всех обследований врач назначит лечение. На ранних стадиях это легко корректируется.
В профилактических целях полезно делать слепой тюбаж, это приносит облегчение, пить желчегонные травы или сборы и добавлять в свой рацион продукты, обладающие мягким желчегонным действием (горечи, зелень, грубая клетчатка).
Помните, что застой желчи – это в большинстве случаев проблема, созданная образом жизни человека, и она имеет свои предпосылки (нерациональное питание, стрессы, гиподинамия…).
Получайте удовольствие от жизни, убирайте предпосылки и живите здоровыми!
Искривление грудного отдела позвоночника: что делать?
Тяжести, неправильная осанка, травмы — всё это может спровоцировать развитие сколиоза. Рассказываем больше о причинах и симптомах этого заболевания, а также о способах его диагностики и лечения.

Прямохождение не только продолжило эволюцию человека, но и спровоцировало многочисленные патологии позвоночника. Тяжёлая нагрузка, неправильная осанка, травмы, инфекции — всё это приведёт к деформации костей спины, в том числе вызовет искривление грудного отдела позвоночника.
Причины деформации позвоночника
Сколиоз — специфическое заболевание, причина которого кроется в строении человеческого тела. Наши предки опирались на все конечности, отчего на нагрузка на позвоночник распределялась равномерно. Прямохождение сместило нагрузку, а физическая работа, травмы и слаборазвитые мышцы усугубили проблему. На искривление грудного отдела позвоночника может негативно повлиять много факторов:
- неправильная осанка в детстве;
- неравномерные нагрузки на одну сторону — например, ношение тяжёлой сумки на одном и том же плече;
- травмы позвоночника;
- инфекционные заболевания и хронические воспаления мышц;
- врождённые аномалии — например, разная длина ног;
- слабый мышечный корсет.
 Чтобы снизить шансы возникновения проблем с искривлением позвоночника, воспользуйтесь нашим комплексом упражнений для укрепления мышц спины.
Чтобы снизить шансы возникновения проблем с искривлением позвоночника, воспользуйтесь нашим комплексом упражнений для укрепления мышц спины.
К искривлению приведут хронические стрессы и постоянное нахождение в неудобной позе. Кроме того, некоторые люди к нему наследственно предрасположены.
Симптомы различных видов сколиоза грудного отдела
Искривление костей позвоночника имеет три классификации: по степени тяжести, типу искривления и по направлению изгиба.
По тяжести выделяют четыре степени:
- Сутулость почти не заметна, искривление видно при наклоне и доставляет небольшой дискомфорт.
- Заметная асимметрия позвоночника, искривлённый угол до 25°. Ощущается мышечное натяжение, а боли возникают при долгом нахождении без движения.
- Ярко выраженная деформация груди, заметный межрёберный горб. Чувствуется сильная боль в спине, а у внутренних органов появляются нарушения в работе.
- Появляется перекос туловища и тазобедренных суставов, спина искривлена на 40-80°. Становится тяжело двигаться, возникает вероятность паралича.
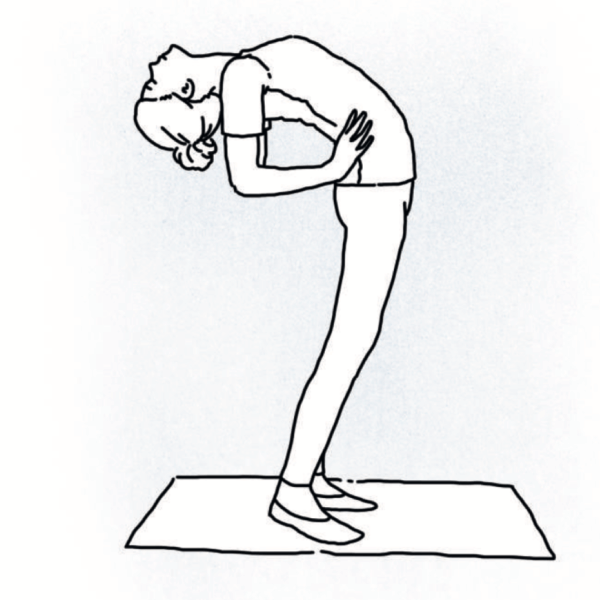
По типу искривления выделяют три вида:
- верхнегрудной — изменения затрагивают шею и верхний грудной отдел;
- грудной — деформируется грудная клетка, появляются спинной и межребёрный горбы;
- грудопоясничный — одновременное искривление грудного и поясничного отделов;
- поясничный — изменения затрагивают только поясничный отдел позвоночника.
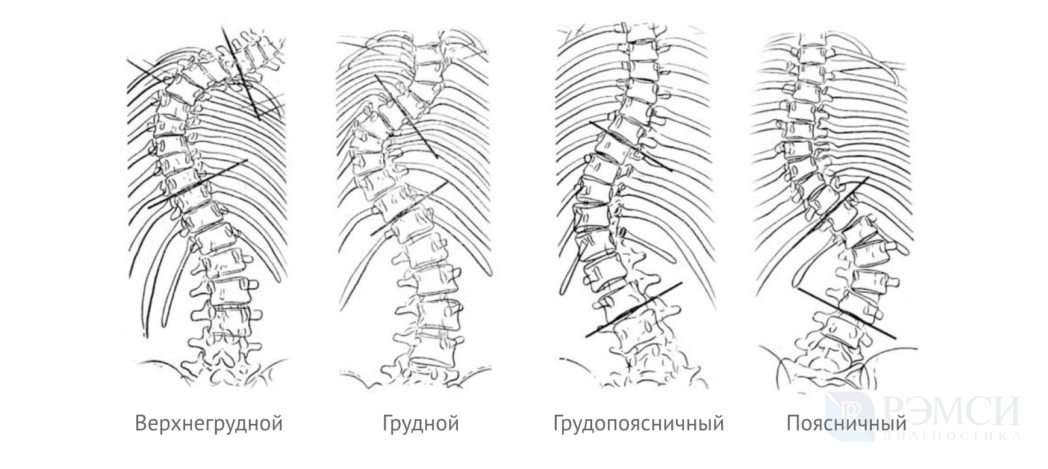
По стороне сколиоз грудного отдела делится на право- и левосторонний. Правосторонний обычно доставляет сильный дискомфорт, а левосторонний, наоборот, может долго протекать практически бессимптомно.
Общие симптомы всех степеней и типов сколиоза: боль в спине, асимметрия плеч и сутулость. Однако при развитии заболевания могут появиться такие признаки, как:
- асимметрия лица — при шейных нарушениях;
- затруднение дыхания, проблемы с пищеварением — при высокой степени искривления и давлении на внутренние органы;
- межрёберная невралгия;
- покалывание и слабость в руке.
Как диагностируют искривление грудного отдела позвоночника?
Проблемами спины занимаются несколько врачей. Ортопед и хирург помогут вам при врождённых или приобретённых аномалиях строения позвоночника, а травматолог — при поражениях позвоночника после повреждений спины. Невролог сможет назначить лечение при поражении нервной ткани из-за патологий костей.
Сколиоз второй степени и выше хорошо заметен при первичном визуальном осмотре в нескольких положениях: стоя, лёжа и при наклоне вперёд.
Для определения степени и вычисления угла наклона вас могут отправить на рентген. Вероятно, посоветуют сделать МРТ грудного отдела позвоночника. Такой снимок не только покажет изменения в костях, но и позволит проверить степень деформированности внутренних органов при высокой степени сколиоза. Похожий результат даст компьютерная томография.
Как лечится сколиоз?
Низкие степени сколиоза исправляются лечебной физкультурой, массажем и плаванием. Часто назначают физиопроцедуры: электрофорез, грязелечение и магнитотерапию.
Тяжёлые формы искривления можно исправить только хирургическим вмешательством.
После проведённого лечения часто назначают применение фиксирующих корсетов. Они позволяют закрепить результат, но их нельзя носить слишком долго.
Как избежать искривления спины?
Как и в случае со многими другими болезнями, сколиоз грудного отдела проще предотвратить. Следить за этим должны в первую очередь родители:
- Не пытайтесь посадить маленького ребёнка раньше, чем он сам попытается это сделать;
- Подбирайте ребёнку мебель по росту, чтобы он всегда сидел с ровной спиной.
Взрослым в профилактике сколиоза поможет здоровый образ жизни:
- Регулярно занимайтесь спортом, много и разнообразно двигайтесь;
- Во избежание нарушений в строении костей следите за рационом питания.
При первых изменениях в осанке или появлении болей в спине незамедлительно обращайтесь к врачу. Искривление первой степени легко вылечить или, по крайней мере, задержать.
Виды причины лечение профилактика тяжести в правом боку
Автор, редактор и медицинский эксперт – Мураева Юлия Юрьевна.
Количество просмотров: 21 072
Дата последнего обновления: 23.11.2020 г.
Среднее время прочтения: 13 минут
Боль в спине (синоним дорсалгия) – это один из самых распространенных поводов обращения к врачу – вторая после острых респираторных заболеваний 1 . Чаще всего с такими жалобами приходят к неврологу, терапевту или врачу общей практики. По данным международных исследований, от 19 до 43% взрослого населения, которые были обследованы в последнее время, отмечали болезненные ощущения в спине в течение последнего месяца, от 27 до 65% — за последний год. Тех же, кто испытал это хотя бы раз в жизни, насчитывается 59-84% 1 . Практически каждый пятый взрослый житель нашей планеты может испытывать сильные боли в спине в эту минуту 2 . Наиболее частая их локализация – это нижняя часть спины и поясница 2 .
Почему возникают боли в спине
- Вертеброгенные причины – связаны с патологией позвоночника:
- патология межпозвонковых дисков, в том числе, грыжи;
- сужение позвоночного канала;
- болезни суставов;
- последствия травм;
- врожденные пороки и аномалии развития;
- обменные нарушения;
- спондилиты – воспалительные процессы в межпозвонковых суставах.
- Невертеброгенные — не связаны с патологией позвоночного столба:
- растяжения связок и мышц, связанные с большой нагрузкой;
- миофасциальный синдром – хронические боли в мышцах;
- воспаление мышечной ткани – миозит;
- болезни внутренних органов;
- патология крупных сосудов, например, аневризма (резкое расширение) брюшного отдела аорты;
- артроз тазобедренного сустава – воспалительно-дистрофическое заболевание;
- психические расстройства и т.д.
В зависимости от происхождения, различают следующие виды боли:
- Специфическая — связана с конкретным заболеванием, которое можно обнаружить стандартными методами обследования. Этот вид занимает до 3% 1 всех случаев. Это могут быть компрессионные переломы позвоночника, опухолевые, инфекционные процессы, болезни органов малого таза (особенно при боли в спине у женщин).
При этом существует ряд определенных симптомов, так называемых «красных флагов», которые говорят о серьезных заболеваниях и требуют углубленного обследования. К ним относятся:
— быстрая беспричинная потеря массы тела и/или указание на онкопатологию в прошлом (опухоли);
— слабость в нижних конечностях, нарушение чувствительности и функций органов малого таза (синдром конского хвоста);
— применение антибиотикотерапии, повышение температуры тела (инфекционные процессы);
— травма или установленный диагноз остеопороза в прошлом, возраст старше 55 лет (перелом позвоночника);
— молодой возраст – до 20 лет;
— длительное сохранение болезненных ощущений и их интенсивности, несмотря на лечение.
-сочетается с общей слабостью или с нарушением походки, усиливается ночью, не меняется при изменении положения тела
- Радикулярная – следующая по частоте (до 27%). Развивается как следствие защемления и/или воспаления корешка спинного мозга, который выходит через отверстия позвоночного столба. На этот вид может указывать усиление болезненности при кашле, чихании, физической нагрузке и других видах активности.
- Неспецифическая – чаще острая, сразу определить конкретную причину ее развития бывает сложно, обычно является последствиями дистрофических изменений в костной, хрящевой ткани позвоночника, а также мышц и связок, которые составляют поддерживающий аппарат спины. В Международной классификации болезней (МКБ-10) существует специальный раздел для определения подобных синдромов – дорсопатий.
Такая дорсалгия составляет до 85% 1 всех случаев и в основном связана с нарушением нормального функционирования отдельных структур позвоночника, любая из которых может стать источником болевых импульсов. Боль может быть компрессионной (от сдавления нервных корешков) и рефлекторной – от всех остальных тканей, в том числе, спазмированных мышц.
Описывается еще один вид болевого синдрома, который не связан с какими-либо органическими поражениями позвоночника и околопозвоночных тканей. Это так называемая дисфункциональная боль 3 . Она может быть вызвана психологическими проблемами и хроническим стрессом.
Деформация желчного пузыря
Если при установленной на УЗИ исследовании деформации желчного пузыря вас беспокоят неприятные симптомы, связанные с приемом пищи и наблюдается повышение уровня билирубина необходимы консультация и наблюдение гастроэнтеролога для лечения, чтобы предотвратить возможные осложнения.
Если деформация желчного пузыря обнаружена на УЗИ исследовании, но вас ничего не беспокоит, никакого специфического лечения проводить не надо. Достаточно раз год делать УЗИ для проверки и посещать врача. Может понадобиться два раза в год профилактический прием желчегонных препаратов, которые назначит врач.
В случае врожденной деформации желчного пузыря лечение может потребоваться только в при наличии значительных нарушений, так как многократные загибы, они могут способствовать задержке желчи в желчном пузыре.
Приобретенная по причине холецистита или желчнокаменной болезни деформация желчного пузыря, которая сопровождается нарушением его сократительной функции, изменением качества и количества желчи и нарушением пищеварения нуждается в обязательном лечении.
Пациент в результате лечения получит
- Отсутствие симптомов и улучшение качества жизни.
- Восстановление функций желчного пузыря.
- Профилактику осложнений и удлинение ремиссии.
- Устранение факторов риска.
Советы и рекомендации
Для профилактики и улучшения самочувствия поможет щадящая диета и режим питания. Желательно питаться в одно и тоже время, не переедать и не голодать. Из рациона надо исключить жареные, жирные, острые и копченые блюда, шоколад, грибы.
Справочная информация
Деформация желчного пузыря – это распространенная патология, которая бывает врожденной или приобретается на протяжении жизни человека. Желчный пузырь – это полый орган небольшого размера для хранения желчи. Он представляет собой удлиненный мешочек, по форме в наполненном желчью виде напоминающий грушу. В желчном пузыре выделяют верхнюю суженную часть – шейку, от которой отходит пузырный проток, среднюю – тело, и нижнюю дно. Наиболее частыми деформациями являются перегибы, перекручивание и перетяжки желчного пузыря в области шейки.
Справочная информация

Основные симптомы
Если деформация желчного пузыря не влияет на поступление желчи в двенадцатиперстную кишку, она может никак не проявлять себя и выявляется только на УЗИ. Если же деформация мешает нормальному оттоку желчи наблюдаются следующие симптомы:
- тяжесть в желудке после еды;
- горький привкус во рту;
- тошнота и рвота после употребления жирной пищи;
- боли в правом подреберье, а в лабораторных анализах отмечается повышение уровня билирубина.
Механизм развития заболевания
Врожденная деформация желчного пузыря возникает под действием различных факторов во время внутриутробного развития, обычно она никак себя не проявляет и обнаруживается только на УЗИ исследовании.
Приобретенная деформация желчного пузыря имеет много причин, среди них выделяют:
- заболевания желудочно-кишечного тракта. Например, длительно протекающий холецистит, острый холецистит или желчнокаменная болезнь могут привести к воспалению внешней стенки желчного пузыря – перихолециститу и образованию спаек;
- резкие движения и поднятия тяжестей могут вызывать кратковременное неполное закручивание желчного пузыря вокруг своей оси. Такая деформация протекает бессимптомно и обычно проходит без лечения;
- выраженное опущение внутренних органов у пожилых людей, растяжение и отвисание желчного пузыря при его увеличении и наличии в нем камней;
- нарушения в питании, жирная и тяжелая пища стимулирует выделение большого количества желчи и приводит к растяжению и деформации желчного пузыря.
Когда необходимо обратиться к врачу
- если беспокоят неинтенсивные боли в правом подребье, тошнота,отрыжка, тяжесть в желудке и горький привкус во рту;
- для профилактического осмотра при выявленной деформации на УЗИ;
- при сильных болях необходима срочная медицинская помощь.
Осложнения
Самой опасной является редкая деформация, при которой жёлчный пузырь закручивается вокруг своей продольной оси несколько раз. Такое перекручивание приводит к нарушению кровообращения в стенке пузыря, некрозу и прободению стенки, желчь попадает в брюшную полость и развивается желчный перитонит. Возникает резкая боль в правой половине живота, рвота, вздутие живота, потливость и слабость. Это состояние опасно для жизни, может помочь только срочная операция, поэтому необходимо немедленно вызвать скорую помощь.
Гепатиты – воспалительные заболевания печени
Что такое гепатит
Гепатиты – воспалительные заболевания печени. Поражение печени могут возникать при токсикозах беременных, обширных ожогах, при заболеваниях, вызванных паразитами человека (описторхиями, гельминтами, лямблиями и т.д.) Заболевания печени часто сопровождаются поражением желчевыводящих путей, желчного пузыря.
Вирусный гепатит – самое распространенное заболевание печени. Ежегодно в мире только от острого вирусного гепатита погибает 1-2 млн. людей. Причинами могут быть вирусы гепатитов А, В, С, D, G, TTV и другие вирусные инфекции (герпес, аденовирус, вирус Эпштейна-Барра и др.)
Наиболее заметным симптомом заболевания печени является желтуха кожи и слизистых. Часто беспокоят немотивированная слабость, быстрая утомляемость, снижение аппетита, тошнота, рвота, боли или чувство тяжести в правом подреберье или эпигастрии, боли в суставах, темный цвет мочи и посветление стула; могут отмечаться гриппоподобные явления, повышение температуры. Специфические симптомы хронических гепатитов отсутствуют. При поражении печени нередко отмечают высыпания на коже, кожный зуд, аллергические реакции и, особенно, солнечная аллергия. Прогрессирование заболевания приводит к развитию осложнений в виде варикозного расширения вен пищевода и желудка, при котором возможно кровотечение из них, а также отеков на ногах, энцефалопатии.
К сожалению, часто гепатиты протекают длительное время бессимптомно, что затрудняет их раннее выявление и своевременное лечение. Вирусный гепатит считается хроническим, если заболевание продолжается более 6 месяцев и иммунная система не может с ней справиться.
Откуда приходит болезнь
Источником инфекции является больной человек. При вирусном гепатите А заражение происходит через немытые овощи и фрукты, грязные руки, зараженную посуду, воду; значительно реже при переливании крови инфицированного донора и половым путем у гомосексуалистов. Распространение вирусных гепатитов В, С, G происходит при переливаниях крови и ее компонентов, при некоторых медицинских вмешательствах и недостаточной обработке инструментов, гемодиализе; нарушении целостности кожи и слизистых (татуировки, пирсинг, маникюр и педикюр, пользование общими лезвиями, ножницами и зубными щетками), половым путем, при внутривенном введении наркотиков.
В последние годы увеличился процент выявления вирусных гепатитов G и вируса ТТ (гепатит TTV), в первую очередь, благодаря совершенствованию методов диагностики. Часто выявляется сочетание нескольких вирусов (В + С, С + G и др.), что ведет к более быстрому прогрессированию заболевания. При вирусном гепатите В и G существует, так называемый, вертикальный путь заражения — от матери через плаценту к плоду.
Появление специфических противовирусных препаратов позволяет не только тормозить заболевание, но и полностью освободиться от вируса у значительной части больных, предотвращая тяжелые поздние осложнения. Отсутствие лечения в течение многих лет приводит к развитию цирроза печени и гепатокарциноме. В настоящее время заболевания гепатитом А и В можно предотвратить с помощью вакцинации (прививки), которая является самым эффективным и безопасным методом защиты.
Невирусные источники гепатита
При употреблении алкогольных напитков развивается алкогольная болезнь печени. При алкогольном гепатите накапливаются токсические вещества, нарушается дыхание клеток печени (гепатоцитов), появляются жировые включения, наступает некроз клеток, что приводит к циррозу печени. Заражение вирусами гепатита у лиц, злоупотребляющих алкоголем, также приводит к более быстрым грубым изменениям. Первым и обязательным условием лечения является полное прекращение употребление алкоголя, в противном случае прогрессирование заболевания почти неизбежно.
При нарушении липидного и углеводного обмена у людей с ожирением, сахарным инсулинонезависимом диабете, при несбалансированном питании по углеводам и жирам, быстрой потере веса, при длительном употреблении некоторых лекарственных препаратов также происходит накопление капель жира, жировых включений в клетках печени, развивается стеатогепатит.
При многих инфекционных заболеваниях могут обнаруживаться признаки вовлечения в процесс печени от умеренных изменений печеночных тестов до появления желтухи и печеночной недостаточности. Бактериальные инфекции (стафилококк, сальмонеллы, иерсинии и др.), сифилис, паразитарные болезни (токсоплазмоз, малярия, глистные инвазии ит.д.) вызывают разнообразные изменения в печени. Лекарственная терапия почти при всех невирусных инфекциях печени и паразитарных заболеваниях оказывается эффективной. Поэтому важно установить диагноз и провести специфическое лечение.
Берегите печень!
 Состояние печени необходимо исследовать перед хирургическими вмешательствами, чтобы провести адекватную предоперационную подготовку и уменьшить риск развития послеоперационных осложнений.
Состояние печени необходимо исследовать перед хирургическими вмешательствами, чтобы провести адекватную предоперационную подготовку и уменьшить риск развития послеоперационных осложнений.
Высоким риском заболевания является женский пол, ожирение, беременность, быстрое снижение массы тела, неправильное питание. Своевременная диагностика и лечение могут предотвратить хирургическое вмешательство.
Учитывая вышесказанное, исследование функции печени является отправным пунктом для диагностики и выявления заболевания печени.
Виды причины лечение профилактика тяжести в правом боку



Вирусные гепатиты являются инфекционными заболеваниями, которые поражают внутренние органы и, в частности, печень человека. Несмотря на существенные различия в симптоматике и способах передачи, все вирусы оказывают воспалительное действие и негативно сказываются на состоянии здоровья.
Сегодня принято различать несколько типов распространенных вирусных гепатитов: B, A, D, C, E. Наш организм защищен иммунитетом, который запрограммирован на определение и устранение патогенных клеток. Чем более выражен иммунный барьер, тем больший объем клеток он сможет преодолеть за короткое время. А соответственно в процессе борьбы с вирусом нарушения работы печени будут проявляться сильнее. Таким образом, протекает острый гепатит.
Но если иммунный ответ имеет адекватную стадию, тогда организм человека способен сам уничтожить возбудителя, что приводит к полному выздоровлению. Это обычное явление, когда протекает гепатит Е, А, а также в большинстве случаев заражения вирусом В.
Когда иммунная система не в силах уничтожить первичные появления клеток гепатита, вирус «поселяется» в печени и заболевание приобретает хронический характер. Это тяжелая стадия, которая распространена при поражении гепатитом С, а в некоторых случаях и вирусом В.
Профилактика вирусных гепатитов
Для всех типов инфекции гепатита существует ряд правил, соблюдение которых поможет избежать попадания патогенных клеток в организм. Рассмотрим их детальнее.
1. Главный фактор риска – некипяченая вода. Ее нельзя пить, не рекомендовано мыть в ней овощи и фрукты без последующей термической обработки. Залог здоровья и защиты от гепатита А – чистая вода, которая подвергалась нагреванию в 100°C.
2. Общее правило безопасности – избегание контактов с биологическими жидкостями чужих людей. Чтобы уберечь себя от заражения гепатитом С и В, в первую очередь нужно соблюдать осторожность при попадании чужой крови на открытые ранки, слизистую оболочку и пр. В микроскопических дозах кровь может быть на бритвах, ножницах, зубных щетках и прочих предметах гигиены. Поэтому не стоит использовать их совместно с кем-то.
3. Меры для профилактики заражения обязаны принимать во всех медицинских учреждениях. Но в случаях, если вы делали эндоскопию или же вы посещали стоматолога лет 10 назад, нужно провериться. Поскольку в то время борьба с вирусными гепатитами не была организована на столь высоком уровне и небольшой риск существует по сегодняшний день.
4. Никогда не используйте повторно шприцы и иглы, а также соблюдайте стерильность состояния инструментов, которыми вы собираетесь наносить татуировку или делать пирсинг. Помните – гепатит очень долго живет в открытом пространстве. В отличие от вируса СПИДа, он может сохраняться до нескольких недель на любых поверхностях.
5. В основном гепатит В передается путем полового контакта, но таким методом возможно и попадание вируса С. Поэтому принимайте максимальные меры предохранения при интимных связях любой формы.
6. Вирусная инфекция передается также от матери к ребенку при родах, в период беременности или лактации. Можно избежать инфицирования малыша при должной медицинской бдительности, соблюдении приема определенных препаратов и норм гигиены. Но лучше всего провести вакцинацию, поскольку пути заражения могут оставаться неизвестными.
Это общие нормы и правила, которые помогут собрать воедино основные факторы и риски заражения. Но стоит также рассмотреть отдельно меры профилактики каждого вирусного типа, чтобы иметь полную картину действий по предостережению.
Профилактика гепатита А
Инфекционное заболевание, называемое в народе «желтуха» или «болезнь Боткина», появляется через попадание в организм вируса А. Это достаточно распространенная проблема, нередко встречающаяся среди подростков и детей. Симптоматика проявлений следующая: рвота, тошнота, повышенная температура тела, недомогание, потеря аппетита, темный цвет мочи, появление желтоватого оттенка белка глаза и кожи.
Этот гепатит заражает клетки печени, попадая в организм с некачественной водой, немытыми овощами, руками, а также при близком контакте с зараженными пациентами.
Для гепатита А период инкубационной адаптации составляет 21-28 дней, после чего наступает продромальная стадия, когда повышается температура, появляется рвота, кашель, светобоязнь, мигрень и изменение цвета кожи. На этом этапе нужно незамедлительно обратиться к врачу, если это не было сделано ранее.
Для профилактики «желтухи» необходимо:
- тщательно мыть руки после посещения улицы и туалета;
- избегать употребления воды из сомнительных водоемов;
- обдавать кипятком овощи и фрукты перед их употреблением;
- поддерживать чистоту в помещениях.
Меры профилактики при гепатите В
Возбудители гепатита В представляют собой разновидность ДНК-содержащего вируса, который заражает клетки печени. Это более серьезное заболевание, которое передается такими путями:
- при донорском переливании крови;
- от матери к ребенку;
- совместным использованием гигиенических приборов (бритв, зубных щеток, ножниц);
- применением нестерильных медицинских инструментов.
Срок инкубационной адаптации может длиться до 120 дней. А первые стадии заболевания обычно протекают малозаметно – появляется тошнота, боли в правом подреберье, тяжесть в желудке, пропадает аппетит и болят суставы.
Форма острого проявления гепатита В может быть как безжелтушная, так и желтушная, но нередко она переходит в хроническую стадию. Признаками такого осложнения является: слабость, кровоточивость десен, частые гематомы и незначительное увеличение печени.
Чтобы избежать попадания вируса необходимо:
- предохраняться при половом контакте презервативом;
- избегать употребления наркотических средств и случайных интимных связей;
- не использовать чужие маникюрные наборы, пинцеты, ножницы или бритвы.
Как предотвратить заражение гепатитом С?
Наиболее тяжелая форма заболевания – это заражение гепатитом С. Данная разновидность патогенных клеток имеет однонитчатую линейную РНК и может формировать разные субтипы, генотипы. Особенность болезни – скрытое и длительное развитие, а затем – стремительный переход в цирроз печени.
Пути передачи вируса – от матери к ребенку, через кровь, незащищенные половые связи или нестерильные медицинские инструменты. Симптомами заболевания выступают: вялость, потеря аппетита, боли в правом подреберье и быстрая утомляемость.
Профилактика заражения клетками гепатита С аналогична с мерами предосторожности для вирусного возбудителя В.
Профилактические действия при гепатите D
Этот вирус также называют паразитом, поскольку он не может находиться без оболочки возбудителя гепатита В. Так он размножается в организме человека и нередко протекает в виде заражения сразу 2-мя типами патогенных клеток. Пути его передачи будут аналогичны родственному возбудителю:
- через незащищенный половой контакт;
- от матери к плоду;
- через кровь.
Хроническая форма поражения гепатитом D проявляется в слабости, беспричинном ознобе, увеличении печени, возникновении сосудистых звездочек на спине, лице или плечах.
Профилактика заражения одна – вакцинация и избегание попадания чужой биологической жидкости в организм.
Меры предосторожности с гепатитом Е
Этот вид инфекции передается аналогично гепатиту А, т.е. орально-фекальным путем. Протекание болезни начинается с общей слабости, расстройств пищеварения, усталости тела, иногда может повышаться температура.
Осложнением при гепатите Е выступает появление геморрагического синдрома и острой почечной недостаточности. Но особая опасность инфекции заключается для беременных женщин, поскольку это может привести к гибели плода и кровотечениях при рождении.
Профилактика заболевания следующая:
- улучшение санитарных и гигиенических норм;
- термическая обработка пищи;
- очистка и кипячение питьевой воды;
- тщательное мытье рук после туалета или улицы.