Нижнедолевая пневмония – виды особенности симптомы и лечение
Внебольничные пневмонии: симптомы и лечение
Едва ли не самым распространенным заболеванием органов дыхания считается внебольничная пневмония. Эта инфекционная болезнь начинается вследствие общего ослабления организма и высокой приспосабливаемости опасных микробов к антибиотикам.
Свое название внебольничная пневмония получила благодаря тому, что заражение этой болезнью, как правило, происходит вне различных медицинских учреждений. Бактерии, возбуждающие данный вид пневмонии, могут проникнуть в организм человека в домашних условиях, во время контакта с окружающей средой и в момент пребывания в местах и учреждениях с большим скоплением народа. Климатические условия региона проживания не влияют на статистику болезни.
Внебольничная пневмония обычно развивается в нижних отделах дыхательных путей. В зависимости от локализации очага поражения различается левосторонняя и правосторонняя нижнедолевая пневмония. В особо опасных случаях, когда возникает пневмония справа и слева, говорят о двусторонней форме.
Болезнетворные микробы, возбуждающие пневмонию, попадают в организм через верхние дыхательные пути. Если происходит проникновение бактерий в правое легкое, начинается правосторонняя нижнедолевая пневмония.
Чаще всего возбудителями внебольничной патологии являются пневмококки. Однако болезнь может возникнуть при инфицировании:
- вирусами;
- стафилококками;
- пневмоцистами;
- хламидиями и микоплазмами (атипичные возбудители);
- клебсиеллой;
- гемофильной или кишечной палочкой.
По степени тяжести внегоспитальная пневмония бывает легкая, средняя или тяжелая. Первая позволяет лечить амбулаторно. Пациент находится в домашних условиях под постоянным контролем лечащего врача.
Средняя форма пневмонии требует госпитализации в терапевтическое отделение. Это позволяет не только быстро справиться с недугом, но и не допустить перехода его в хроническую форму. Последняя развивается чаще всего из среднетяжелой степени заболевания. Внебольничная пневмония тяжелого течения лечится только в отделениях интенсивной терапии. В особо опасных случаях больные помещаются в реанимацию.
Причины
Основные причины заражения внебольничной пневмонией — расстройство иммунной системы и общая слабость организма. Среди других факторов необходимо упомянуть такие моменты:
- инфицирование вирусами;
- резкое переохлаждение;
- заболевания сердечно-сосудистой, эндокринной или дыхательной системы;
- длительное соблюдение постельного режима во время лечения другого заболевания;
- недавно перенесенные полостные хирургические операции;
- чрезмерное употребление алкоголя и никотина, наркомания;
- пожилой и преклонный возраст.
Диагностика и лечение
Каким образом проводится диагностика и лечение внебольничной пневмонии, конечно же, интересует больных этим недугом. После анамнестической беседы проводится общий осмотр с применением аускультации легких справа и слева, перкуссии и т. д. Для уточнения диагноза и выявления различных аспектов больному назначается рентгенографическое обследование грудной клетки. Для этого делаются снимки этой области в прямой и боковой проекции.
Из дополнительных обследований проводятся:
- лабораторные исследования крови и мочи;
- фибробронхоскопия для выявления состояния бронхов и трахеи;
- электрокардиограмма.
Когда все ключевые моменты клинической картины определятся, приступают к лечению.
Терапия внебольничной пневмонии проводится амбулаторно или стационарно. Помимо симптоматики и степени тяжести, внебольничная пневмония у взрослых пациентов требует лечения в зависимости от возраста.
Основные рекомендации по профилактике пневмонии. Здесь очень важную роль играет предупреждение респираторных вирусных инфекций:
- Соблюдайте гигиену рук. Мойте руки водой с мылом как можно чаще, особенно после кашля или чихания. Также эффективными являются средства для обработки рук на основе спирта.
- Прикрывайте рот и нос бумажной салфеткой во время кашля или чихания, а не руками.
- Необходимо вести здоровый образ жизни: заниматься физкультурой и спортом, совершать частые прогулки на свежем воздухе. Очень важно не курить в помещении, где могут находиться люди: пассивное курение пагубно сказывается на функции бронхов и иммунитете
- Необходимо здоровое полноценное питание с достаточным содержанием белков, микроэлементов и витаминов (ежедневно в рационе должны быть свежие овощи, фрукты, мясо, рыба, молоко и молочные продукты).
- До наступления холодов и подъема заболеваемости респираторными инфекциями следует сделать прививку против гриппа, поскольку пневмония часто является осложнением гриппа. Несмотря на то, что привитые люди тоже могут болеть пневмонией, заболевание у них протекает легче, чем у не привитых.6. В холодное время года нужно одеваться по погоде, избегать переохлаждений, а в летнее — сквозняков.
- Следует соблюдать режимы проветривания и влажной уборки в помещениях.
- Как можно чаще мыть руки и промывать носовые ходы солевыми растворами .
- В период подъема заболеваемости гриппом рекомендуется избегать контакта с больными людьми, использовать маску для защиты органов дыхания, воздержаться от посещения мест с большим скоплением людей.
- Возможен прием иммуномодулирующих препаратов, которые можно применять только по назначению врача.
- Важно помнить, что если вы хотите оградить себя и детей от болезни, следите за своим здоровьем, ведь зачастую родители являются источником инфекции для ребенка, особенно при тех заболеваниях, которые передаются при тесном контакте (микоплазменная инфекция, стафилококк, многие вирусные инфекции).
- Если у вас дома или в учреждении, где Вы пребываете длительное время, есть кондиционер, следите за его чистотой.
Необходимо помнить: если заболели Вы или ваш ребенок, Вам необходимо не вести ребенка в сад, школу, а обратиться к врачу. При тяжелом состоянии необходимо вызвать врача на дом, и ни в коем случае не заниматься самолечением.
Лечение прикорневой пневмонии






Прикорневая пневмония представляет собой тяжелое инфекционное заболевание легких воспалительного характера. В зависимости от места локализации выделяют правостороннюю и левостороннюю пневмонию, а с учетом распространения инфекции – очаговую и сегментарную. Патология вызвана бактериальными инфекциями – стрептококками и пневмококками, которые паразитируют на слизистых дыхательных путях постоянно, а при активном размножении и на фоне ослабленного иммунитета становятся причиной воспалительного процесса.
В терапевтическом отделении клиники Елены Малышевой вы можете пройти диагностику и лечение прикорневой пневмонии. Опытные специалисты проведут обследование, что позволит выбрать эффективные методы оказания помощи каждому пациенту с учетом индивидуальных особенностей течения заболевания.
Симптомы прикорневой пневмонии
Симптоматика прикорневой пневмонии у взрослых имеет такие ярко выраженные признаки:
- одышка и кашель;
- высокая температура до 40 градусов;
- головная боль и слабость;
- бессонница;
- повышенная потливость;
- боли в грудной клетке в области локализации воспаления.
Следует понимать, что важно оперативно начинать лечение при проявлении симптомов прикорневой пневмонии, чтобы не допустить распространения воспалительных процессов в легких, а также развития миокардита, эндокардита, сердечно-сосудистой недостаточности.
Диагностирование
Для постановки точного диагноза проводятся такие методы диагностики заболевания:
- Выстукивание грудной клетки и прослушивание легких. Это позволяет определить локализацию патологии.
- Анализ крови. Повышенный уровень СОЭ и лейкоцитов свидетельствует о развитии прикорневой пневмонии.
- Рентгенография. Позволяет оценить состояние легких. Это дает возможность выявить не только воспалительный процесс, но и исключить опухолевые заболевания.
- Исследование мокроты. Обычно берут туберкулиновые пробы, позволяющие выявить болезнетворные бактерии и исключить туберкулез.
- Томография. Назначается при подозрениях на появление опухолей (рака бронхов).
Как лечится прикорневая пневмония
Лечение прикорневой пневмонии у взрослых осуществляется методами медикаментозной терапии, направленной на:
- угнетание роста бактерий;
- дезинтоксикацию организма;
- стимуляцию отхождения мокроты;
- устранение симптомов одышки;
- поддержание сердечной деятельности;
- повышение иммунитета.
На период лечения пациентам показан постельный режим, подбор специального питания. В зависимости от состояния организма может также быть назначена иммуномоделирующая терапия.
Преимущества лечения в клинике Елены Малышевой
Решив лечить прикорневую пневмонию в клинике Елены Малышевой, вы можете быть уверены, что тут:
- Точная постановка диагноза. Для этого у нас есть все необходимое оборудование.
- Назначение эффективного лечения. Прием ведут опытные дипломированные терапевты.
- Комфортные условия. Осмотр проводится в специально оборудованном кабинете. При необходимости вы будете размещены в уютной палате, где сможете пройти стационарное лечение.
- Индивидуальный подход. Все назначения осуществляются с учетом индивидуальных особенностей организма, клинической картины воспалительного процесса, ранее перенесенных заболеваний, имеющихся противопоказаний.
Мы заботимся о здоровье каждого пациента, поэтому лечение прикорневой пневмонии у взрослых проводится нее на основе симптомов, а только после осмотра терапевта и полной диагностики. Записаться на прием к врачу вы можете прямо сейчас по телефону (3412) 52-50-50.
Внебольничная пневмония
Пневмония относится к числу наиболее распространенных острых заболеваний, это — группа различных по этиологии, патогенезу, морфологической характеристике острых инфекционных (преимущественно бактериальных) заболеваний, характеризующихся очаговым поражением респираторных отделов легких с обязательным наличием внутриальвеолярной экссудации.
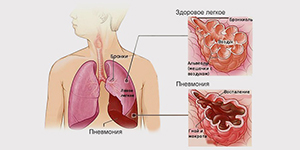 Внебольничная пневмония (синонимы: домашняя, амбулаторная) — это острое заболевание, возникшее во внебольничных условиях, сопровождающееся симптомами инфекции нижних дыхательных путей (температура, кашель, боли в груди, одышка) и «свежими» очагово-инфильтративными изменениями в легких при отсутствии очевидной диагностической альтернативы.
Внебольничная пневмония (синонимы: домашняя, амбулаторная) — это острое заболевание, возникшее во внебольничных условиях, сопровождающееся симптомами инфекции нижних дыхательных путей (температура, кашель, боли в груди, одышка) и «свежими» очагово-инфильтративными изменениями в легких при отсутствии очевидной диагностической альтернативы.
Причинами развития воспалительной реакции в респираторных отделах легких могут быть как снижение эффективности защитных механизмов организма, так и массивность дозы микроорганизмов и/или их повышенная вирулентность. Аспирация содержимого ротоглотки — основной путь инфицирования респираторных отделов легких, а значит и основной патогенетический механизм развития пневмонии. В нормальных условиях ряд микроорганизмов, например Streptococcus pneumoniae, могут колонизировать ротоглотку, но нижние дыхательные пути при этом остаются стерильными.
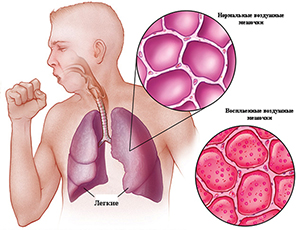 В случаях же повреждения механизмов «самоочищения» трахеобронхиального дерева, например, при вирусной респираторной инфекции, создаются благоприятные условия для развития пневмонии. В отдельных случаях самостоятельным патогенетическим фактором могут быть массивность дозы микроорганизмов или проникновение в респираторные отделы легких даже единичных высоковирулентных микроорганизмов, устойчивых к действию защитных механизмов организма, что также приводит к развитию пневмонии.
В случаях же повреждения механизмов «самоочищения» трахеобронхиального дерева, например, при вирусной респираторной инфекции, создаются благоприятные условия для развития пневмонии. В отдельных случаях самостоятельным патогенетическим фактором могут быть массивность дозы микроорганизмов или проникновение в респираторные отделы легких даже единичных высоковирулентных микроорганизмов, устойчивых к действию защитных механизмов организма, что также приводит к развитию пневмонии.
Этиология внебольничной пневмонии непосредственно связана с нормальной микрофлорой, колонизующей верхние отделы дыхательных путей. Из многочисленных микроорганизмов лишь некоторые, обладающие повышенной вирулентностью, способны при попадании в нижние отделы дыхательных путей вызывать воспалительную реакцию.
Такими типичными возбудителями внебольничной пневмонии являются:
- Streptococcus pneumoniae;
- Haemophilus influenzae.
Определенное значение в этиологии внебольничной пневмонии имеют атипичные микроорганизмы, хотя точно установить их этиологическую значимость сложно:
- Chlamydophila (Chlamydia) pneumoniae;
- Mycoplazma pneumoniae;
- Legionella pneumophila.
К типичным, но редким возбудителям внебольничной пневмонии относятся:
- Staphylococcus aureus;
- Klebsiella pneumoniae, реже другие энтеробактерии;
- Streptococcus pneumoniae — самый частый возбудитель внебольничной пневмонии у лиц всех возрастных групп.
Препаратами выбора при лечении пневмококковой пневмонии являются беталактамные антибиотики — бензилпенициллин, аминопенициллины, в том числе защищенные; цефалоспорины II-III поколения. Также высокоэффективны новые фторхинолоны (левофлоксацин, моксифлоксацин).
Достаточно высокой антипневмококковой активностью и клинической эффективностью обладают макролидные антибиотики (эритромицин, рокситромицин, кларитромицин, азитромицин, спирамицин, мидекамицин, ) и линкозамиды. Но все же макролидные антибиотики при этой пневмонии являются резервными средствами при непереносимости бета-лактамов.
клинически значимый возбудитель пневмонии, особенно у курильщиков и больных ХОБЛ (хроническая обструктивная болезнь легких). Высокой природной активностью в отношении гемофильной палочки обладают аминопенициллины (амоксициллин), «защищенные» аминопенициллины (амоксициллин/ клавуланат), цефалоспорины II-IV поколений, карбапенемы, фторхинолоны (ранние — ципрофлоксацин, офлоксацин и новые — левофлоксацин, моксифлоксацин, гатифлоксацин).
Chlamydophila (Chlamydia) pneumoniae и Mycoplazma pneumoniae
обычно характеризуются нетяжелым течением. Микоплазменные пневмонии — чаще встречается у лиц моложе 40 лет. Средствами выбора для лечения этих пневмоний являются макролиды и доксициклин. Также высокоэффективны новые фторхинолоны.
обычно характеризуется тяжелым течением. Препаратом выбора для лечения легионеллезной пневмонии являются макролидные антибиотики (эритромицин, кларитромицин, азитромицин). Высокоэффективны также ранние и новые фторхинолоны.
и другие энтеробактерии очень редкие возбудители внебольничной пневмонии, имеют этиологическое значение лишь у некоторых категорий пациентов (пожилой возраст, сахарный диабет, застойная сердечная недостаточность, цирроз печени). Наиболее высокой природной активностью в отношении этих возбудителей обладают цефалоспорины III-IV поколений, карбапенемы, фторхинолоны.
Подозрение на пневмонию должно возникать при наличии у больного лихорадки в сочетании с жалобами на кашель, одышку, отделение мокроты и/или боли в груди. Больные часто жалуются на немотивированную слабость, утомляемость, сильное потоотделение, особенно по ночам.

Такие признаки пневмонии, как остролихорадочное начало, боли в груди и.т.д. могут отсутствовать — особенно у ослабленных больных и лиц пожилого возраста.
 При нетяжелой пневмонии антибактериальная терапия может быть завершена по достижении стойкой нормализации температуры тела в течение 3-4 дней. При таком подходе длительность лечения обычно составляет 7-10 дней. В случаях наличия клинических и/или эпидемиологических данных о микоплазменной или хламидийной этиологии пневмонии продолжительность терапии должна составлять 14 дней. Более длительные курсы антибактериальной терапии показаны при пневмонии стафилококковой этиологии или вызванной грамотрицательными энтеробактериями — от 14 до 21 дня.
При нетяжелой пневмонии антибактериальная терапия может быть завершена по достижении стойкой нормализации температуры тела в течение 3-4 дней. При таком подходе длительность лечения обычно составляет 7-10 дней. В случаях наличия клинических и/или эпидемиологических данных о микоплазменной или хламидийной этиологии пневмонии продолжительность терапии должна составлять 14 дней. Более длительные курсы антибактериальной терапии показаны при пневмонии стафилококковой этиологии или вызванной грамотрицательными энтеробактериями — от 14 до 21 дня.
При указании на легионеллезную пневмонию длительность антибактериальной терапии составляет 21 день. При внебольничной пневмонии крайне важным является проведение быстрой оценки тяжести состояния больных с целью выделения пациентов, требующих проведения неотложной интенсивной терапии. Выделение больных с тяжелой пневмонией в отдельную группу представляется крайне важным, учитывая высокий уровень летальности, наличие, как правило, у пациентов тяжелой фоновой патологии, особенности этиологии заболевания и особые требования к антибактериальной терапии.
Поздняя диагностика и задержка с началом антибактериальной терапии (более 8 часов) обусловливает худший прогноз заболевания.
К сожалению, пневмония может иметь различные осложнения, такие как:
- плевральный выпот;
- эмпиема плевры (скопление гноя в плевральной полости);
- деструкция/абсцедирование легочной ткани (формирование ограниченных полостей в легочной ткани);
- острая дыхательная недостаточность;
- инфекционно-токсический шок;
- сепсис;
- перикардит, миокардит (заболевания сердца);
- нефрит (заболевание почек) и другие.
При пневмонии нужно проводить дифференциальный диагноз с такими заболеваниями как:
- туберкулез легких;
- новообразования (первичный рак легкого, эндобронхиальные метастазы, аденома бронха, лимфома);
- тромбоэмболия легочной артерии и инфаркт легкого;
- иммунопатологические заболевания (идиопатический легочный фиброз, эозинофильная пневмония, бронхоцентрический гранулематоз, облитерирующий бронхиолит с организующейся пневмонией, аллергический бронхолегочный аспергиллез, волчаночный пневмонит, системные васкулиты);
- прочие заболевания/патологические состояния (застойная сердечная недостаточность, лекарственная (токсическая) пневмопатия, аспирация инородного тела, саркоидоз, легочный альвеолярный протеиноз; липоидная пневмония, округлый ателектаз).
В заключении надо сказать, что поставить диагноз, определить степень тяжести заболевания и прогноз может только врач. При наличии у больного повышенной температуры тела, сухого кашля или кашля с отделением мокроты, одышки, боли в груди, немотивированной слабости, утомляемости, сильном потоотделении, особенно по ночам, обратитесь к врачу-терапевту.
Собственная лаборатория и инструментальная база «СМ-Клиника» позволяет быстро провести диагностику и поставить диагноз пневмонии. Вам будет назначено своевременное лечение пневмонии, индивидуальное для каждого, с учетом тяжести заболевания, возраста, сопутствующих заболеваний. Врач-терапевт поможет Вам снова стать здоровым.
Пневмония: особенности и борьба с заболеванием
Пневмония – это воспалительное поражение тканей легких инфекционного патогенеза (преимущественно). Легкие состоят из маленьких мешочков-альвеол, которые во время дыхания заполняются воздухом. При воспалении альвеолы заполняются экссудатом, из-за чего не могут нормально осуществлять газообмен, что приводит к дефициту кислорода во всем организме. Игнорирование симптомов, а также отсутствие своевременного лечения под контролем врачей, ведут к летальному исходу.
Симптоматика воспаления легких
Первые признаки пневмонии похожи на бронхит. Однако при воспалении легочных тканей симптомы не проходят через 1-2 недели, а только нарастают. К основным признакам пневмонии относятся:
- безрезультатный сухой кашель;
- одышка, невозможность полноценного вдоха/выдоха;
- повышение температуры (до 39° и больше);
- западение нижней части груди при вдыхании воздуха (у здорового человека грудная клетка на вдохе расширяется);
- свисты и хрипы в груди;
- боль в груди;
- кровохарканье;
- затрудненное глотание еды, воды;
- судороги, снижение давления, потери сознания (при тяжелых формах пневмонии).
Больной чувствует навязчивый дискомфорт в груди, иногда боль и клокотание. Симптоматика усиливается в лежачем положении.
Почему развивается пневмония?

Легочное воспаление может быть вызвано многими инфекционными агентами: бактериями, грибами, вирусами. Зачастую пневмония провоцируется:
- бактериями Streptococcus и Mycoplasma pneumoniae, Haemophilus influenzae, Staphylococcus aureus, Enterobacteriaceae;
- вирусами гриппа, кори, респираторно-синцитиальными вирусами;
- и намного реже — плесневыми, дрожжеподобными грибками, пневмоциститами.
Иногда пневмонию вызывают сразу несколько возбудителей. В таком случае инфекция называется комбинированной.
Но одной только инфекции для развития пневмонии недостаточно. Спровоцировать заболевание может совокупность факторов, таких как:
- ослабление иммунитета (временное или постоянное при ВИЧ и других тяжелых хронических заболеваниях);
- курение (от пагубной привычки страдают не только курильщики, но и окружающие, особенно дети);
- стрессы и переохлаждение;
- травмы легких;
- острые респираторные заболевания, оставленные без лечения (например, перенесенный на ногах бронхит часто переходит в воспаление легких).
- наличие хронических заболеваний дыхательных путей, сахарного диабета или сердечной недостаточности.
Разновидности пневмонии

Существует множество форм пневмонии. По локализации воспаление легких бывает:
- очаговым – когда поражен маленький фрагмент легкого;
- сегментарным – заражены несколько фрагментов легкого;
- сливным – когда небольшие очаги соединяются в крупные;
- долевым – поражена определенная доля легкого;
- тотальным – полное поражение легкого;
- односторонним – когда поражено только одно легкое;
- двусторонним – поражены оба легких одновременно.
Кто входит в группу риска?
Чаще всего с пневмонией сталкиваются дети дошкольного возраста и новорожденные вследствие несформированности иммунитета. Иммунная система взрослого здорового человека запросто справляется с возбудителями пневмонии, если нет отягчающих факторов (иммунодефицита, вредных привычек). Кроме детей, максимально подвержены пневмонии:
- люди с ВИЧ-инфекцией;
- пожилые люди;
- заядлые курильщики;
- люди, живущие рядом с промышленными предприятиями в зонах с плохой экологией;
- люди, ведущие малоподвижный образ жизни;
- работники вредных предприятий.
Осложнения воспаления легких
Пневмония быстро переходит в осложненную форму, особенно если оставить ее без внимания. Все ее осложнения чреваты летальным исходом. К самым распространенным последствиям воспаления легких относятся:
- эмпиема – скопление гноя в плевральной полости;
- абсцесс и гангрена легкого
- сепсис;
- острая дыхательная недостаточность.
Осложнения особенно опасны для пожилых и людей с иммунодефицитом. Вот почему так важно при появлении затяжного кашля и других симптомов сразу же обращаться к терапевту или к пульмонологу.
Диагностика и лечение

Для диагностики пневмонии назначается рентгенография легких. Это самый информативный и быстрый метод определения заболевания. Иногда нужно прибегать к более высокоточному методу диагностики – мультиспиральной компьютерной томографии. А ультразвуковое исследование плевральных полостей поможет диагностировать наличие жидкости в плевральной полости.
Определить тяжесть заболевания может только врач, после внимательного осмотра и подтверждения диагноза при помощи одного из рентгенологических методов. Вспомогательными исследованиями является лабораторная диагностика, а также бактериологическое исследование мокроты. Лечение пневмонии – долгий и сложный процесс, где всегда необходим индивидуальный подход к каждому конкретному больному. Потому заниматься самолечением при пневмонии категорически запрещено!
Препараты для лечения легочного воспаления направлены на истребление возбудителя. При бактериальном воспалении используются антибиотики, при грибковом – противогрибковые препараты.
Лечение бактериальной пневмонии с легким течением может осуществляться амбулаторно, в случае показаний больного помещают в стационар, где, кроме необходимых медикаментов, ему назначают поддерживающую терапию в виде:
- ингаляций с лекарственными препаратами (таким образом действующие вещества попадают непосредственно в легкие);
- повышения уровня кислорода в крови посредством носовой трубки, маски или искусственной вентиляции легких, в зависимости от степени тяжести патологии;
- лечения возникших осложнений и сопутствующей патологии.
Вирусная пневмония, особенно при гриппе – тяжелое жизнеугрожающее заболевание, требует комплексного стационарного лечения и кислородотерапии, и очень часто приводит к госпитализации не просто в стационар, а в отделения интенсивной терапии.
Профилактика пневмонии
Ежедневно нас окружают миллионы бактерий, поэтому защититься от пневмонии очень сложно. На сегодняшний день лучшим способом профилактики является вакцинация. Исследования показали, что чаще всего воспаление легких провоцируется пневмококками и гемофильными палочками, а также возникает в виде осложнения гриппа. Именно от этих возбудителей были разработаны специальные вакцины.
Эффективность вакцинации от пневмонии составляет более 95%. Поэтому она является обязательной по всей Европе, а также в Америке и других странах. К сожалению, в Украине такая вакцинация не входит в календарь прививок. Поэтому проявлять инициативу и прививаться нужно самостоятельно.
Дополнительные меры профилактики:
- своевременное лечение простудных заболеваний;
- соблюдение постельного режима при гриппе и ОРВИ;
- укрепление иммунитета здоровым образом жизни (физические нагрузки, полноценное питание);
- отказ от курения и других вредных привычек.
Важная информация!
Пневмония ежегодно служит причиной гибели 13% детей в возрасте до 5-и лет по всему миру. Заболеваемость среди детей до 3-х лет невероятно высока – два-три случая на сто человек. До изобретения антимикробных препаратов показатель смертности от воспаления легочных тканей достигал 85%.
Специалисты клиники АЦМД помогут избежать тяжелых последствий пневмонии и вылечить заболевание в кратчайшие сроки. Также в нашей клинике проводится профилактическая вакцинация. Записаться на прием можно по телефону: (044) 393-09-33 или оставив заявку на сайте.
Пневмония
 Пневмония – острое заболевание легких инфекционной этиологии с поражением альвеол. К этой группе заболеваний относится множество патологий, у каждой из которых свой возбудитель, патогенез, клиническая картина и, соответственно, своя терапия.
Пневмония – острое заболевание легких инфекционной этиологии с поражением альвеол. К этой группе заболеваний относится множество патологий, у каждой из которых свой возбудитель, патогенез, клиническая картина и, соответственно, своя терапия.
Пневмония является одной из самых распространенных болезней в мире: ежегодно ей болеют до полумиллиарда человек, 1,5% случаев заканчиваются летальным исходом. Кроме того, часто пневмония может давать осложнения на другие органы и их системы, например, воспалительные поражения оболочек сердца или мозга.
Существует классификация пневмонии, основанная на локализации и протяженности процесса. Она включает в себя следующие виды:
1. Односторонняя – поражено одно легкое;
2. Двухстороняя – соответственно, поражены оба легких.
Также при указании этих видов пневмонии в диагнозе необходимо отметить их протяженность, обозначив номера пораженных сегментов.
Прикорневая пневмония – вид пневмонии, при которой в процесс вовлекаются структуры корня легкого: бронх, артерия, вена. Чаще бывает правосторонним, так как правый бронх короче и шире левого, соответственно, бактериям легче внедриться в его слизистую. Однако, из-за тех же анатомических особенностей левосторонняя прикорневая пневмония протекает несколько тяжелее по причине нарушения дренажа левого главного бронха.
Бронхопневмония – острый воспалительный процесс, преимущественно односторонний, локализующийся в стенках бронхиол. Страдают данным заболеванием, в основном, дети до года и люди пожилого возраста. Наиболее типичными возбудителями бронхопневмонии являются золотистый стафилококк, гемофильная палочка и различные анаэробы.
Госпитальная пневмония (она же внутрибольничная) – пневмония, которая развилась через 48-72 часа после поступления пациента в стационар. Таким образом, для того, чтобы считаться госпитальной, возбудитель должен проникнуть в легкие уже в стационаре. Является одним из самых распространенных внутрибольничных заболеваний (до 20%). Чаще всего возникает у пациентов с ИВЛ, больных иммунодефицитами, а также после полостных операций на груди и животе. Есть множество факторов риска, которые могут привести к развитию данного вида пневмонии:
1. Длительность госпитализации.
2. Бесконтрольное применение антибактериальных препаратов.
3. Общая тяжесть состояния пациента.
5. Пожилой возраст.
6. Хронические заболевания легких.
7. Несанированные очаги инфекции в организме.
Способствовать развитию внутрибольничной пневмонии могут и некоторые медицинские манипуляции, например, интубация трахеи, трахеостомия или бронхоскопия. Внутрибольничная пневмония считается одной из наиболее опасных, так как госпитальные штаммы бактерий устойчивы к большинству антибиотиков. Особое значение в структуре заболеваемости имеет синегнойная палочка.
Долевая пневмония – самый распространенный вид пневмонии. При нем поражается одна или несколько долей одного легкого, довольно часто в процесс вовлекаются прилегающие участки плевры. Возбудителем чаще всего являются пневмококки, попадающие в легкие преимущественно бронхогенно. Для данной патологии характерна четкая стадийность: гиперемия -> красная гепатизация -> серая гепатизация -> стадия разрешения.
Крупозная пневмония – характерной особенностью данного вида является накопление экссудата в альвеолах с дальнейшим уплотнением легочной ткани. Могут поражаться как целые доли, так и отдельные сегменты. Следует отличать от очаговой пневмонии, при которой поражаются дольки – составная часть долей.
Симптомы
Симптоматика пневмоний достаточно характерна и, при должном опыте, ее тяжело с чем-то перепутать. Для удобства симптомы можно сгруппировать в следующие синдромы:
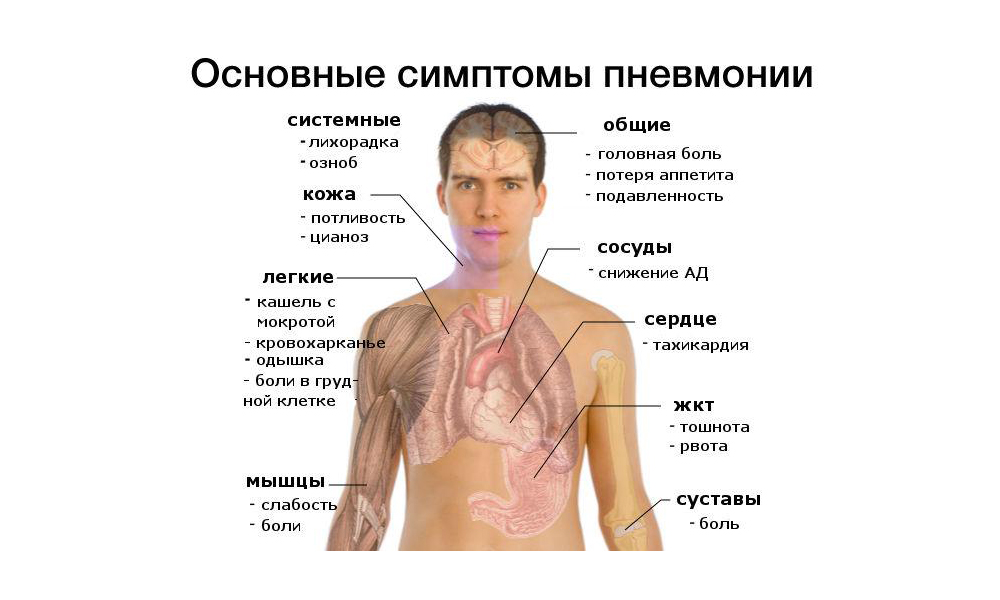
- Синдром интоксикации. Связан с выделением продуктов жизнедеятельности бактерий. Сюда можно отнести общую слабость, боли в голове и мышцах неясного происхождения, учащенное дыхание, тахикардия, бледность, потерю аппетита.
- Синдром общевоспалительных изменений. К нему относятся жар, лихорадка, повышение уровней воспалительных маркеров в БАК – С-реактивный белок, фибриноген, a2-глобулин. Также характерно увеличение уровня лейкоцитов и ускорение СОЭ.
- Синдром воспаления непосредственно паренхимы легких. Кашель(часто с мокротой), притупление перкуторного звука, усиление голосового дрожания, аускультативно – влажные хрипы в проекции поражения. Также наблюдаются рентгенологические изменения – очаги инфильтрации, которые могут иметь самые разнообразные форму, размер и локализацию. До выявления возбудителя именно рентгенологическая картина определяет тактику лечения.
- Синдром поражения других органов и систем. Так, к примеру, пневмония может вызывать тяжелую сердечно-сосудистую недостаточность. Также в процесс могут вовлекаться почки, пищеварительный тракт, нервная система.
Возможно развитие атипичной пневмонии, при которой симптомы стерты либо отсутствуют. В таком случае определяющим исследованием будет являться рентгенография или компьютерная томография.
Первые признаки
Первые признаки пневмонии достаточно неспецифичны, вследствие чего заболевание легко можно спутать с гриппом или даже банальной простудой. В любом случае сразу необходимо задуматься о возможной пневмонии. Первые симптомы будут отличаться в зависимости от этиологии заболевания. Так, при бактериальной пневмонии ведущими признаками будут лихорадка, обильное потоотделение, боли в груди, густая зеленовато-ржавая мокрота. Вирусная пневмония отличается сухим кашлем, одышкой и сильной общей слабостью. Крайне похожа на них микоплазменная пневмония, но ее начало протекает более стерто.
Хоть пневмония и является достаточно тяжелым заболеванием, в наше время она вполне успешно поддается лечению. В настоящий момент самым эффективным способом лечения является этиотропная терапия – для бактериальных пневмоний таковой являются антибиотики. И все же, несмотря на изученность заболевания, обратиться к врачу и начать лечение необходимо как можно раньше, во избежание возможных осложнений.
Описание симптомов и лечения нижнедолевой пневмонии
Пневмония – острое инфекционное воспаление с наличием очагов поражения в легочной ткани и внутриальвеолярной экссудацией. Чаще встречается у детей и лиц пожилого возраста, имеющих хроническую сопутствующую патологию.
- Строение легких
- Инфекционные агенты и патологии
- Особенности клинической картины
- Рентгенологические признаки нижнедолевой пневмонии
- Тактика лечения больного
- Основные группы препаратов
- Сроки выздоровления и профилактика
Строение легких
Легкое – парный орган дыхательной системы. Абсолютной симметричности в грудной клетке не имеет из-за наличия сердечной вырезки в левом легком. Соответственно делению главных бронхов, правое легкое состоит из трех долей, левое – из двух. Структурной единицей легкого, в пределах которой развивается воспалительный процесс, является бронхолегочной сегмент. И правая, и левая нижние доли состоят из пяти сегментов. На грудную стенку проецируются по задней и боковой поверхностям.

При локализации воспалительного процесса в сегментах нижней доли речь идет о пневмонии нижней доли правого или левого легкого. При поражении нижних долей обоих легких говорят о двусторонней нижнедолевой полисегментарной пневмонии.
С практической точки зрения пневмония классифицируется исходя из особенностей инфицирования и условий возникновения заболевания.
Инфекционные агенты и патологии
| Вид пневмонии | Возбудитель |
| Внегоспитальная | Streptococcus pneumoniae, Mycoplasma pneumoniae, Chlamidia pneumoniae, Haemophilus influenzae, Мoracsella catarrhalis, Legionella pneumophila, респираторные вирусы |
| Нозокомиальная | Pseudomonas aeruginosa, Enterobacteriaceae, Klebsiella pneumoniae Escherichiacoli, Haemophilus influenzae ,Staphylococcus aureus Streptococcus pneumoniae |
| Аспирационная | Bacteroides, Peptostreptococcus, Fusobacterium Enterobacteriaceae |
| Пневмония при иммунодефиците | Цитомегаловирус, Pneumocystis carini, патогенные грибы, Streptococcus pneumoniae, Staphylococcus aureus, Pseudomonas aeruginosa |
- Наличие заболеваний, сопровождающихся развитием хронической сердечной недостаточности. Это могут быть пороки сердца, ишемическая болезнь сердца, нарушения ритма, гипертоническая болезнь. Застойные явления в базальных отделах легких сопровождаются нарушением вентиляции и способствуют инфицированию застойного экссудата условно-патогенной и патогенной микрофлорой.
- Длительное лечение с постельным режимом у пациентов, перенесших инсульт, травмы позвоночника и костей таза, особенно у лиц старше 65 лет.
- Анатомические препятствия (симптомы сдавления вентилирующего бронха) и функциональные нарушения у онкологических больных (параканкрозная пневмония).
- Выраженная деформация позвоночника (сколиоз 4-й степени) и грудной клетки.
- Нарушение дренажной способности бронхов при ХОЗЛ и бронхоэктатической болезни.
- Повышение внутрибрюшного давления у хирургических больных с поджатием нижних краев легких.
- Деструктивные очаги в брюшной полости.

Все эти факторы также создают условия для перехода воспалительного процесса в затяжное или рецидивирующее течение, увеличивают сроки лечения.
Особенности клинической картины
Помимо типичных признаков пневмонии, кашель, высокая температура, при долевом процессе появляются боли, связанные с дыханием и кашлем (вовлечение в процесс висцеральной плевры). Эквивалентом боли является чувство тяжести с той стороны грудной клетки, где присутствует воспалительный процесс.
Особенности клинической картины обусловлены анатомическим расположением нижних долей легких, а также зависят от развития осложнений.
Симптомы парапневмонического плеврита: появление боли в грудной клетке при вдохе и кашле; определение новой зоны тупого перкуторного звука и шума трения плевры при объективном обследовании. По мере накопления плеврального выпота боль уменьшается, но нарастают симптомы интоксикации и дыхательной недостаточности.
При формировании очага гнойно-некротического расплавления (абсцедирование) нарастают симптомы интоксикации: лихорадка гектического типа с ознобами, усиление сухого кашля, повышенное потоотделение, тошнота, рвота, головокружение, усиление одышкаи, боль в грудной клетке. После прорыва гнойника через бронх – отхождение гнойной мокроты «полным ртом».
При развитии инфекционно-токсического миокардита появляются нарушения ритма сердца, глухость сердечных тонов при аускультации, нарастают симптомы сердечной и легочной недостаточности.
Нередко в клинической картине появляется боль в подреберной области, что свидетельствует о развитии реактивного воспаления желчного пузыря или поджелудочной железы.
Рентгенологические признаки нижнедолевой пневмонии
Рентгенологически определяется зона затемнения (уплотнения) легочной ткани в нижней доле правого или левого легкого. Это может быть гомогенное затемнение нескольких сегментов или целой доли. Может состоять из нескольких негомогенных очагов различной формы и величины в одном или обеих легких. На рентгенограмме также определяют толщину плевры и наличие выпота в синусах.

Классификация нижнедолевой пневмонии включает в себя разделение:
- Правосторонняя нижнедолевая пневмония.
- Левосторонняя нижнедолевая пневмония.
- По наличию осложнений: осложненная плевритом и ателектазом, неосложненная.
- По степени тяжести: среднетяжелое течение и тяжелое течение.
Тактика лечения больного
Определяется алгоритмом оценки риска неблагоприятного исхода и выбора места лечения (шкала СRB-65 с изменениями). 1 балл начисляется за наличие каждого из приведенных симптомов.
- нарушение сознания.
- частота дыхания ≥ 30/мин.
- САД 90 или ДАД ≤ 60
- возраст 65 лет.
| 0 баллов | 1-2 балла | 2-3 (3-4) балла |
| Легкое течение (летальность 1.2%) | Течение средней тяжести (летальность 8.15%) | Тяжелое течение (летальность 31%) |
| Амбулаторное лечение | Лечение в стационаре терапевтического профиля | Лечение в ОИТ |
Показаниями к обязательной госпитализации являются:
- возраст старше 65 лет;
- наличие сопутствующей патологии;
- хроническое обструктивное заболевания легких (ХОЗЛ, ХОБЛ);
- сахарный диабет;
- почечная недостаточность;
- сердечная недостаточность;
- заболевания печени;
- алкоголизм;
- подозрение на аспирацию.
Основные группы препаратов

- Антибактериальная терапия – этиологическое лечение, направленное на эрадикацию возбудителя.
- Муколитики (отхаркивающие, мукорегуляторы) перорально или в ингаляциях.
- Инфузионная терапия с целью дезинтоксикации, коррекции кислотно-щелочных и водно-электролитных расстройств. Вводятся изотонические растворы глюкозы и минеральных солей, реополиглюкин, реосорбилакт.
- Применение низкомолекулярных гепаринов для предотвращения деструкции легочной ткани и улучшения микроциркуляции.
- Улучшение реологических свойств крови посредством назначения пентоксифиллина.
- Бронхолитики при появлении симптомов бронхиальной обструкции.
Сроки выздоровления и профилактика
Антибактериальная терапия назначается на 7-10 дней, при атипичных и стафилококковых пневмониях – до 3 недель. Это является ориентировочным термином пребывания в стационаре. Сроки нетрудоспособности зависят от своевременности обращения, возраста больного, тяжести пневмонии и наличия фоновых заболеваний. При легком течении – 17-20 дней, среднетяжелом – 20-23 дня, при тяжелом течении – 40-48 дней.

Для предупреждения рецидивов заболевания необходимо:
- избегать чрезмерных физических загрузок, сквозняков, перегреваний и переохлаждений в течение 3-6 мес.;
- повышать защитных сил организма;
- проводить вакцинацию против гриппа, Haemophilus influenzae группы В, Streptococcus pneumoniae;
- санация очагов хронической инфекции;
- диспансерный учет и наблюдение у пульмонолога в течение 6 мес.;
- рекомендуется санаторное лечение или местный профилакторий.