Воспаление поджелудочной железы симптомы и лечение
Воспаление поджелудочной железы симптомы и лечение
- Принципы лечения
- Услуги
- Цены
- Сертификаты
- Отзывы
- Контакты
- Принципы лечения
- Услуги
- Цены
- Сертификаты
- Отзывы
- Контакты
Заболевания поджелудочной железы: симптомы и лечение.
Поджелудочная железа располагается в брюшной полости, а если точнее — то в глубине ее верхнего отдела. Ее ткани вырабатывают вещества, участвующие в переработке белков, жиров и углеводов.
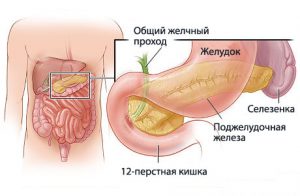
Поджелудочная железа находится в левом подреберье и состоит из головки, тела, хвоста. Головка поджелудочной железы находится в области желудка, поэтому многие боль в ней воспринимают как воспаление желудка.
Основными симптомами при заболеваниях поджелудочной железы являются боль в верхней части живота и нарушения пищеварения.
Боли могут возникать как локальные (имеющие точное место возникновения, примеру в подложечной области, левом подреберье), так и опоясывающие (боль отдает в левое подреберье, под лопатку или в спину).
Самыми частыми патологиями поджелудочной железы, с которыми пациенты обращаются в нашу клинику, являются хронический панкреатит в неактивной стадии и обострении, и ферментопатии (нарушение выработки ферментов для пищеварения).
Ферментопатии развиваются в результате хронического воспаления в поджелудочной железе, поэтому целесообразно рассматривать такое заболевание, как хронический панкреатит. В последнее время хронический панкреатит распространен не только у взрослых, но и у детей.
Симптомы воспаления поджелудочной железы (хронический панкреатит):
- Главный симптом — боль в верхней части живота: под левым ребром, в области желудка (не всегда, а только при обострении хронического панкреатита);
- тошнота, рвота;
- снижен аппетит;
- общая слабость, повышенная утомляемость;
- головная боль;
- повышение нижнего «сердечного» артериального давления;
- боли в области сердца (кардиалгии), при нормальной ЭКГ;
- нарушение выработки ферментов (ферментопатия), нарушение пищеварения, бродильные процессы в кишечнике, метеоризм;
- снижение веса.
Лечение поджелудочной железы (хронического панкреатита) смотрите в разделе
«Лечение»

Причины, вызывающие острое и хроническое воспаление поджелудочной железы:
- Хронические воспалительные процессы в соседних органах (желудке, двенадцатиперстной кишке, желчных протоках и желчном пузыре);
- Застой желчи (перегибы, перетяжки в результате хронического воспаления в желчном пузыре в том числе и у детей) с последующим забросом желчи в поджелудочную железу по общим протокам (реактивный панкреатит);
- Наследственный фактор (развивается с раннего детства): аномалии развития поджелудочной железы, врожденная недостаточность панкреатических ферментов.
- Инфекционный фактор, активизация и развитие инфекции в самой поджелудочной железе (простейшие, бактерии, вирусы, грибки, гельминты);
- Алкогольный панкреатит;
- Травмы живота;
- Лекарственный (токсическое воздействие на поджелудочную железу при длительном и неконтролируемом приеме глюкокортикостероидов, цитостатиков, нестероидных противовоспалительных препаратов и др.);
- Заболевания эндокринных органов (сахарный диабет, заболевания щитовидной железы, нарушения метаболизма);
- Аллергические заболевания (в первую очередь имеют значение пищевые аллергены, употребление пищи с высоким содержанием стабилизаторов, пищевых консервантов, усилителей вкуса и т.д.).
Болит поджелудочная железа? Симптомы и лечение.
Поджелудочная железа – уникальный орган, потому как относится одновременно к двум системам в организме человека, выполняя одну из самых важных ролей. Главной ее функцией является то, что она вырабатывает специальные ферменты, которые расщепляют жиры, белки и углеводы, что способствует лучшему усвоению пищи в организме человека. Поджелудочная железа – единственный орган, который производит инсулин.

Инсулин – очень важный гормон поджелудочной железы, потому как он влияет абсолютно на все клетки организма. Основной его функцией является снижение количества глюкозы в крови человека.
Именно поэтому, при первых симптомах боли в поджелудочной железе, необходимо срочно обратиться в медицинское учреждение.
Основные симптомы болезни поджелудочной железы:
- Боль, появляющаяся после приема жирной, тяжелой пищи, после употребления алкоголя и переедания. Чаще всего появляется опоясывающая боль.
- Боль, которая сопровождается тошнотой и рвотой.
- При надавливании на живот появляются неприятные ощущения в области пупка.
- Резкое повышение температуры – самый распространенный признак заболеваний поджелудочной железы.
- Частые приступы диареи.
- Боль снижается при наклоне вперед.
Лечение заболеваний поджелудочной железы
Самая распространенная проблема в том, что симптомы, характерные для заболеваний поджелудочной железы, очень часто путают с признаками других различных заболеваний. Соответственно, неправильный диагноз – неподходящее лечение, которое отнимает драгоценное время. А именно болезни, поражающие поджелудочную железу, как правило, развиваются очень стремительно, из-за чего, даже самая маленькая проблема может быстро перерасти в хроническую форму.
Самые распространенные болезни поджелудочной железы:
- Сахарный диабет.
- Панкреатит.
- Рак.
- Киста.
- Муковисцидоз.
- Панкреонекроз.
Последние три заболевания встречаются крайне редко.
Рассмотрим две самые распространенные болезни поджелудочной железы:
Сахарный диабет – самая коварная болезнь поджелудочной железы, вызванная дефицитом инсулина в организме и нуждающаяся в срочном лечении.
Симптомы сахарного диабета:
- сильная усталость постоянного характера;
- длительное заживление ран;
- резкое похудение без видимой причины;
- покалывание в конечностях;
- ухудшение слуха, зрения;
- постоянная неутолимая жажда.
Панкреатит – воспаление поджелудочной железы, возникающее при перекрывании ее протока. Многие путают панкреатит с другими болезнями, например остеохондрозом, пиелонефритом или с опоясывающим лишаем. Однако начало болезни панкреатитом всегда проходит с острой болью, поэтому опытный врач сразу же сможет определить воспаление поджелудочной железы с помощью пальпации. Ведь при панкреатите постукивания в области, где болит – не ощущаются, а при других болезнях – вполне ощутимы.
Для того, чтобы поджелудочная железа была здорова, необходимо вести правильный образ жизни. Ведь именно от злоупотребления алкоголем и вредной пищей нарушается работа поджелудочной железы, после чего происходит застой сока в организме. Соответственно дает сбой процесс переваривания пищи и человек начинает страдать от воспаления поджелудочной железы – острого панкреатита.
Острая форма панкреатита лечится строго в стационаре. Причем врачам действовать нужно быстро, для того чтобы «успокоить» поджелудочную железу, иначе может быть летальный исход для пациента. Острая форма болезни в 15% случаев приводит к смертности. В основном смерть происходит из-за несвоевременного обращения к специалисту. Поэтому, при первых же симптомах боли в области поджелудочной железы, нужно срочно обратиться к врачу.
Основные симптомы острого воспаления поджелудочной железы:
- острая боль вокруг пупка;
- тахикардия;
- диарея;
- повышение температуры;
- рвота.
Существует так же хроническая форма панкреатита. Она формируется из-за различных болезней желудочно-кишечного тракта. К примеру, холециститом, желчнокаменной болезнью или гепатитом.
Симптомы хронической формы болезни поджелудочной железы:
- резкая потеря веса;
- при физических нагрузках ощущается боль в подреберье;
- потеря аппетита;
- отвращение к жирной пище;
- нарушение стула.
В зависимости от симптомов, выделяются 4 формы хронического заболевания поджелудочной железы:
- Бессимптомная, когда пациент и не подозревает о своем заболевании;
- Болевая, когда пациент иногда ощущает боль в подреберье;
- Рецидивирующая – постоянно проявляются болевые ощущения;
- Псевдоопухолевая, когда головка поджелудочной железы увеличивается и зарастает фиброзной тканью.
Препараты, необходимые для лечения воспаления поджелудочной железы:
Не стоит заниматься самолечением, потому как врачи подбирают препараты для каждого пациента индивидуально, исходя из состояния больного и поставленного диагноза. Однако, абсолютно всем пациентам, страдающим заболеванием поджелудочной железы, несколько месяцев нужно будет соблюдать строжайшую диету. Отказ от жареного, сильно соленого, кислого и острого, а так же тяжелых продуктов. Обязательно нужно пить очищенную минеральную воду, что касается не только больных, но и здоровых людей.
Автор: Врач гастроэнтеролог-терапевт Бурбаева С.А.
Симптомы панкреатита у женщины


Панкреатит представляет собой заболевание, связанное с воспалением поджелудочной железы. Может протекать в латентной и острой форме. При этом симптомы панкреатита у женщин имеют определенные отличия от признаков проявления патологии у мужчин. Чтобы правильно назначить лечение, следует провести предварительную диагностику, установить причины, почему произошли сбои в работе органа.
Отделение гастроэнтерологии клиники Елены Малышевой осуществляет лечение панкреатита на любых стадиях проявления симптомов заболевания. Опытные специалисты смогут быстро определить характер патологии, назначить эффективные способы лечения. При своевременном обращении к врачу вы сможете избежать нежелательных осложнений.
Симптомы панкреатита: острая и хроническая формы
Панкреатит может протекать в острой и хронической форме, что определяет симптоматику. Острый панкреатит характеризуется внезапным обострением воспалительного процесса, что провоцирует такие признаки:
- резкая боль;
- бледность кожных покровов;
- тошнота и рвота;
- температурный коллапс (когда температура резко снижается и повышается);
- кишечные колики;
- учащение пульса;
- синюшность кожных покровов.
Острая форма может повлечь за собой внутреннее кровотечение, поэтому является крайне опасной для женщины.
Хронический панкреатит поджелудочной имеет волнообразное течение, поэтому его симптомы и признаки то обостряются, то утихают. Обычно симптоматика выражена слабо, что считается высоким фактором риска. Ведь происходит атрофия и рубцевание железистых тканей, которые в результате не могут выполнять свою функцию, что приводит к непоправимым осложнениям.
Хронический панкреатит может быть первичным (поражается поджелудочная железа) и вторичным (патология возникает на фоне других отклонений работы пищеварительной системы). Симптомы хронического панкреатита у женщины часто имеют индивидуальные особенности, что связано с состоянием организма в целом. К основным признакам заболевания относят:
- тянущая боль с левой стороны в области живота, отдающая в грудь, шею, лопатки;
- нарушение стула;
- тошнота во время приступов боли;
- отрыжка и вздутие;
- общая подавленность, вялость, раздражительность;
- повышение температуры в ряде случаев до 39 градусов.
При сильной интоксикации, а также ввиду индивидуальных особенностей организма у женщин могут наблюдаться такие симптомы:
- скачки;
- высыпания в области живота;
- налет на языке;
- сухость кожи и слизистых;
- бледность кожи или желтоватый оттенок.
На фоне хронического панкреатита у женщин могут возникать иные заболевания, связанные с работой ЖКТ и обменными процессами.
Причины панкреатита поджелудочной железы у женщин
К возникновению патологии поджелудочной железы могут привести как факторы наследственности, так и неправильное питание, образ жизни, прием лекарственных препаратов. Поскольку заболевание характеризуется индивидуальными особенностями, то и причины панкреатита у женщин могут быть различными. К ним относятся:
- отравления;
- травмы органов ЖКТ;
- грибковые поражения;
- операции и эндоскопические манипуляции;
- вирусные и инфекционные заболевания;
- жирная пища;
- прием антибиотиков и других препаратов;
- алкоголь и курение.
Диагностирование
Важным этапом перед лечением является диагностирование вида и характера заболевания, которое позволяет не только ориентироваться на симптомы панкреатита поджелудочной железы у женщин, но и оценить общее состояние организма. После консультации с гастроэнтерологом вам могут быть назначены такие виды анализов:
- биохимия крови;
- анализ кала;
- общий анализ крови;
- лапароскопия;
- ультразвуковая и компьютерная томография;
Лечение панкреатита у женщин
В зависимости от вида и степени заболевания, характера проявления признаков панкреатита у женщин лечение может проводиться в стационаре или амбулаторно под контролем гастроэнтеролога. Оно включает в себя:
- Медикаментозную терапию. Направлена на устранение симптомов, восстановление, а также профилактику возможных рецидивов;
- Составление лечебной диеты специалистом. Важно четко следовать рекомендациям гастроэнтеролога, чтобы не допустить развития заболевания;
- Инвазивное вмешательство. Оперативный метод лечения выбирается в случае неэффективности медикаментозной терапии при запущенной острой форме панкреатита.
Помните, что важно своевременно обращаться к гастроэнтерологу при появлении первых признаков и симптомов панкреатита, так как это позволит подобрать щадящие и эффективные методы лечения.
Запись на прием к гастроэнтерологу
Если вы обнаружили у себя вышеописанные симптомы и признаки панкреатита, то запишитесь на прием к врачу прямо сейчас. Сделать это можно через заявку на сайте или по телефону (3412) 52-50-50.
Новости
Одним из наиболее часто встречающихся заболеваний пищеварительной системы является панкреатит. Эта болезнь в большинстве случаев возникает в качестве расплаты за неправильное питание и частое употребления алкоголя. Вероятно поэтому им так часто страдают мужчины. Раньше это заболевание поражало в основном людей старшей возрастной группы. Однако врачей во всем мире настораживает то, что симптомы панкреатита нередко можно встретить у молодежи и даже у детей. Вероятно, причиной можно назвать широкую распространенность газированных и энергетических напитков, посещение заведений «быстрого питания», раннюю алкоголизацию. Лечением панкреатита занимаются различные специалисты: терапевты, гастроэнтерологи, врачи общей практики. В самых тяжелых случаях, а именно при развитии признаков острого панкреатита, может потребоваться помощь врача-хирурга.
Панкреатит — это заболевание, при котором в ткани поджелудочной железы возникает воспалительный процесс. В зависимости от его выраженности и характера течения выделяют две основные формы этого заболевания: острый и хронический панкреатит.
Симптомы панкреатита
Острый и хронический панкреатит — это совершенно разные заболевания. Поэтому симптомы панкреатита в обоих случаях будут отличаться.
Для острого панкреатита характерна аутоинтоксикация ферментами, которые вырабатывает железа: вместо того, чтобы участвовать в процессе пищеварения в кишечнике, они остаются в поджелудочной железе и попадают в кровь. При этом в ней развиваются деструктивные процессы, приводящие к некрозу какого-то участка органа. Клинические проявления будут очень яркими, состояние пациентов обычно очень тяжелое, и они нуждаются в стационарном лечении.
Симптомы острого панкреатита
Симптомы острого панкреатита чаще всего следующие:
Чаще всего она бывает очень интенсивной. Больные описывают ее как опоясывающую, то есть локализующуюся в верхней части живота с обеих сторон и в спине. При сильном воспалительном процессе может наступить болевой шок.
- Признаки интоксикации.
Лихорадка, сердцебиение, слабость, падение артериального давления, бледность кожных покровов, заострение черт лица, плохое общее состояние. Это результат отравления ферментами железы.
- Нарушение пищеварения.
Проявляется оно интенсивной рвотой, которая практически не приносит облегчение. Помимо этого, у больных может быть диарея или наоборот запор. Также часто возникают такие симптомы, как вздутие живота, отрыжка, сухость во рту.
Кроме того, у каждого больного могут развиться свои, индивидуальные признаки болезни: одышка, появление обильного липкого пота, желтушная окраска кожи, слизистых и склер, появление темных пятен на коже живота и т. д.
Без своевременного лечения острого панкреатита, больной может погибнуть. Поэтому прогноз будет зависеть того, как быстро он будет доставлен в стационар.
Симптомы хронического панкреатита
Хронический панкреатит — это заболевание, которое длится годами и имеет периоды обострений и ремиссий (затишья болезни). Во время ремиссии у больного могут практически отсутствовать какие-либо неприятные симптомы. Обострение заболевания весьма серьезно сказывается на его состоянии и заставляет обращаться за помощью к врачу, а иногда даже вызывать неотложку.
- Тяжесть живота и вздутие, которые возникает через несколько минут после начала приема пищи. Это происходит из-за того, что ферментов для переваривания пищи вырабатывается недостаточно.
- Боль в верхней половине живота, больше в левой его половине и в эпигастрии (области под мечевидным отростком грудины). Такая боль также имеет четкую связь с приемом пищи.
- Признаки нарушения пищеварения. К ним можно отнести тошноту, рвоту, чередование запоров и поносов, отрыжку, неприятный вкус во рту. Все эти симптомы провоцируются приемом жирной, жареной, острой пищи, особенно — обильной и разнообразной. Больные чаще всего сами могут четко указать, какие продукты питания вызывают у них ухудшение состояния.
- Развитие желтухи и сахарного диабета. Это поздние осложнения панкреатита, развиваются они при длительном стаже заболевания, отсутствии лечения и игнорирования принципов правильного питания.
Лечение панкреатита
Лечение панкреатита также будет разным для острой и хронической его формы.
Лечение острого панкреатита.
Лечебная тактика будет зависеть от выраженности воспалительного процесса в поджелудочной железе. В тяжелых случаях больной нуждается в лечении в отделении интенсивной терапии и реанимации. Основные направления в лечении острого панкреатита:
- Борьба с интоксикацией. Выведение ферментов, которые циркулируют в крови, наружу. Для этого назначается обильная инфузия различных растворов.
- Обезболивание. При выраженной боли иногда требуются даже наркотические анальгетики.
- Снижение выработки ферментов. Для этого назначают препараты, применяемые для блокирования ферментов поджелудочной железы.
- Диета. Первые дни — это голодание, далее — щадящая диета.
- При появлении очагов поражения в в поджелудочной железе прибегают к хирургическим методам лечения (удаление участка железы, постановка дренажа).
Лечение хронического панкреатита
Лечение хронического панкреатита требует соблюдения специальной диеты. Помимо этого, назначают специальные ферменты, которых вырабатывается меньше, чем положено. Какие именно — врач определяет по результатам анализа крови и кала. Также рекомендуют прием различных групп препаратов, которые нормализуют процесс пищеварения.
ЛЕЧЕНИЕ ЗАБОЛЕВАНИЙ ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ
Панкреатит (воспаление поджелудочной железы)
Панкреатит — острое или хроническое воспаление поджелудочной железы. При панкреатите происходят воспалительные изменения и распад ткани поджелудочной железы.
Панкреатитом, по данным специалистов, чаще всего болеют женщины, а также пожилые люди и склонные к полноте. Острый панкреатит может переходить в хроническое состояние. Хронический панкреатит сопровождается болями, отрыжкой, тошнотой, испражнениями непереваренной пищи.
Причины панкреатита
- Поражения сосудов поджелудочной железы
- Инфекционные заболевания
- Травма
- Воспалительные процессы в брюшной полости
- образование камней или песка в протоке железы
- лекарственная аллергия
- острый холецистит
- воздействие алкоголя
- заболевания желчного пузыря
- воспаление сосочка, через который проток поджелудочной железы выходит в просвет двенадцатиперстной кишки
- значительные пищевые нагрузки (жирные и острые блюда)
Воспаление поджелудочной железы возникает, если проток железы перекрывается камнями из желчного пузыря, опухолью или кистой. В таком случае нарушается нормальный отток пищеварительных соков с ферментами в двенадцатиперстную кишку и начальный отдел тонкого кишечника.
Скопившиеся панкреатические ферменты воздействуют на ткани самой железы, а поджелудочная железа включается в процесс самопереваривания. Это может привести к полному разрушению ткани железы, а также расположенных поблизости кровеносных сосудов и других органов брюшной полости.
Симптомы панкреатита
Как правило, при возникновении панкреатита человека мучают боли в животе – постоянные, тупые или режущие.
С развитием заболевания боли нарастают, иногда приводят к шоку. Локализация — высоко под ложечкой, в правом или левом подреберье, при поражении всей железы носят опоясывающий характер. Возможна частая рвота, не приносящая облегчения. В рвотных массах наблюдается примесь желчи.
Кроме того, общее состояние больного быстро ухудшается: повышается температура тела, учащается пульс, появляется одышка, артериальное давление понижается, выступает липкий пот, язык становится сухим с обильным налетом, кожные покровы бледнеют, далее приобретают землисто-серый цвет, черты лица заостряются.
Острый панкреатит: опасно для жизни!
В некоторых случаях при остром панкреатите необходима операция. Панкреатит — очень серьёзная патология, летальность при которой достигает 30%. При остром панкреатите возникает резкая, нередко опоясывающая боль в верхней половине живота, многократная рвота, падение артериального давления. Острый панкреатит характеризуется внезапным появлением симптомов и повторяющимися острыми приступами. Выздоровление обычно происходит самопроизвольно. Болезнь не приводит к необратимым повреждениям железы, если только не имеет места продолжительное злоупотребление алкоголем, когда происходит постоянное разрушение ее ткани.
Симптомы хронического панкреатита
- Скудный стул маслянистого вида со зловонным запахом
- Потеря в весе и признаки витаминной недостаточности
- Нередко возникает диабет, поскольку происходит разрушение клеток, производящих инсулин
Все другие симптомы схожи с симптомами острого панкреатита.
Лечение панкреатита
Больному, которому поставлен диагноз «острый панкреатит», стоит знать: лечение, начатое в первые часы обострения, может остановить воспаление на начальных этапах.
В первые 3-4 дня назначаются строгий постельный режим, голод, щелочное питье (раствор соды, минеральная вода боржоми), лед на живот. При упорной рвоте иногда показано откачивание содержимого желудка через зонд с последующим введением щелочных питьевых растворов. В лечении острого панкреатита чрезвычайно важно интенсивное наблюдение, голод, введение назогастрального зонда для постоянной откачки желудочного содержимого, питание только парентеральное (глюкоза, электролиты, аминокислоты и тому подобное), введение спазмолитических препаратов и наркотических обезболивающих, назначение антибиотиков широкого спектра действия (цефалоспорины, ампициллин), соматостатин.
Дальнейшая терапия включает в себя средства, регулирующие желудочную секрецию, ферментные и антимикробные препараты. Вводятся спазмолитики, обезболивающие лекарства. Для подавления выработки ферментов, которые усугубляют воспаление железы, назначаются контрикал, гордокс, трасилол. При сильных болях иногда назначаются средства, нейтрализующие соляную кислоту в желудке или снижающие ее количество. Для предупреждения и лечения вторичной инфекции проводится терапия мощными антибиотиками.
Обратите внимание! Полного выздоровления при хроническом панкреатите не наступает. Задачей терапии является предупреждение дальнейшего разрушения железы. В комплекс лечебных мероприятий входят: исключение алкоголя и кофеина; употребление нежирной легкой пищи; прием панкреатических ферментов, витаминных препаратов и лечение диабета, если он имеется.
Рекомендации по питанию при панкреатите
- Ограничить прием сливочного масла
- Употреблять в пищу каши, сваренные только на воде
- Исключить из рациона наваристые супы и бульоны, жирные сорта мяса, грибы, консервы, соленья, маринады, белокочанную капусту, бобовые, лук, чес-нок, редис, торты, пироги, блины, конфеты, газированные напитки, кофе
- Полезен обезжиренный творог и творожные изделия
Панкреатит может привести к очень тяжелым осложнениям и последствиям!
Панкреатит — воспаление поджелудочной железы.
Поджелудочная железа имеет два главные функции — эндокринную (в ней, в частности, образуется инсулин) и экзокринную (в ней образуются ряд ферментов, необходимых для пищеварения). Самая частая причина недостаточности экзокринной функции поджелудочной железы у взрослых — алкоголизм, а у детей — муковисцидоз (тяжелое наследственное заболевание, сопровождающееся также тяжелыми легочными инфекциями). Муковисцидоз следует подозревать у всех больных младше 40 лет с необъяснимой недостаточностью экзокринной функции поджелудочной железы.
Жалобы
Хронический панкреатит проявляется постоянной или приступообразной болью в животе, нередко в сочетании с сахарным диабетом (что проявляется повышенным уровнем глюкозы в анализах крови).
При хроническом панкреатите обострения могут сменяться периодами улучшения, либо болезнь сопровождается постоянной болью и нарушениями всасывания пищи из кишечника.
При легком и умеренном повреждении поджелудочной железы поводом для обращения к врачу служит постоянная боль. Нередко на этой стадии заболевания отклонения лабораторных показателей выявляются только при специальных исследованиях (например, при пробе с секретином). При обширном повреждении поджелудочной железы появляются понос, стеаторея (выделение избыточного количества жира с каловыми массами) и похудание.
В типичных случаях боль локализуется в середине живота («под ложечкой») и отдает в спину, но может быть более выраженной в правом или левом подреберье, в спине или иметь разлитой характер. Иногда боль локализуется за грудиной или в боку. Обычно она сильная, продолжительная, глубокая и не проходит после еды и приема антацидных средств. Часто она усиливается при употреблении алкоголя или после обильной еды, особенно жирной. Нередко боль настолько сильна, что приходится использовать наркотические анальгетики. Тошнота, рвота и метеоризм (обильное отхождение газов) отмечаются реже; обычно они обусловлены реакцией на боль или применением лекарственных препаратов (особенно наркотических анальгетиков), угнетающих деятельность желудка и кишечника.
Диагностика
При длительной боли в животе всем больным необходимы ультразвуковое исследование (УЗИ) или компьютерная томография (КТ) для исключения ложной кисты поджелудочной железы. Часто при хроническом панкреатите обнаруживают изменения протоков; взаимосвязи между силой боли и наличием сужений протоков и их расширений не выявлено, однако иногда после установки стента (металлической конструкции, не дающей протоку спадаться) боль уменьшается.
Надежный метод диагностики нарушений пищеварения — определение в кале капель нейтрального жира и кристаллов жирных кислот, а также непереваренных мышечных волокон. Большое число мышечных волокон (более пяти) в мазке кала говорит о нарушении переваривания белков.
При рентгенографии живота можно выявить кальцификаты поджелудочной железы, подтверждающие хронический панкреатит. При УЗИ можно обнаружить кальцификаты (даже те, которые еще не видны на рентгенограммах), увеличение размеров поджелудочной железы и неровность ее контуров. Для диагностики хронического панкреатита используют также КТ живота; при хроническом панкреатите помимо кальцификатов в поджелудочной железе обнаруживают расширение протока поджелудочной железы и желчных протоков, неравномерное увеличение железы, скопление жидкости, изменения в окружающих тканях. Эндоскопическая ретроградная холангиопанкреатография при хроническом панкреатите выявляет расширение протоков, а также участки их стеноза.
Лечение
Отказ от алкоголя уменьшает боль примерно у 50% больных. Также применяют ферментные препараты, например панкреатин. Ферментные препараты лучше всего помогают женщинам с неалкогольным хроническим панкреатитом. У мужчин эффективность такого лечения составляет 20—25%, у мужчин, злоупотребляющих алкоголем, — 12—15%, а при тяжелом панкреатите у больных обоего пола — 25%. Во всех случаях при постоянной боли необходимо исключить ложную кисту, поскольку дренирование кисты часто приводит к улучшению. У всех больных хроническим панкреатитом с постоянной болью довольно высок риск наркотической зависимости, поэтому следует применять только ненаркотические анальгетики. Необходимо предостеречь больных, злоупотреблявших алкоголем, от употребления даже малых доз алкоголя на фоне приема парацетамола в дозе 3 г в сутки и более.



