Как диагностировать и лечить легочную гипертензию?
Препараты для лечения легочной гипертензии
Заказать препараты для лечения легочной гипертензии
Препараты от легочной гипертензии можно заказать на нашем сайте, чтобы потом получить и оплатить в одной из аптек «36,6», которых в Москве, Санкт-Петербурге, Московской и Ленинградской областях более 1200.
Мы соблюдаем все требования российского законодательства, санитарных и других норм, поэтому вы можете быть уверены в сертификации, условиях хранения и прочих важных моментах. Сайт позволяет искать лекарства по брендам, производителям или действующему веществу, чтобы выбрать подходящие по уровню цен.
По всем лекарственным средствам опубликованы инструкции. На сайте действуют скидки и акции на препараты и другие товары, для владельцев карт клиентов предусмотрена бонусная программа, по которой начисляются бонусы до 10% от суммы покупок. Оплатить ими можно до половины стоимости следующих приобретений.
Показания
Легочную гипертензию диагностируют, если среднее давление в легочной артерии в состоянии покоя превышает 25 мм рт.ст.[i] Может возникать как осложнение при болезнях сердечно-сосудистой и дыхательной систем (некоторых врожденных пороках сердца, ХОБЛ, фиброзе тканей легких), волчанке и ВИЧ, а также как самостоятельное заболевание (редко, 1-2 больных на миллион человек).
Спровоцировать ее могут употребление кокаина, отдельных фармпрепаратов, тромбоэмболия, избыточное количество в питании некоторых аминокислот.
Симптомы в начале заболевания:
- одышка;
- беспричинное снижение массы тела;
- постоянное чувство слабости;
- сухой кашель, хрипы;
- чувство тяжести и «распирания» в области живота;
- головокружения и обмороки;
- учащенный пульс.
Вначале они не выражены, однако при первых признаках необходимо обратиться к кардиологу для диагностирования, поскольку болезнь приводит к летальному исходу. Лечение проводят комплексно, применение медикаментозных средств обязательно. Что именно из группы препаратов, уменьшающих степень легочной гипертензии, использовать больному, должен назначать кардиолог.
Противопоказания
Эти лекарственные средства не назначают детям до 18 лет, беременным и кормящим, при ряде заболеваний ЖКТ и сердечно-сосудистой системы, в сочетании с некоторыми препаратами соизмеряют возможные риски и пользу.
- непереносимость лактозы, аллергия или повышенная чувствительность к компонентам;
- низкое артериальное давление;
- окклюзия вен легких;
- дегенеративные заболевания сетчатки глаза;
- нарушения функции печени;
- перенесенные инсульт или инфаркт миокарда.
Формы выпуска
Лекарства для лечения легочной гипертензии выпускаются в форме таблеток. Симптоматическое лечение осуществляется с помощью сиропов, капель, внутримышечных и внутривенных уколов и капельниц и других.
Страны изготовители
Лекарства для лечения легочной гипертензии высокотехнологичны и изготавливаются на фармацевтических производствах Франции, Хорватии, России и других стран.
ПЕРЕД ПРИМЕНЕНИЕМ ПРЕПАРАТОВ НЕОБХОДИМО ОЗНАКОМИТЬСЯ С ИНСТРУКЦИЕЙ ПО ПРИМЕНЕНИЮ ИЛИ ПРОКОНСУЛЬТИРОВАТЬСЯ СО СПЕЦИАЛИСТОМ.
- [i] Российский кардиологический журнал, №5(133) 2016 г., С.10
Что такое Легочная гипертензия
Легочная гипертензия – что это?
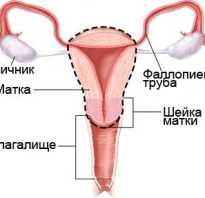
Легочная гипертензия (ЛГ) — это редкое хроническое заболевание легких, приводящее к ухудшению качества жизни. Заболевание характеризуется повышенным кровяным давлением в легочных артериях. Легочные артерии – это артерии, которые несут кровь от сердца в легкие, чтобы обогатить ее кислородом.
Без лечения ЛГ приводит к правожелудочковой сердечной недостаточности – это серьезное осложнение, которое может стать причиной смерти. Легочную гипертензию диагностируют, когда кровяное давление в легочной артерии становится больше 25 мм ртутного столба в покое или 30 мм ртутного столба при физических нагрузках. Нормальное давление в легочной артерии находится между 8 и 20 мм ртутного столба в состоянии покоя.
Как изменяется сердце при легочной гипертензии?
Человеческое сердце имеет две камеры, которые разделяются внутренними стенками — перегородками. Каждая из сторон подразделяется на верхний и нижний отсек. Верхний правый отсек называется правое предсердие. Оно получает кровь, возвращая ее в тело через полую вену. Из правого предсердия кровь переходит в правый желудочек (нижняя камера), он отвечает за перекачивание крови к легким по легочной артерии. Легочная артерия разветвляется на капилляры в ткани легких, где углекислый газ обменивается на кислород из легких. Капилляры в легких превращаются в легочные вены, и эти вены несут обогащенную кислородом кровь обратно к сердцу. Обогащенная кислородом кровь поступает в левое предсердие (верхний левый отсек). Левое предсердие перекачивает кровь в левый желудочек (левый нижний отсек) и левый желудочек нагнетает кровь в аорту. Кровь, богатая кислородом, становится доступной для всего организма.
Воспаление и изменения в клетках, которые выстилают легочные артерии, может привести к легочной гипертензии. Воспаление может ограничить поток крови из-за уменьшения диаметра кровеносных сосудов. Кроме того изменение в составе клеток могут сделать стенки артерий жесткими, не позволяя им расширяться при необходимости при увеличении притока крови.
Виды легочной гипертензии
Много лет назад легочная гипертензия имела только две категории в системе классификаций: первичная и вторичная легочная гипертензия, исходя из причины возникновения заболевания. Рассмотрим их подробнее.
Диагноз «Первичная легочная гипертензия» ставился, если причина возникновения болезни неизвестна, а вторичная легочная гипертензия — если повышенное давление в легочной артерии было связано с некоторым медицинским показаниями.
В конце девяностых годов, Всемирная организация здравоохранения (ВОЗ) предложила разделять легочную гипертензию на 5 категорий на основе сходства патофизиологии, клинической картины и лечения. Система классификации была вновь пересмотрена в 2003 и 2008 годах. Теперь первичные и вторичные гипертензии классифицируются в соответствии с новой номенклатурой. В обновленной классификации учитывается и легочная гипертензия, ставшая следствием утолщения легочной артерии, которое приводит к сужению кровеносных сосудов. Оно приводит к тому, что правая камера сердца должна работать сильнее, чтобы качать кровь через уплотненную легочную артерию. Это заставляет сердце увеличиваться в размерах и приводит к правосторонней сердечной недостаточности.
Легочная гипертензия
Развитие легочной гипертензии связано с постепенным закрытием просвета средних и мелких сосудов легких, в результате чего повышается давление в сосудах легких и страдает насосная функция правых камер сердца.
Основными жалобами больных с легочной гипертензией являются повышенная утомляемость, слабость, одышка при физической нагрузке, дискомфорт в левой половине грудной клетке, реже сжимающие боли за грудиной при физической нагрузке, обморочные состояния, а также клинические проявления недостаточности насосной функции правого сердца: отеки ног и жидкость в брюшной полости.
В зависимости от тяжести клинических проявлений выделяют 4 класса легочной гипертензии. К первому функциональному классу относятся больные, физическая активность которых страдает при высоких физических нагрузках. Ко второму классу легочной гипертензии относятся пациенты, которые в покое ощущают себя комфортно, но умеренная физическая нагрузка приводит к появлению одышки, слабости, болей в грудной клетке или головокружения. К третьему функциональному классу относятся больные с легочной гипертензией, у которых даже бытовые нагрузки могут вызывать появление вышеописанных жалоб. Больные с четвертым классом легочной гипертензии не способны выполнять никакой физической нагрузки, и даже в покое у них могут присутствовать слабость и одышка.
При появлении вышеперечисленных клинических симптомов пациент должен немедленно обратиться к врачу. Для того, чтобы представлять весь объем обследования, который потребуется для диагностики данного заболевания, прежде всего, необходимо остановиться на механизмах развития легочной гипертензии. Среди причин легочной гипертензии важное место занимает хроническая обструктивная болезнь легких и её наиболее частый вариант хронический бронхит, возникающий у 90% курящих.
Наряду с патологией легких, к развитию легочной гипертензии нередко приводят повторные тромбэмболии в легочные сосуды. Легочная гипертензия является наиболее частым осложнением поражения сердечной мышцы у больных ишемической болезнью сердца, воспалительными заболеваниями миокарда и пороками сердца. Кроме заболеваний левых камер сердца, повышенное давление в легочной артерии — основное осложнение и причина смерти больных с врожденными пороками сердца, которым отказано в хирургическом лечении. Однако легочная гипертензия может развиваться и у больных ранее прооперированных по поводу врожденных пороков сердца. Наряду с вышеперечисленными заболеваниями, легочная гипертензия часто встречается у больных с аутоиммунной патологией: системной красной волчанкой, системной склеродермией и ревматоидным артритом. Легочная гипертензия осложняет тяжелые заболевания печени с развитием цирроза. Кроме того, повышение давления в сосудах легких может возникать у пациентов с ВИЧ-инфекцией, гематологическими заболеваниями.
В случае, когда при обследовании не находят причины для развития легочной гипертензии, диагностируют идиопатическую легочную гипертензию. Данное название возникло от двух греческих слов: idios и pathos — «своеобразное страдание». Идиопатическая легочная гипертензия является самостоятельным заболеванием в отличие от вторичной легочной гипертензии, возникающей как осложнение различных болезней органов кровообращения и дыхания. Идиопатическая легочная гипертензия впервые была описана в 1901 году аргентинскими терапевтами.
В 1967 – 1970 гг. в Европе зарегистрирован значительный рост заболеваемости легочной артериальной гипертензией, что связывалось с широким применением препаратов для лечения ожирения и снижения веса тела. Аналогичная ситуация сложилась в Испании в 1981 году, когда на фоне употребления рапсового масла развилась эпидемия токсических осложнений, клинически проявляющихся поражением мышц. У 2,5% из 20000 заболевших была выявлена легочная гипертензия. Позднее было доказано, что развитие данного заболевания связано с триптофаном, содержащемся в рапсовом масле.
По статистике наиболее подвержены развитию идиопатической легочной гипертензией молодые женщины, в возрасте от 20 до 40 лет. Заболевание мужчин встречается гораздо реже. В среднем идиопатическая легочная гипертензия регистрируется всего в 2 случаях на миллион населения. Причины возникновения данного заболевания неизвестны. В последние годы изучению этого вопроса уделяется значительное внимание. Среди факторов риска развития идиопатической легочной гипертензии называют препараты для лечения ожирения, амфетамины, кокаин, триптофан, гормональные контрацептивы, курение и даже беременность. Высказывается мнение о роли генетических факторов развитии данного заболевания. Однако точного ответа о причине возникновения идиопатической легочной гипертензии пока не получено.
Диагноз легочной гипертензии
Диагноз ставится в том случае, если среднее давление в легочной артерии оказывается более 25 мм ртутного столба в покое при катетеризации правых камер сердца и манометрии. Основным неинвазивным методом диагностики легочной гипертензии является эхокардиография. Для диагностики легочной гипертензии, связанной с патологией легких, пациенту дополнительно необходимо выполнить бодиплетизмографию или, в крайнем случае, спирографию. Многоспиральная компьютерная томография легких в сосудистом режиме является обязательным исследованием, позволяющим не только подтвердить наличие легочной гипертензии, но и установить её причину: тромбэмболическая болезнь или патология легких. И только в случае малой информативности компьютерной томографии легких оправдано проведение ангиопульмонографии. Обязательным методом диагностики легочной гипертензии является такой инвазивный метод как катетеризация правых камер сердца, которая выполняется только в специализированных центрах, занимающихся лечением больных с легочной гипертензией.
Лечение больных с легочной гипертензией
Лечение больных с легочной гипертензией — одна из труднейших задач, стоящих перед кардиологом и врачем-терапевтом. Поэтому во всем мире создаются специализированные центры по лечению данной патологии. В Санкт-Петербурге такой центр существует в отделе некоронарогенных заболеваний сердца на базе Национального медицинского исследовательского центра имени В. А. Алмазова. В нашем центре накоплен богатый опыт не только диагностики, но и современного эффективного лечения легочной гипертензии. Сегодня в арсенале врачей появились новые группы препаратов, ранее не используемые в лечении данной патологии. Среди этих препаратов антагонисты эндотелиновых рецепторов, ингибиторы фосфодиэстеразы 5 типа и синтетические аналоги простациклина, которые не только улучшают качество жизни пациентов, но и существенно увеличивают её продолжительность. Однако среди больных и даже врачей существует ошибочное представление о том, что единственным методом лечения легочной гипертензии является трансплантация легких. Итоги 10-летней работы центров, занимающихся пересадкой органов, показали, что результаты трансплантации легких у больных с идиопатической легочной гипертензией хуже, чем у пациентов с патологией легких. Так выживаемость больных с идиопатической легочной гипертензией в течение 1 года после трансплантации составляет 70% и 50-60% в течение 3 лет. Поэтому трансплантацию легких у больных с легочной гипертензией следует рассматривать в качестве альтернативного метода лечения в случае низкой эффективности медикаментозной терапии. В последние годы в лечении больных с тромбозами и тромбэмболиями легочной артерии активно используется метод хирургического удаления тромба. Однако отдаленные результаты этого метода зависят от выраженности легочной гипертензии на момент проведения операции. Поэтому медикаментозное лечение с использованием всего арсенала лекарственных средств может использоваться в качестве «мостика» при подготовке больных к операции.
Легочная гипертензия: как не упустить время

Легочная гипертензия – это группа заболеваний, которые характеризуются повышением давления легочной артерии. Постепенно прогрессирующая патология опасна осложнениями, одним из которых является сердечная недостаточность и, как следствие, смерть пациента. Практически бессимптомное развитие ЛГ на начальных стадиях приводит к тому, что примерно в 80% случаев диагностировать заболевание удается только после того, как изменения стали критическими.

Как выявить заболевание на ранних этапах, выстроить его терапию современными средствами и тем самым значительно продлить жизнь пациента, порталу Medvestnik.ru рассказала доцент кафедры пульмонологии Первого МГМУ им И.М. Сеченова Минздрава России, зав. лабораторией интенсивной терапии и дыхательной недостаточности НИИ пульмонологии ФМБА России Наталья Царева.
– Наталья Анатольевна, какие формы включает данная группа заболеваний?
– Клиническая классификация легочной гипертензии менялась на протяжении многих лет. Cегодня на основании сходства патогенетических особенностей, клинической картины и подходов к лечению выделено пять групп: легочная артериальная гипертензия (ЛАГ), включающая идиопатическую и другие формы; ЛГ вследствие патологии левых отделов сердца; ЛГ, ассоциированная с патологией дыхательной системы и/или гипоксией; хроническая тромбоэмболическая ЛГ и другие обструкции легочной артерии; ЛГ с неясными и/или многофакторными механизмами.
– Учитывая такое многообразие причин, каким образом диагностируется заболевание?
– Мы всегда говорим, что легочная гипертензия – патология, которая требует постановки диагноза в экспертном центре. Это больные, которые требуют большой и сложной диагностической программы, иногда консультаций многих специалистов. Поэтому этим сложно заниматься в одиночку участковым докторам, вести таких пациентов должна мультидисциплинарная команда – кардиологи, пульмонологи, ревматологи как три основных специалиста. Еще, безусловно, кардиохирурги и реаниматологи, иногда генетики, когда прослеживаются семейные или наследственные формы.
Распознать на ранних стадиях болезнь достаточно трудно, потому что самый главный симптом – одышка – это такой неспецифический симптом, который может развиваться при очень многих болезнях. Почему и пациенты часто ходят между кардиологами, пульмонологами, другими специалистами по системным заболеваниям, прежде чем получить диагноз. Одышка всегда заставляет нас в первую очередь заподозрить болезнь сердца либо легких, но ответ дает более углубленное исследование.
– Кто входит в группы риска?
– Дело в том, что группы риска как таковые довольно сложно определить. Это больные, которые уже имеют заболевания, вследствие которых развивается ЛГ. Конечно, на первом месте стоит тромбоэмболия легочной артерии. Также, например, это больные с тяжелыми заболеваниями легких, с нарушением газообмена, гипоксией, что со временем может приводить к формированию легочной гипертензии.
Что касается идиопатической легочной гипертензии, она встречается у пациентов молодого возраста и не имеет четких причин. В ходе недавних исследований удалось выявить гены, которые кодируют легочную гипертензию. На первом этапе заподозрить болезнь бывает очень сложно, поэтому пристальное внимание необходимо обращать на молодых людей, жалующихся на одышку при отсутствии явных хронических заболеваний, и тщательно разбираться, откуда она взялась. Частота встречаемости идиопатической легочной гипертензии – от 5 до 6 случаев на 1 млн населения в год, это достаточно редкая патология. В 2013 году она была причислена к разряду орфанных, редких заболеваний. И это очень большой плюс, потому что дает право пациентам на бесплатное получение препаратов, которые стоят достаточно дорого.
А в целом возрастной диапазон пациентов с ЛГ достаточно велик, включая людей от 18 до 40–45 лет, то есть это люди работоспособные, востребованные в обществе. Поэтому мы боремся за то, чтобы как можно раньше выявлять заболевание, ставить диагноз и начинать лечение.
– Каковы сегодня подходы в терапии легочной гипертензии? Какая часть больных обеспечена необходимыми препаратами в полном объеме?
– Терапия должна назначаться как можно раньше, пациент сразу должен получать специфическую терапию. Тяжелому пациенту часто назначается не один, а два-три препарата. Нужно как можно быстрее схватить болезнь и начать лечение, а потом уже пересматривать его схему. Хотя в реалиях происходит по-разному. Например, что касается идиопатической легочной гипертензии, то практически все пациенты обеспечены лекарственной терапией в соответствии с рекомендациями экспертов и стандартами. То же можно сказать и о пациентах с хронической тромбоэмболической ЛГ.
Относительно регионального обеспечения, в Москве, например, ситуация относительно благополучная: у нас все пациенты получают назначенные препараты, некоторые – даже препараты из различных групп, одновременно два и даже три. Слава богу, тут никаких перебоев и проблем нет. Что касается в целом России, то ситуация очень разная. В регионах из-за недостаточного финансирования иногда складывается сложная обстановка с обеспечением лекарствами. Где-то пациенты быстро получают требуемые препараты, причем именно те препараты, которые рекомендует экспертный центр, в каких-то регионах приходится их заменять другими.
Этот вопрос уже неоднократно поднимался. Наверное, поможет принятие закона о праве пациента, который имеет диагноз, подтвержденный в экспертном центре, и рекомендации экспертов по приему лекарств, получать необходимые лекарства вне зависимости от места проживания.
– Если проблема ЛГ столь актуальна, должны ли применяться методики массового профилактического обследования граждан из групп риска?
– В российских клинических рекомендациях, которые мы с коллегами подготовили (они датированы 2016 годом, но вышли в свет в январе 2017 года), прописано, что пациентам с одышкой помимо электрокардиографии обязательно проводится эхокардиография. Это достаточно надежный скрининговый метод, который позволяет если не поставить диагноз, то точно заподозрить повышение давления в легочной артерии и направить человека в специализированный центр, где им будут предметно заниматься специалисты.
Нам часто звонят коллеги: посмотрите пациента, вроде здоров, есть только жалобы на одышку, сделали эхо и обнаружили повышение давления в легочной артерии. Такого пациента берем на заметку и начинаем обследовать по программе ЛГ. Еще раз подчеркиваю, выявить ЛГ непросто, нужен большой вклад в обучение докторов, чтобы они могли вовремя заподозрить патологию и начали действовать в нужном алгоритме. Но, подчеркну, ситуация меняется, врачи теперь лучше осведомлены. Как я всегда говорю, пусть лучше будет гипердиагностика, чем упущенное для пациента время. Пусть лучше мы посмотрим больного и скажем, что можно жить спокойно. Лучше перестраховаться, чем пропустить этих пациентов.
– Можно ли утверждать, что при оказании надлежащей помощи многие пациенты с ЛГ проживут значительно дольше?
– Несмотря на то, что диагноз жизнеугрожающий, при назначении и получении лечения пациенты возвращаются к нормальной жизни. Лечение влияет не только на продолжительность жизни, но и на качество: уменьшается одышка, появляется мобильность, возможность обслуживать себя самостоятельно, работать, учиться, в общем, вести практически нормальный образ жизни.
Лет 8–10 назад продолжительность жизни пациентов с ЛГ составляла около 5 лет со времени постановки диагноза. В последние годы появились новые препараты, продолжительность жизни наших больных растет. Как нам сообщают наши коллеги – кардиологи, уже есть такие, которые наблюдаются и успешно лечатся на протяжении 15–17 лет. Поэтому мы надеемся донести до коллег информацию: ранняя диагностика и раннее назначение препаратов совершенно меняет течение болезни, прогноз, и продлевает пациентам жизнь.
Пять вещей, которые нужно знать о легочной артериальной гипертензии
Awareness & Advocacy
Other
Pulmonary Hypertension
Легочная артериальная гипертензия (ЛАГ) — это смертельно опасное заболевание, но при своевременной диагностике с ним можно жить. Мы расскажем о новейших исследованиях в области ЛАГ, в том числе о предупреждающих сигналах и о том, кто входит в группу риска.
Высокое кровяное давление, известное также как гипертония, очень распространено — им страдает почти каждый третий взрослый американец. Возможно, кто-то из ваших знакомых. Или даже вы сами.
Легочная артериальная гипертензия встречается гораздо реже, но смертность от нее намного выше.
Когда у человека диагностируется регулярная (системная) гипертония, это означает, что сила кровяного давления на стенки артерий слишком высока, что повышает риск инфаркта и инсульта.
Легочная гипертензия — это форма высокого кровяного давления в легких. Ее причиной может стать множество факторов, в том числе апноэ во время сна и хроническая обструктивная болезнь легких (ХОБЛ). Легочная артериальная гипертензия (ЛАГ) — это разновидность легочной гипертензии, при которой стенки артерий, ведущие от правой стороны сердца к легким, сужаются. В результате давление в легких повышается, что приводит к таким симптомам, как усталость и одышка.
Хотя ЛАГ является редким заболеванием (его точная распространенность до сих пор неизвестна, но, по оценкам, им страдают 50–100 человек на миллион), постановка правильного диагноза и лечение жизненно важны для пациентов, поскольку со временем ЛАГ обостряется, и в настоящее время лекарств от этой болезни не существует.
Если вы входите в группу риска или хотите узнать больше об этом смертельно опасном заболевании, ознакомьтесь с основными фактами о ЛАГ.
1. Точная причина ЛАГ неизвестна, но в основе ее развития и прогрессирования лежат физиологические изменения.
ЛАГ диагностируется, когда среднее кровяное давление в артерии с правой стороны сердца выше 25 мм рт. ст. Никто не знает точно, что запускает цепочку факторов, которая приводит к ЛАГ, но специалистам известно, как прогрессирует это заболевание.
«Болезнь начинается с сужения сосудов и приводит к ремоделированию сосудистой стенки, — рассказывает Алессандро Мареста (Alessandro Maresta), врач, вице-президент и руководитель группы глобальных медицинских вопросов в Actelion Pharmaceuticals, швейцарской биотехнологической компании, которую Johnson & Johnson приобрела в июне 2017 года. — Когда стенки кровеносных сосудов утолщаются, просвет (пространство, через которое течет кровь) уменьшается, что приводит к повышению давления. По мере прогрессирования заболевания давление продолжает расти, но правый желудочек сердца не предназначен для перекачки крови с таким высоким давлением».
«Пациенты, как правило, быстро устают, и им тяжело дышать, — говорит Назарено Галье (Nazzareno Galié), врач, профессор кардиологии, заведующий кафедры кардиологии Болонского университета (Италия). — Некоторые замечают учащенное сердцебиение или давление в груди, особенно во время тренировок».
2. Существует четыре типа ЛАГ.
По словам Галье, большинство видов считаются идиопатическими, то есть не имеют известной причины или основного провоцирующего фактора.
Около шести процентов случаев передаются по наследству. Предположительно это происходит из-за мутации в рецепторе белка, который влияет на рост ткани. «Если вы носитель этого гена, это не означает, что у вас обязательно разовьется ЛАГ, но вы находитесь в группе риска, — поясняет Мареста. — Мы считаем, что для развития болезни требуется более одного инициирующего фактора, например уже имеющееся заболевание».
Идиопатические и наследственные формы ЛАГ в два раза чаще встречаются у женщин, чем у мужчин. Чаще всего ЛАГ диагностируется у женщин в возрасте от
30 до 60 лет.
В некоторых случаях развитие ЛАГ обусловлено воздействием определенных медикаментов. Самый известный препарат, провоцирующий ЛАГ, называется «Фен-фен» («Фенфлурамин», «Фентермин»), средство для похудения, которое было популярно в 60–70-х годах, но больше не выпускается.
И, наконец, ассоциированные случаи заболевания наблюдаются тогда, когда оно параллельно идет с уже существующим заболеванием, например ВИЧ, врожденный порок сердца или склеродермия.
Все четыре типа — идиопатический, наследственный, медикаментозный и ассоциированный — лечатся одинаково, но прогноз зависит от типа заболевания.
Мареста отмечает, что пациенты с ассоциированным типом ЛАГ и склеродермией более склонны к почечной недостаточности, осложнениям с ЖКТ и сердцем. «Это может повлиять на общую продолжительность жизни», — добавляет Мареста.
3. ЛАГ встречается чаще среди женщин.
По данным Ассоциации легочной гипертензии, идиопатические и наследственные формы ЛАГ в два раза чаще встречаются у женщин, чем у мужчин Чаще всего ЛАГ диагностируется у женщин в возрасте от 30 до 60 лет.

В настоящее время неизвестно, почему женщины более уязвимы, но сейчас изучается роль эстрогена, изменений (включая гормональные), которые происходят во время беременности, и связи с аутоиммунными заболеваниями, которые также чаще встречаются у женщин.
4. ЛАГ сложно диагностировать.
Это редкое заболевание, поэтому. когда пациент жалуется на такие симптомы, как усталость и затрудненное дыхание, обычно сначала врач проверяет наличие астмы и застойной сердечной недостаточности.
Хотя в этом есть смысл (эти заболевания гораздо более распространены, чем ЛАГ), это также означает, что на диагностирование ЛАГ требуется время, поясняет Галье.
«Вы можете побывать у врача общей практики, затем у специалиста по астме, затем у другого специалиста и т. д., прежде чем обратитесь к пульмонологу или кардиологу, который диагностирует ЛАГ, — добавляет Мареста. — Обычно с момента проявления симптомов до правильного и окончательного диагностирования ЛАГ проходит год».
Кроме того, отмечает Галье, прежде чем ставить диагноз ЛАГ, врач также должен исключить другие формы легочной гипертензии.
Но к счастью, скорость диагностики ЛАГ начинает увеличиваться. «Постепенно все меняется, так как все больше врачей знают, что такое ЛАГ и как ее выявлять», — говорит Мареста.
Если ваш врач заподозрит ЛАГ, узкий специалист (кардиолог или пульмонолог) проведет серию анализов, среди которых могут быть рентгеновский снимок груди, исследование функции легких и тест на переносимость физической нагрузки. Если по результатам анализов все признаки по-прежнему указывают на ЛАГ, вам, вероятно, потребуется катетеризация правых отделов сердца, благодаря которой станет возможным измерение давления внутри легочных артерий.
5. Хотя от ЛАГ нет лекарств, существуют эффективные способы лечения этого заболевания.
На физиологическом уровне действуют несколько биологических механизмов, известных как пути метаболизма, связанные с работой кровеносных сосудов, которые, как считается, играют роль в прогрессировании ЛАГ.
«Нормативы настоятельно рекомендуют назначать пациентам с ЛАГ комбинацию препаратов, направленных на два разных пути, — рассказывает Мареста. — Сначала вы можете получать один препарат, а затем в течение шести месяцев принимать второй». Мареста добавляет, что результаты текущих исследований показывают, что выбор сразу трех путей может привести к лучшим результатам.
«Средняя выживаемость [с момента постановки диагноза] когда-то составляла два с половиной года. Сейчас большинство пациентов живут от 7 до 10 лет, а некоторые — до 20 лет».
Алессандро Мареста, врач,
вице-президент и руководитель группы глобальных медицинских вопросов в Actelion Pharmaceuticals
Хотя сейчас нет лекарств от ЛАГ, типичный прогноз гораздо лучше, чем 25 лет назад. «Средняя выживаемость [с момента постановки диагноза] когда-то составляла два с половиной года, — говорит Мареста. — Сейчас большинство пациентов живут от 7 до 10 лет, а некоторые — до 20 лет».
Основное внимание сегодня, добавляет Мареста, уделяется поиску нового пути и эффективного препарата для него. Именно этому посвящены актуальные исследования.
«Мы делаем все для этого», — говорит Мареста.
Легочная гипертензия
Когда не хватает воздуха
Когда в cосудах легких ухудшается циркуляция крови, сердцу становится особенно трудно работать. Именно так происходит у пациентов, страдающих легочной гипертензией — потенциально смертельным и зачастую неизлечимым заболеванием.
Смертельное сужение кровеносных сосудов
Одышка, сердцебиение, повышенная утомляемость, чувство истощенности. Эти симптомы могут заставить думать о том, что у пациента может быть болезнь сердца или астма. Но в ряде случаев такие симптомы также могут вызывать патологические изменения сосудов легких. Легочная гипертензия представляет собой заболевание, при котором кровеносные сосуды легких становятся все более и более узкими. В результате все меньше крови доходит до воздушных мешочков (альвеол) в легких, затрудняя получение кислорода.
Ощущения страдающих легочной гипертензией подобны пребыванию на высоте нескольких тысяч метров постоянно. В результате сердце непрерывно ведет все более ожесточенную борьбу с дополнительным сопротивлением, создаваемым суженными кровеносными сосудами, пока, в конце концов, не отказывает. У некоторых людей повышен риск развития легочной гипертензии, например, при определенных аутоиммунных заболеваниях, пороке сердца, ВИЧ-инфекции и др.
Правильный диагноз часто устанавливают слишком поздно
Поскольку легочная гипертензия развивается постепенно и на начальном этапе симптомы могут отсутствать, ее часто диагностируют, когда она уже достигла тяжелой стадии. Более того, даже после обнаружения первых симптомов требуется масса времени для постановки правильного диагноза: по оценкам специалистов, в среднем два с половиной года. Как правило, требуется консультация нескольких врачей, прежде чем удается поставить диагноз легочной гипертензии. Важные данные можно получить при эхокардиографическом исследовании, особенно внимательно оценивая правые отделы сердца; при этом можно косвенно измерить давление в легочных сосудах. Окончательный диагноз легочной гипертензии можно поставить только инвазивно – с помощью катетеризации правых отделов сердца. Через яремную вену на шее (как правило) вводится катетер – «шнур с баллончиком на конце», который с током крови попадает в сердце, а затем в легочные артерии. Проведение данной процедуры примерно в 3% случаях может быть сопряжено с тяжелыми осложнениями.
Новые лекарства могут помочь пациентам с легочной гипертензией
В недалеком прошлом, всего около 20 лет назад, не существовало никаких лекарств для лечения данного опасного синдрома. Но со временем появилась возможность помочь пациентам с помощью препаратов. Совместными усилиями Bayer и MSD был создан метод лекарственной терапии этого заболевания. Попав в организм, активное вещество расширяет кровеносные сосуды легких, улучшая циркуляцию крови и снабжение кислородом. В результате, у пациента улучшается целый спектр важнейших показателей циркуляции крови в легких, улучшаются функции сердца и т.д. Конечно, это также сопряжено с улучшением качества жизни пациентов.