Аллергия на антибиотики у детей симптомы и методы лечения
Аллергический стоматит
Аллергический стоматит значительно снижает качество жизни взрослых и маленьких пациентов, ведь даже привычный прием пищи и разговор при этом заболевании могут сопровождаться сильными болями. Иногда заболевание возникает на фоне травм полости рта или неграмотной гигиены. Но чаще стоматит является формой лекарственной, контактной или микробной аллергии, или может выступать как проявление кожных, аутоиммунных и других заболеваний.
Виды стоматита
В зависимости от характера заболевания и его клинических проявлений, специалисты разделяют катаральный, катарально-геморрагический, а также буллезный, эрозивный, язвенно-некротический и аллергический стоматит.
Последний, в свою очередь, разделяется на следующие виды:
- медикаментозный;
- контактный, например, как аллергия на зубные протезы, брекеты, пластинки;
- катаральный;
- катарально-геморрагический;
- язвенно-некротический;
- эрозивный.
С точки зрения этиологии и патогенеза аллергические стоматиты включают медикаментозные, контактные (в т. ч. протезные), токсико-аллергические, аутоиммунные дерматостоматиты, хронический рецидивирующий афтозный стоматит и другие формы.
В зависимости от скорости развития реакции, медики выделяют немедленный и замедленный типы аллергического стоматита. В первом случае наблюдается ангионевротический отек Квинке, а при замедленном типе реакция на тот или иной раздражитель, как правило, проявляется через несколько дней после контакта с аллергеном.
В редких случаях аллергический стоматит развивается на фоне ношения зубных протезов. Иногда реакция возникает даже после 5–10 лет их ношения, после длительного бессимптомного периода.
Причины заболевания
Как ясно из названия заболевания, отрицательная реакция организма развивается после контакта с различными аллергенами. Чаще всего аллергический стоматит проявляется после контакта с пыльцой растений или спорами плесневых грибов. Заболевание также может проявиться на фоне:
- установки коронок, пломб, протезов из некачественных материалов;
- употребления некоторых видов пищи (в особенности у детей);
- снижения иммунитета;
- курса лечения антибактериальными препаратами или сульфаниламидами;
- запущенного кариеса;
- кровоточивости десен;
- воспалений полости рта;
- размножения патогенных микроорганизмов в полости рта.
Иногда аллергический стоматит проявляется как осложнение болезни Лайма, системной красной волчанки, афтозного стоматита, геморрагического диатеза, а также синдрома Стивенса – Джонсона.
Симптомы
Для заболевания характерны общие и локальные признаки. Первыми симптомами легкой формы аллергического стоматита являются:
- небольшой дискомфорт в полости рта во время гигиенических процедур и приема пищи;
- воспаление и отеки тканей;
- покраснение и зуд пораженных участков слизистой;
- избыточное слюноотделение.
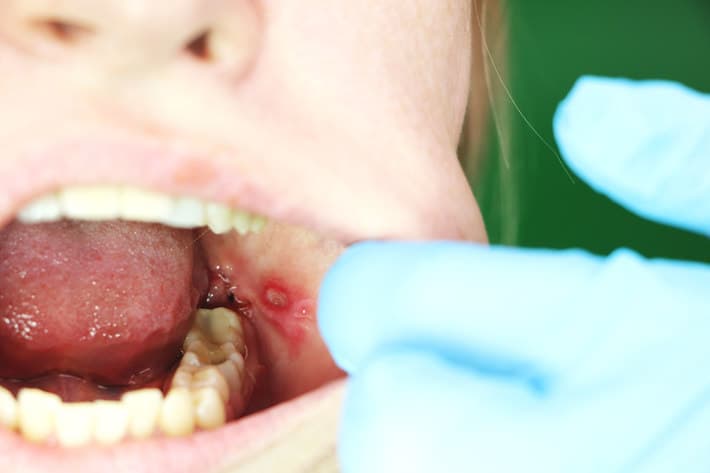
Если аллергический стоматит начался на фоне приема тех или иных медикаментов, больной жалуется на болезненные волдыри, заполненные жидкостью. Клещевому боррелиозу сопутствуют краснота, пузыри на слизистых, а также кровоточащие эрозии и ранки.
Аллергический стоматит без должного лечения развивается очень быстро: у больного повышается температура тела, а пузырьки и волдыри выступают на коже, слизистой глаз, гениталиях.
Если заболевание было спровоцировано болезнью Лайма, красные пятна с каймой возникают на разных участках тела, сильно болят. Иногда пациенты жалуются на суставные боли.
Диагностика
Диагноз «аллергический стоматит» врач-стоматолог ставит на основании осмотра полости рта и опроса пациента на предмет фоновых заболеваний, приема медикаментов. Стоматолог уточняет клиническую картину болезни.
Врач обязательно проводит комплексную проверку и диагностику:
- съемных и несъемных протезов;
- брекетов;
- пломб.
Для уточнения клинической картины заболевания специалист направляет пациента на комплексный анализ крови и мочи, на иммунограмму для оценки состояния иммунной системы. При необходимости врач отправляет пациента на следующие исследования:
- определение уровня кислотности и состава слюны;
- выявление активности содержащихся в слюне ферментов;
- лейкопеническую пробу;
- провокационные пробы со съемом и последующей установкой протезов.
Комплексный подход к диагностике аллергического стоматита позволит оперативно выяснить причину негативной реакции, устранить ее и начать эффективное лечение.
Лечение аллергического стоматита у взрослых
Если стоматолог подтверждает диагноз, он в первую очередь назначает комплексную терапию. Важно не только устранить внешние мучительные проявления заболевания, но и скорректировать медикаментозное лечение, изменить образ жизни пациента и при необходимости отменить препараты, на фоне которых появилось раздражение.
Отличными вспомогательными средствами в лечении заболевания являются народные средства, но применение только лишь травяных отваров не позволит полностью избавиться от заболевания. Главное — определить причину аллергии и как можно скорее устранить ее.
Основными направлениями в лечении стоматита являются:
- выявление и устранение аллергенов;
- подбор подходящих ортопедических конструкций (при выявлении аллергии на них);
- замена некачественных пломб;
- подбор более мягких и щадящих лекарственных препаратов;
- прием антигистаминных препаратов и противоаллергических средств;
- использование местных антисептиков и обезболивающих средств;
- обеззараживание слизистых полосканиями с целью снижения риска распространения инфекции с током крови по всему организму;
- прием анальгетиков и противовоспалительных препаратов.
Лечение аллергического стоматита обязательно включает в себя гипоаллергенную диету. Чтобы афты как можно скорее затянулись, и больной больше не мучился от болезненных ощущений в полости рта, на время лечения следует исключить из рациона:
- кислые, острые и соленые продукты;
- цитрусовые;
- жареные блюда;
- перченые блюда.
На время лечения рекомендуется употреблять блюда мягкой консистенции, например, пюре или супы. Важно не травмировать пораженную и отекшую слизистую, чтобы раны как можно скорее затянулись, и отекшая слизистая не травмировалась.
Дополнительное лечение
По назначению стоматолога и аллерголога, больной в качестве дополнительного лечения может использовать различные травяные отвары и целебные масла. Самыми эффективными рецептами считаются:
- Сок алоэ. Сок растения отлично снимает воспаление, заживляет язвочки и ранки. Свежим соком можно полоскать рот, а также можно жевать мякоть мясистого листа, очищенного от кожицы.
- Облепиховое масло. Этим маслом можно лечить стоматит любой формы, в том числе аллергической. Допускается приготовить масло самостоятельно или купить в аптеке. Для дополнения лечения достаточно несколько раз в день смазывать пораженные ткани. Облепиха заживит ранки, смягчит слизистую и снизит воспаление.
- Прополис. Этот продукт пчеловодства прекрасно снимает воспаление и заживляет язвочки и ранки, а также прекрасно дезинфицирует слизистую. Для лечения стоматита достаточно развести аптечную настойку прополиса в воде в пропорции 1:10 и прополоскать ей рот.
- Настой ромашки обладает отличным противовоспалительными и ранозаживляющими свойствами. Для лечения полости рта достаточно насыпать в термос 2 столовые ложки цветов, влить в них 1 литр крутого кипятка и дать настояться в течение 45 минут. Отфильтрованным настоем рекомендуется полоскать рот 3–4 раза в сутки. Вместо ромашки можно использовать настой шалфея или календулы, а также приготовить миксовый сбор, взяв по чайной ложке каждой травы.
Аллергический стоматит у детей
У детей заболевание случается чаще, чем у взрослых, и при этом слабый и неокрепший детский организм острее реагирует на раздражители. Малыш начинает капризничать, жаловаться на боль в полости рта и, конечно, боится идти к стоматологу.
Родителям ни в коем случае нельзя пускать детскую болезнь на самотек, надеясь на народные методы лечения. Если малыш страдает именно от аллергического стоматита, никакие мази и полоскания на 100% не излечат его, пока продолжается контакт с аллергеном. Чувствительные тонкие слизистые легко растрескиваются, кровоточат, а в язвочки быстро проникают патогенные микроорганизмы.
Важно как можно скорее отвести ребенка к специалисту, объяснить ему, что доктор поможет ему избавиться от боли, и начать обследование.
Профилактика аллергического стоматита
К сожалению, далеко не всегда пациенты могут предупредить развитие аллергической формы стоматита. Невозможно предугадать, какой будет реакция полости рта на инородное вещество. При подозрениях на иммунную реакцию стоматолог может направить пациента к аллергологу.
Основными мерами профилактики аллергического стоматита являются своевременное посещение стоматолога и лечение кариеса, укрепление иммунитета и использование подходящих средств для ежедневной гигиены полости рта. При своевременном обнаружении патология успешно лечится.
Если вы подозреваете у себя или ребенка аллергический стоматит, испытываете болезненные ощущения в полости рта, обнаружили язвочки и афты на слизистой, не затягивайте с обращением к врачу. Опытные стоматологи клиник «СТОМА» помогут определить источник аллергического стоматита, быстро избавиться от неприятных проявлений болезни и вернуться к привычной жизни.
Мы проверим все конструкции в полости рта пациента, проведем аллергопробы, при необходимости направим пациента к проверенным аллергологам и другим специалистам.
Звоните и записывайтесь на прием по телефону +7 (812) 416-94-37. Клиники «СТОМА» работают с понедельника по субботу. Вы можете выбрать для себя удобно расположенную клинику, мы открыты во многих районах Санкт-Петербурга.
УЗ «Могилевская городская больница скорой медицинской помощи»
Что нужно знать о применении антибиотиков
Открытие Александром Флемингом первого антибиотика пенициллина в далеком 1928 г. изменило дальнейший ход истории и развитие медицины. Пенициллин спас жизни многих людей во время Второй мировой войны. Мы используем антибиотики уже почти на протяжении века. На своем пике эти препараты были панацеей от многих заболеваний. В свое время, именно антибиотики позволили развиваться хирургическим видам лечения и благодаря им, сейчас возможны такие высокие достижения медицины, как операции на открытом сердце и химиотерапия. Однако, несмотря на все достижения техники и медицины, существует реальная угроза вернуться во времена Средневековья, когда люди умирали от самых простых инфекций и болезней. Причина этому — стремительно распространяющаяся антибиотикорезистентность (у стойчивость к антибиотикам). Она возникает, когда микроорганизмы развиваются/мутируют таким образом, что могут противостоять лекарствам, которые использовали для борьбы с ними.
Бесконечная война антибиотиков и антимикробной резистентности не утихает ни на один день. И множество экспертов считает, что в нынешних условиях человечество проигрывает эту войну. Мы ускоряем свое поражение безответственными использованием антибиотиков.
Заблуждения антибиотикотерапии:
- Действуют на вирусы. При вирусных инфекциях антибиотики не действуют, не помогают и не улучшают ничего, кроме материального благополучия производителей и продавцов антибактериальных средств.
- Обладают профилактическим эффектом при вирусных инфекциях. Антибиотикотерапия не способна уменьшить вероятность бактериальных осложнений. Осложнения все равно возникают, но связаны они с бактериями, которые уцелели после напрасно назначенного антибиотика.
- Бывают сильными и слабыми. Людям очень хочется верить в тот факт, что если антибиотик «А» в сто раз дороже, чем антибиотик «Б», то он и в сто раз эффективнее
- «Садят» иммунитет. Ни одно из современных антибактериальных средств не обладает угнетающим действием на иммунную систему. Здесь, как сплошь и рядом у нас, путаются причина и следствие. В угнетении иммунитета виновата болезнь, которая и послужила поводом для назначения антибиотикотерапии.
- Вместе с антибиотиками надо принимать противогрибковые препараты. Кандидоз — как специфический побочный эффект антибиотикотерапии — вполне возможен, и его развитие действительно подлежит лечению с использованием противогрибковых средств. Но никаких доказательств того, что противогрибковые препараты оказывают профилактическое действие и уменьшают вероятность кандидоза, не существует.
- При приеме антибиотиков надо принимать лекарства «для кишечника».
Угнетение кишечной флоры, выраженное настолько, что это требует лечения, встречается при длительном применении антибиотиков широкого спектра действия. Диета, в сочетании с прекращением антибиотикотерапии, — вполне достаточное лечение в большинстве случаев. Неудивительно, что большинство капсул с «волшебными бактериями» — это лекарства с недоказанной эффективностью. - Противоаллергические средства обязательны при антибиотикотерапии. Аллергия, связанная с приемом антибиотиков, действительно не редкость. Отсюда важное правило — препарат, вызывающий аллергическую реакцию, должен быть незамедлительно отменен и заменен препаратом другой группы.
- Если после приема антибиотика стало хуже — его следует немедленно отменить и заменить. Под действием антибиотиков бактерии могут разрушаться, и это сопровождается выбросом в кровь эндотоксинов. На выброс эндотоксинов организм реагирует ознобом, повышением температуры тела — все это в первые сутки лечения проявляется как реальное ухудшение состояния. Такое развитие событий получило название «эндотоксическая реакция», и врачей специально учат тому, как отличать эндотоксические реакции от неэффективности препарата. Если после проглоченной таблетки или инъекции антибиотика повысилась температура и начался озноб, то это вовсе не означает, что данный препарат не подходит и надо бежать в аптеку за другим. Это означает, что надо посоветоваться с доктором
Правила приема антибиотиков
Если лечащий врач посчитал назначение антибиотиков оправданным и целесообразным, самое важное – позаботиться о том, чтобы их прием принес максимум пользы и минимум вреда. Для этого, независимо от вида назначенных антибактериальных препаратов, желательно соблюдать следующие рекомендации:
- Один и тот же антибиотик может выпускаться в низких и высоких дозах, поэтому при покупке лекарства следует быть внимательным и приобретать препарат в строго назначенных врачом дозах.
- Перед применением обязательно изучить инструкцию: при наличии заболеваний, указанных в списке противопоказаний, следует обратиться к врачу за консультацией.
- Не принимать средство на голодный желудок, чтобы не усиливать раздражение слизистой.
- Обязательно запивать антибиотики водой.
- Исключить употребление алкоголя, прием абсорбирующих и разжижающих кровь препаратов.
- Даже если состояние улучшилось сразу, завершить курс приема необходимо: не подавленные до конца бактерии формируют устойчивость к антибиотику, и в дальнейшем лечение окажется неэффективным.
При условиях правильного приема и соблюдения всех предписаний лечение антибиотиками, скорее всего, окажется эффективным. Самостоятельно назначать себе антибактериальные препараты нельзя. Своевременная вакцинация позволяет избежать инфекционных заболеваний и необходимости их лечения.
Аллерген c204 — амоксициллин, IgE
Амоксициллин относится к группе полусинтетических пенициллинов – антибактериальное средство широкого спектра действия. Аллергические реакции на полусинтетические пенициллины развиваются вследствие выработки IgE на метаболиты в-лактамного кольца. Аллергия на амоксициллин встречается довольно часто и проявляется в виде таких заболеваний, как крапивница, атопический дерматит, отек Квинке, аллергический ринит, аллергический конъюнктивит. При системном введении данного препарата возможен и анафилактический шок. Очень часто при сенсибилизации к амоксициллину наблюдаются перекрестные аллергические реакции к пенициллинам, цефалоспоринам, монобактамам, карбапенемам. Определение специфического иммуноглобулина Е к данному аллергену в повышенном количестве указывает на наличие сенсибилизации организма к нему.
Флемоксин солютаб, Оспамокс, Амосин, Экобол, Амоксисар, Данемокс, Грюнамокс, Хиконцил.
МЕ/мл (международная единица на миллилитр).
Какой биоматериал можно использовать для исследования?
Как правильно подготовиться к исследованию?
- Не курить в течение 30 минут до исследования.
Общая информация об исследовании
Амоксициллин – антибиотик широкого спектра действия из группы пенициллинов. Он относится к препаратам первой линии для лечения среднего отита и синусита, а также многих других бактериальных инфекций различных локализаций у детей и взрослых. Его принимают перорально или вводят парентерально. Более редким путем поступления вещества в организм человека является употребление продуктов от животных, которых лечили пенициллинами, или вдыхание пенициллин-содержащей пыли. Между различными пенициллинами, а также цефалоспоринами существует выраженная перекрестная реактивность. Частота возникновения гиперчувствительности к амоксициллину, по разным данным, — 1-10% в случае его применения. Нередко диагноз аллергии на амоксициллин и другие антибиотики ставится без адекватного диагностического подтверждения. Кроме того, ошибочное назначение антибиотиков при некоторых вирусных инфекциях (например, при вирусе Эпштейна — Барр) нередко вызывает вирус-индуцированная пятнисто-папулезная сыпь, которая не является аллергической реакцией на препарат. Однако достаточно распространены специфические реакции именно на амоксициллин. Также известно, что с течением времени пациенты могут утрачивать гиперчувствительность к антибиотикам и переносить их прием без последствий. Возможно применение схемы десенсибилизирующего лечения путем перорального или парентерального введения минимальной дозы препарата с постепенным ее увеличением.
Молекулы пенициллинов слишком малы и не могут самостоятельно вызывать иммунный ответ. Однако β-лактамное кольцо пенициллинов способно ковалентно связываться с белками сыворотки крови и клеточной стенки, формируя конъюгат гаптена с носителем, который уже может вызвать аллергическую реакцию. С клинической и патогенетической точек зрения аллергические реакции на пенициллины делятся на реакции немедленного (в пределах одного часа от приема препарата) и замедленного (от 1 до 48 часов) типов. Немедленный тип реакции связан обычно с наличием IgE-антител, а отстроченный обусловлен Т-клеточными механизмами. Немедленные реакции на антибиотики могут проявиться крапивницей, ангиоотеком, ринитом, конъюнктивитом, ларингоспазмом, бронхоспазмом или анафилактическим шоком. Для замедленных реакций характерны пятнисто-папулезная сыпь, отсроченная крапивница/ангиоотек, в редких случаях – эксфолиативный дерматит, синдром Стивенса — Джонсона, острый генерализованный экзентематозный пустулез, токсический эпидермальный некролиз.
Диагностика аллергии на антибиотики включает в себя кожные прик-тесты, внутрикожное введение препарата, провокационный прием препарата и определение IgE-специфических антител. При аллергических реакциях немедленного типа кожные и провокационные тесты, несмотря на свою высокую чувствительность, могут стать причиной выраженных аллергический проявлений вплоть до жизнеугрожающих реакций. Определение IgE-специфических антител к амоксициллину обладает несколько меньшей чувствительностью, но большей специфичностью и безопасностью для пациента.
Для чего используется исследование?
- Диагностика аллергических реакций немедленного типа на амоксициллин и другие антибиотики пенициллинового ряда;
- дифференциальная диагностика причин развития аллергических реакций у детей и взрослых на фоне приема антибиотиков.
Когда назначается исследование?
- При планировании назначения амоксициллина или других пенициллинов у пациентов с подозрением на аллергию на антибиотики;
- при обследовании детей и взрослых с крапивницей, ангиоотеками, риноконъюнктивитом, ларингоспазмом, бронхоспазмом, анафилактическим шоком после применения антибактериальных препаратов.
Что означают результаты?
Референсные значения: 0 — 0,10 МЕ/мл.
Причины положительного результата:
- гиперчувствительность немедленного типа к амоксициллину.
Причины отрицательного результата:
- отсутствие IgE-сенсибилизации к данному аллергену;
- длительное ограничение или исключение контакта с аллергеном.
- Отсутствие IgE-антител не исключает возможности развития аллергических реакций замедленного типа на данный препарат. Отсроченный тип гиперчувствительности рекомендовано определять с помощью патч-тестов.
- Выполнение данного исследования безопасно для пациента по сравнению с кожными тестами (in vivo), так как исключает контакт пациента с аллергеном. Прием антигистаминных препаратов и возрастные особенности не влияют на качество и точность исследования.
[08-017] Суммарные иммуноглобулины E (IgE) в сыворотке
[21-673] Аллергочип ImmunoCAP ISAC (112 аллергокомпонентов)
[21-018] Аллерген c203 — ампициллин, IgE
[21-062] Аллерген c1 — пенициллин G, IgE
+ определение специфических иммуноглобулинов класса E к прочим аллергенам
Кто назначает исследование?
Аллерголог, педиатр, терапевт, хирург, врач общей практики.
Литература
- Levine BB, Price VH. Studies on the immunological mechanisms of penicillin allergy: II. Antigenic specificities of allergic wheal-and-flare skin responses in patients with histories of penicillin allergy. Immunology 1964; 36: 542-56.
- Blanca M, Mayorga C, Torres MJ, Warrington R, Romano A, Demoly P et al. Side chain specific reactions to betalactams: Twelve years later. Clin Exp Allergy 2002; 32: 192-7.
- Bousquet PJ, Kvedariene V, Co-Minh H-B, Martins P, Rongier M, Arnoux B et al. Clinical presentation and time course in hypersensitivity reactions to β-lactams. Allergy 2007; 62: 872-6.
- Weisser C., Ben-Shoshan M. Immediate and non-immediate allergic reactions to amoxicillin present a diagnostic dilemma: a case series. J Med Case Rep. 2016; 10: 10. Published online 2016 Jan 18.
Аллергия на солнце – фотодерматит (фотодерматоз) и его профилактика
 Солнечные лучи не только согревают нас своим теплом в весенне-летний период и радуют зимой, но ещё и помогают укрепить иммунитет. Но, к сожалению, у некоторых людей пребывание на открытом солнце может вызвать аллергическую реакцию.
Солнечные лучи не только согревают нас своим теплом в весенне-летний период и радуют зимой, но ещё и помогают укрепить иммунитет. Но, к сожалению, у некоторых людей пребывание на открытом солнце может вызвать аллергическую реакцию.
Аллергия на солнце, фотодерматит (фотодерматоз) — это заболевания, обусловленные повышенной чувствительностью кожи к солнечным лучам. Это совсем не редкое явление. Статистика показывает, что около 20% людей по всему миру сталкиваются с этим заболеванием.
Под аллергией на солнце на самом деле подразумевается фотодерматит или фотодерматоз. Токсическое или аллергическое действие солнца проявляется при взаимодействии солнечных (ультрафиолетовых) лучей с каким либо веществом, находящимся на коже (экзогенный фотодерматит) или в коже (эндогенный фотодерматит).
Аллергия на солнце в виде экзогенного фотодерматита
В качестве наиболее яркого примера экзогенного фотодерматита можно привести так называемый луговой дерматит. Летом, в период цветения, многие луговые растения выделяют особые вещества — фурокумарины, которые оседают на коже при нахождении человека в этих местах. При одновременном воздействии ультрафиолета у некоторых чувствительных к нему людей может возникать покраснение кожи и пузырьки (эритема, везикулы, буллы). Высыпания сопровождаются сильным зудом. В дальнейшем на пораженных участках кожи остается длительная пигментация.
Аллергия на солнце или фотодерматит может также возникнуть, если перед выходом на солнце чувствительный к нему человек помазался кремом или мазью, или воспользовался духами и дезодорантом. Вещества, входящие в состав различных косметических или парфюмерных средств, могут вступать в реакцию с ультрафиолетовыми лучами и вызывать аллергическую реакцию. Такими свойствами обладают, к примеру, эозин, который может содержаться в губной помаде, и парааминобензойная кислота (ПАВА), входящая в состав некоторых солнцезащитных кремов. Кроме того, подобным действием обладают полиненасыщенные жирные кислоты, ретиноиды, масло бергамота, зверобоя, розы, мускуса, сандала, сок укропа, петрушки, борная, салициловая кислоты, фенол, ртутные препараты.
Чаще других аллергией на солнце страдают люди со светлой кожей и маленькие дети, чьи механизмы защитной реакции кожи значительно слабее.
Фотодерматит часто вызывают многие лекарственные средства. Таким эффектом обладают, в частности, сульфаниламиды, барбитураты, аминазин, некоторые антибиотики (доксициклин, тетрациклин), антигистаминные препараты, некоторые сердечно-сосудистые средства (амиодарон, тразикор), цитостатики, некоторые нестероидные противовоспалительные препараты (ибупрофен, аспирин), оральные контрацептивы.
Кроме этого, повышенная реакция кожи на солнечные лучи появляется тогда, когда кожа «ослаблена» каким-то дополнительным воздействием — пилингом, татуажем с использованием солей кадмия.
Аллергия на солнце в виде эндогенного фотодерматита
К этой группе фотодерматитов относятся достаточно редкие заболевания, в развитии которых важную роль играют нарушения в работе иммунной системы организма, а также различные метаболические нарушения (нарушения в обмене веществ). К эндогенным фотодерматитам относятся, в частности, порфирия, пигментная ксеродерма, солнечная экзема, солнечная почесуха, Hydroa vacciniformia, полиморфный фотодерматоз.
Как правило, эти реакции могут протекать по двум механизмам: 1) фототоксическая реакция и 2) фотоаллергическая реакция. Фототоксические реакции встречаются гораздо чаще, чем фотоаллергические.
Как обычно проявляется аллергия на солнце или фотодерматит?
Основные симптомы фотодерматоза:
- покраснение и воспаление кожи,
- шелушения кожи,
- часто сопровождающиеся интенсивным зудом и жжением,
- высыпания могут быть в виде фолликулитов (гнойничков) или папул.
Часто такое состояние развивается не сразу. В отличие от ожога оно может возникнуть спустя несколько часов после того, как вы ушли с пляжа, а в некоторых случаях и вовсе после возвращения с курорта. Фототоксическая реакция может произойти через несколько часов после воздействия солнца, в то время, как фотоаллергическая может проявиться даже через несколько дней после контакта с солнцем.
Повышенный риск развития аллергии на солнце:
- у людей со светлой от природы кожей;
- у беременных женщин;
- у маленьких детей;
- ряд лекарств могут сделать ожог кожи быстрее — это в том числе антибиотики тетрациклинового ряда, сульфаниламидные препараты, обезболивающие средства и др.;
- у кого есть родственники с солнечной аллергией. Есть большая вероятность иметь аллергию на солнце, если у вас есть брат, сестра или родитель с аллергией на солнце;
- также наличие атопического дерматита или другого типа дерматита увеличивает риск развития аллергии на солнце;
- некоторые симптомы аллергии на коже срабатывают, когда ваша кожа подвергается воздействию определенного вещества, а затем солнечного света. Некоторые обычные веществ, ответственных за этот тип реакции, включают ароматизаторы, дезинфицирующие средства, хлорка и даже некоторые химические вещества, используемые в солнцезащитных средствах;
- те, кто злоупотребляет соляриями;
- кроме этого, аллергическая реакция от пребывания на солнце может развиться и у тех, кто накануне совершал косметические процедуры с применением солей кадмия (татуаж, химический пилинг).
Фотосенсибилизаторы — причина аллергии на солнце
Некоторые овощи и растения могут вызвать чувствительность к солнцу, когда они вступают в контакт с кожей. Манго кожуры, сок лайма, пастернак, сельдерей могут привести к временному изменению цвета (потемнению) площади кожи, контактировавшей с солнцем. Основные фототоксические фрукты и овощи: сельдерей, морковь, рис, петрушка, пастернак, а также все виды цитрусовых. Поэтому перед походом на пляж не стоит употреблять апельсины, мандарины или грейпфруты. Могу возникнуть отеки, покраснение и зуд на поверхности кожи, где остались капли сока от этих фруктов. И чем солнце активнее, тем острее будет реакция организма.
Профилактика аллергии на солнце (фотодерматита и фотодерматоза)
К сожалению методов профилактики такой аллергии не так много.
Если у вас очень чувствительная кожа, возьмите за правило загорать под тентом или зонтом. Избегайте пребывания на солнце в часы его наибольшей активности (с 11:00 до 16:00). Защищайтесь с помощью головного убора и свободной одежды из натуральных тканей: льна, хлопка. У детей очень слабая защитная реакция кожи, поэтому малышам до трех лет вообще категорически не рекомендуется находиться под прямыми солнечными лучами.
Используйте солнцезащитные средства с высокой фотозащитой известных брендов, причем с регулярностью не реже, чем каждые два часа. Обратите внимание, чтобы крем содержал защиту от UVB лучей (SPF) и UVA лучей (PPD)— именно они влияют на возникновение фотодерматоза.
Следует отметить, что большую роль играет длина волны. Старайтесь не ездить на курорты, где солнце особенно активное.
Рекомендации по профилактике фотоаллергии на пляже:
- Перед выходом на пляж не стоит пользоваться одеколоном, духами и обычными увлажняющими кремами. В них содержится спирт, который на солнце может спровоцировать ожог.
- Солнцезащитным кремом вашем случае нужно пользоваться как можно чаще. Только обратите внимание на его состав. Средство на жировой основе может спровоцировать аллергию. Лучше выберите гипоаллергенный спрей с защитным SPF-фактором.
- Лучше не использовать водостойкий солнцезащитный крем – он забивает поры, в результате чего на коже могут появиться гнойники. Для похода на пляж стоит сделать выбор в пользу средства на водорастворимой основе.
Если нет возможности обратиться к врачу, как снять острые проявления аллергии на солнце?
Никак. Только врач сможет понять: проявления на коже относятся к фототоксическим реакциям или же это проявление иного заболевания. Зачастую «народные» методы лишь усугубляют течение токсических и аллергических реакций.
Острый синусит — причины, симптомы и лечение
Синусит — воспаление слизистой оболочки любой из околоносовых пазух носа. Острый синусит может возникнуть при травме области носа и околоносовых пазух, инородном теле в полости носа, после хирургических вмешательств. К ухудшению состояния при данном заболевании приводит искривление перегородки носа, грибковая инфекция, аллергический процесс, нарушение иммунитета и т. д.
Существует острая и хроническая форма синусита. Острый синусит протекает не более 2-ух месяцев. Хроническая форма характеризуется более длительным течением воспалительного процесса в носовых пазухах, либо частыми возобновлениями синусита.
Острая форма синусита проявляется следующими симптомами:
- длительность заболевания менее 2-ух месяцев,
- выраженная клиническая картина и частые жалобы,
- боли в носовых пазухах,
- сильная заложенность носа,
- плохое самочувствие.
Острый синусит характеризуется сильным отёком слизистой, затрудняется дыхание и отхождение слизи. В выделениях из носа преобладает большое число лейкоцитов, которые борются с инфекцией.
Как правило, в носовых выделениях присутствует бактериальная флора. Поэтому, если не проводить необходимое лечение, могут возникнуть серьёзные осложнения.
Хронический синусит протекает с менее выраженными симптомами. Данная форма заболевания возникает при переходе из острой формы в случаях, когда пациент не соблюдает назначенной схемы лечения. Хронический синусит характеризуется частыми проявлениями заболевания, а также имеет более длительное течение болезни.
Типы синуситов
Существует следующая классификация типов синуситов:
- катаральный,
- гнойный,
- смешанный.
Первый этап развития синусита – это катаральный тип. Он протекает с обильными выделениями и отёком носовых пазух. Данные симптомы хорошо снимаются правильно назначенным лечением и в достаточно быстрые сроки.
Гнойный синусит характеризуется появлением бактерий и других патогенных микроорганизмов в придаточных пазухах носа. В период обострения данного типа синусита возможно резкое повышение температуры. В запущенных случаях начинают воспаляться и кости.
Смешанный синусит сопровождается, как слизистыми, так и гнойными выделениями.
Формы синусита
В зависимости от места размещения воспаления в медицине различают следующие формы синусита:
- фронтит – воспаление коснулось лобных пазух носа,
- гайморит — воспалительный процесс развивается в верхнечелюстных пазухах,
- этмоидит – воспаляются решётчатые носовые полости,
- сфеноидит – воспаление затрагивает клиновидные полости.
Причины острого синусита
Выделяют несколько основных причин, которые могут спровоцировать развитие воспалительных процессов в носовых пазухах. Основная из них – это сложная и запущенная стадия хронического ринита. При невыполнении соответствующих лечебных процедур, а также подключении бактериальной инфекции, может развиться гнойная форма острого синусита.
Началом для развития воспаления служит заражение вирусными инфекциями. При сниженном иммунитете возрастает вероятность развития воспалительного процесса в пазухах носа. Поэтому следует проводить закаливающие процедуры и выполнять все возможные профилактические мероприятия в целях защиты от болезни.
К другим причинам развития острого синусита относятся:
- длительный насморк,
- переохлаждение организма,
- ослабленный иммунитет,
- искривление носовой перегородки, которое затрудняет отхождение слизи из околоносовых пазух,
- длительный насморк на фоне аллергических реакций,
- полипы в полости носа,
- аденоиды,
- грибковые инфекции,
- травмы носовых пазух.
Симптомы
Острый синусит проявляется частыми головными болями, повышением температуры тела до высоких границ, общей слабостью. Протекающий воспалительный процесс будет показан и в общем анализе крови. Однако с такими симптомами могут протекать и другие заболевания, не связанные с синуситом. Поэтому при данном заболевании большое значение имеют местные симптомы, которые проявляются в следующем:
- сильная заложенность носа,
- увеличение количества слизи, выделяемой из носовых ходов, очень часто выделяемая слизь стекает по носоглотке,
- по причине сильного отёка слизистой носа происходит потеря обоняния,
- головные боли в височных и лобных областях, при опускании головы боли могут усиливаться,
- изменение голоса из-за сильной заложенности носа,
- ночью во время сна могут появляться болевые ощущения в центральной части головы и в области затылка,
- при нормальном отхождении слизи из пазух носа головные боли могут отсутствовать.
По степени проявления симптомов заболевания существует 3 формы острого синусита – лёгкий, средний и тяжёлый.
- Лёгкая форма. Пациент жалуется только на проявление местных симптомов заболевания. На рентгеновском снимке признаки синусита не подтверждаются либо проявляются незначительно. Может наблюдаться головная боль либо боль в носовых пазухах. Температура тела обычно не повышается до высоких отметок.
- Средняя форма. Характеризуется как местными, так и общими симптомами, которые проявляются в следующем – высокая температура, плохое самочувствие, появление слабости, головные боли и сонливость. Возможны такие симптомы, как появление отёков на веках и мягких тканях, расположенных радом с околоносовыми пазухами.
- Тяжёлая форма. Возникает редко, так как для её наступления требуется долгое время. Если пациент вовремя не обращается за медицинской помощью, болезнь может быстро усложниться и привести к появлению осложнений. Пациент в тяжёлой форме острого синусита испытывает лихорадку, сильное повышение температуры, наступает интоксикация организма, беспокоят интенсивные головные боли.
Диагностика
Для того чтобы назначить правильное лечение острого синусита, пациент должен пройти диагностику органов верхних дыхательных путей. Используются следующие виды диагностики:
- Риноскопия. Процедура проводится при помощи специального аппарата – риноскопа. Этот аппарат позволяет исследовать пазухи носа, определить степень отечности и раздражения слизистой, обследовать состояние носовой перегородки.
- Рентгенографическое исследование. Рентгеновский снимок позволяет диагностировать очаги воспаления. На снимке чётко видны границы протекающего воспалительного процесса.
- Компьютерная томография определяет не только развитие воспалительного процесса в носовых пазухах, но и выявляет появившиеся осложнения болезни.
- Пункция. Осуществляется забор содержимого носовых пазух для дальнейшего исследования на наличие бактериальных возбудителей, а также определяется их чувствительность к действию антибактериальных препаратов.
Лечение острого синусита
При остром синусите лечение основывается на следующих принципах:
- устранение признаков отёка в носовых пазухах, а также восстановление отхождения слизи,
- снятие воспалительного процесса, а также уничтожение патогенных микроорганизмов,
- препятствование развитию осложнений острого синусита, а также восстановление и укрепление защитных функций организма с помощью приёма иммуностимулирующих препаратов.
Медикаментозное лечение острого синусита
Эффективное лечение острого синусита предусматривает приём лекарственных препаратов:
- антибиотики широкого спектра действия назначаются с целью уничтожения возбудителя, а также борьбы с воспалительным процессом,
- сосудосуживающие средства используются для облегчения дыхания и снятия отёка слизистой. Но при этом не стоит забывать о том, что длительное применение сосудосуживающих препаратов может вызывать привыкание к ним.
- противоаллергические средства назначаются в тех случаях, когда острый синусит развивается на фоне аллергических реакций на какой-либо раздражитель. Эти препараты помогают быстро избавиться от отёка и восстановить носовое дыхание.
Хирургическое лечение
Если в ходе проведения медикаментозной терапии не было достигнуто положительных результатов, пациенту проводится пункция. С помощью современного оборудования делаются небольшие проколы, через которые происходит отток скопившейся жидкости. После чего носовые пазухи промываются специальными антисептическими растворами.
Физиотерапевтическое лечение
Комплексное лечение острого синусита предусматривает выполнение физиотерапевтических процедур. К ним относятся: прогревания, лазерная и магнитная терапия, токи.
Неправильное лечение острого синусита может привести к развитию осложнений:
- распространение гноя на глаза,
- проникновение инфекции в общий кровоток,
- поражение остальных органов и тканей внутри черепа.
Для того чтобы недопустить развития подобных опасностей, не стоит заниматься самостоятельным лечением в домашних условиях. При появлении гнойной слизи рекомендуется строго соблюдать и выполнять все назначения врача. Запрещается прогревать носовые пазухи в остром периоде заболевания, во избежание прогрессивного развития болезни.
Профилактика острого синусита
При возникновении первых признаков воспаления органов верхних дыхательных путей, следует сразу же обратиться к ЛОР-врачу. По результатам анализов опытный доктор сможет назначить эффективную схему лечения заболевания. Самостоятельное лечение острого синусита может привести к различным осложнениям и перейти в хроническую форму болезни.
К профилактическим мероприятиям можно отнести:
- своевременное лечение насморка,
- укрепление иммунитета при помощи приёма витаминных и минеральных комплексов, правильного питания, физических упражнений,
- устранение искривлений носовой перегородки, которые затрудняют отхождение слизи.
Острый синусит – это одно из тех заболеваний, которое создаёт человеку массу неприятных ощущений. Поэтому, чтобы избежать появления осложнений, следует вовремя обращаться к ЛОР-врачу. Правильно назначенное лечение быстро поможет справиться с недугом.
Получить подробную информацию о лечении острого синусита Вы можете по телефону +7 (495) 443-66-71 или напишите нам на e-mail pmu@gb71.ru
У вас аллергия или дисбиоз кишечника?
Проснувшись утром, Вы посмотрели в зеркало и увидели на своем лице и теле яркие очаги покраснения, сопровождающиеся зудом. «Это аллергия?» – подумали Вы. «Куда обращаться с этой проблемой?» Конечно, в первую очередь вы запишитесь к дерматологу или аллергологу, которые обязательно направят вас к специалисту, занимающемуся проблемами пищеварения и желудочно-кишечного тракта – гастроэнтерологу.
По мнению многих специалистов, у большинства больных с признаками пищевой аллергии имеются те или иные заболевания пищеварительной системы. По статистическим данным, хронические заболевания органов пищеварения предшествуют возникновению пищевой аллергии приблизительно у 53% больных, а развиваются вслед за появлением симптомов аллергии у 37% больных. У остальных больных симптомы какой-либо болезни желудочно-кишечного тракта и аллергическая реакция возникают одновременно, либо проявления пищевой аллергии не сопровождаются явными нарушениями пищеварения.
Повышение проницаемости слизистой оболочки кишечника для аллергенов может произойти в результате некоторых наследственных и приобретенных нарушений. Например, различные нарушения питания (повышенное потребление жиров животного происхождения по сравнению с потреблением растительных жиров, недостаток легкоусвояемых белков в пище, а также витаминов, голодание), частые стрессовые ситуации, злоупотребление алкоголем, интенсивное курение — все это неблагоприятно влияет на состояние кишечного барьера.
Из наиболее часто встречающихся нарушений у больных с пищевой аллергией следует назвать болезни печени и желчевыводящих путей, сопровождающиеся нарушением оттока желчи. Недостаточное поступление желчи в кишечник приводит к нарушениям процессов переваривания пищи, изменениям барьерной функции кишечного эпителия и способствует всасыванию недостаточно расщепленных белковых молекул, которые обладают аллергенными свойствами, а также могут вызвать псевдоаллергические реакции путем стимуляции выделения биологически активных веществ из клеток-мишеней. Именно псевдоаллергические реакции наблюдаются наиболее часто при болезнях печени (хроническом гепатите) и желчевыводящих путей (дискинезии желчевыводящих путей, хроническом холецистохолангите).
У многих больных с различными проявлениями пищевой аллергии определяют заболевания гастродуоденальной зоны — хронический гастрит и (или) дуоденит, а также язвенную болезнь. При этом очень часто в желудке выявляется микроб Helicobacter pylori, которому сейчас придают большое значение как причине воспалительных изменений гастродуоденальной зоны и формирования язвы. У больных с хеликобактерной инфекцией отмечается более тяжелое течение некоторых аллергических заболеваний, в частности бронхиальной астмы, а также чаще встречаются другие проявления аллергии
Большую роль в развитии аллергических реакций в пищеварительном тракте, коже и дыхательных путях играет дисбиоз (дисбактериоз) кишечника.
У здоровых людей в норме толстый кишечник содержит большое количество различных бактерий. Например, 1 г содержимого слепой кишки содержит 2 млрд микробов. Нормальная микрофлора толстого кишечника необходима для поддержания гомеостаза (постоянства внутреннего состава) организма. Наибольшее количество нормальной микрофлоры представлено бифидо- и лактобактериями. Выделяемые ими биологически активные вещества (бактериальные модулины) стимулируют лимфоидный аппарат кишечника, синтез иммуноглобулинов, интерферона, лизоцима — противоинфекционных защитных агентов, снижают проницаемость сосудов для токсичных продуктов патогенных и условно-патогенных микроорганизмов. Помимо этого, нормальная микрофлора кишечника обеспечивает синтез различных витаминов, биологически активных веществ, которые влияют на функцию не только желудочно-кишечного тракта, но и печени, сердца и многих других органов. Нормальная микрофлора кишечника выделяет гормонально-активные вещества, соединения, обладающие антибиотической активностью, а также стимулирует физиологическую деятельность кишечника и обеспечивает нормальный стул.
Дисбиоз кишечника широко распространен, и имеется большое количество факторов, способствующих его развитию. К ним относятся различные нарушения питания, в частности дефицит растительной клетчатки в рационе, преобладание в нем рафинированных углеводов и продуктов длительного хранения с добавлением всевозможных консервантов. Другой важной причиной развития дисбиоза является прием лекарственных препаратов, влияющих на микробный пейзаж толстого кишечника. К ним в первую очередь относятся антибиотики и другие антибактериальные средства. Но и это еще не все: различные профессиональные вредности, неблагоприятные санитарно-гигиенические условия жизни, в том числе экологические сдвиги, климатогеографические воздействия (переезды из зон умеренного климата в жаркие страны и наоборот), а также многие болезни, особенно инфекционные заболевания желудочно-кишечного тракта, способствуют развитию дисбиоза кишечника.
Следует помнить о том, что дисбиоз кишечника не только влияет на развитие аллергических реакций, но и способствует более тяжелому течению очень многих хронических и острых заболеваний внутренних органов.
Особенно опасно усиленное размножение микроорганизмов в тонкой кишке — так называемый синдром избыточного роста бактерий (bacterial overgrowth syndrom), который возникает при нарушении по различным причинам нормальной двигательной активности кишечника и обратном забросе содержимого толстой кишки в тонкую. В результате в последней количество микроорганизмов возрастает в тысячи раз, достигая 1 млн микробных тел в 1 мл содержимого кишки. Негативное действие дисбиоза кишечника, в частности его влияние на развитие пищевой аллергии, отмечается еще до того, как возникают проявления самого дисбиоза со стороны кишечника (нарушение стула, вздутие живота и боли в нем и др.). В процессе развития дисбиоза снижается содержание в толстой кишке нормальной бифидо- и лактофлоры, количественно и качественно изменяется содержание кишечной палочки, некоторые микроорганизмы (в частности, стафилококки) приобретают не характерные для них в норме свойства — осуществлять гемолиз (разрушение эритроцитов), а в более тяжелых случаях в кишечнике размножаются болезнетворные микроорганизмы, в том числе грибы — либо их вообще не должно быть, либо они присутствуют в малом количестве.
У людей с кишечным дисбиозом повышается проницаемость слизистой оболочки кишки для потенциально аллергенных веществ, кроме этого, патогенная и условно-патогенная микрофлора сама может выделять такие вещества. Дисбиоз также способствует развитию воспалительных изменений в кишечнике, что в еще большей степени облегчает проникновение аллергенов в микроорганизм. В настоящее время считается, что дисбиоз кишечника встречается практически у 100% больных с псевдоаллергическими реакциями и у 50-60% больных с истинными аллергическими реакциями.
Только пройдя полное обследование и лечение желудочно-кишечного тракта у гастроэнтеролога, вы сможете окончательно справиться с проблемой аллергии в Вашем организме.